увеличение размеров правой доли печени что это такое
Жировой гепатоз: большая проблема, о которой мало знают
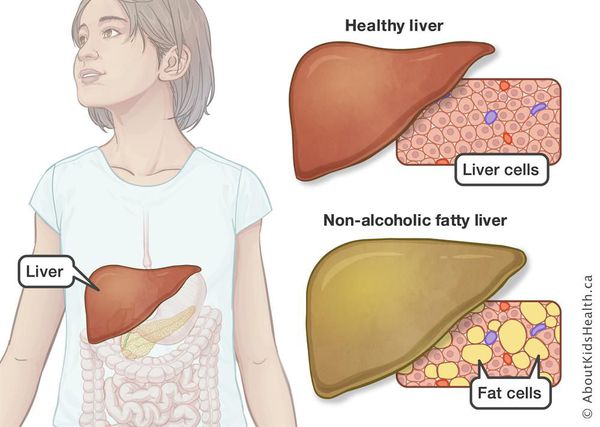
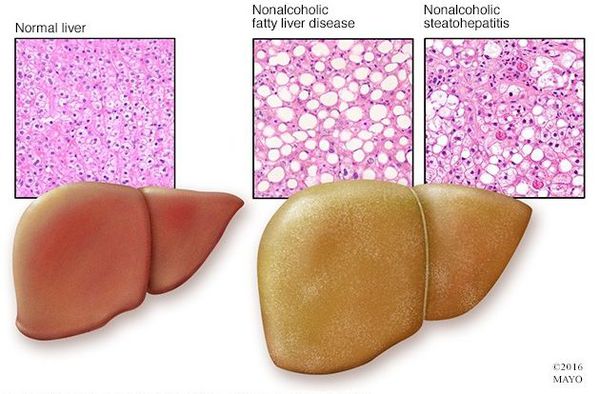
Жировой гепатоз, или стеатогепатоз, или жировая болезнь печени – это патология, при которой в печени накапливается жир. Если остановить случайного человека на улице и спросить о том, что это за заболевание, мало кто сможет дать правильный ответ. А ведь жировой гепатоз встречается довольно часто – в этом он вполне может посоперничать со многими распространенными патологиями, которые у всех постоянно на слуху, такими как артериальная гипертензия и остеохондроз.
Например, по оценке ученых из Великобритании, у каждого третьего взрослого человека можно смело диагностировать начальную стадию неалкогольной жировой болезни печени.
Вообще-то жир в печени есть и в норме, но его там совсем немного. Если он составляет 5–15% от веса органа, это уже жировой гепатоз. Вопреки распространенному мнению, проблемы с печенью возникают далеко не только у людей, которые увлекаются спиртным и болеют вирусными гепатитами.
Такой разный жировой гепатоз
У людей, которые употребляют слишком много алкоголя (более 14 граммов чистого спирта в день для мужчин и более 14 граммов для женщин), может развиваться алкогольная жировая болезнь печени. Поначалу она не вызывает каких-либо симптомов и не нарушает функцию органа. По мере увеличения печени, все чаще беспокоят неприятные ощущения и боли в верхней части живота справа.
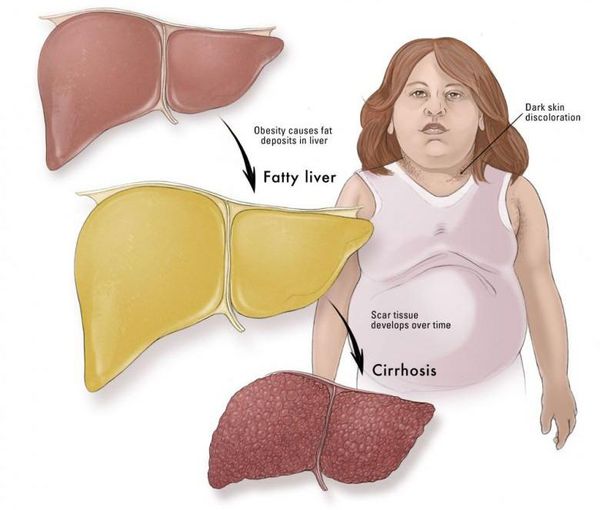
Постепенно в печени развивается воспаление – это уже будет алкогольный гепатит. Его симптомы: повышение температуры тела, боль в животе, желтуха, тошнота и рвота. Если человек продолжает употреблять алкоголь и не получает никакого лечения, гепатит переходит в цирроз. Нормальная печеночная ткань погибает и замещается рубцовой. К симптомам, которые беспокоили ранее, присоединяется асцит (скопление жидкости в животе), изменения в поведении в результате поражения головного мозга, повышенная кровоточивость. В финале больной погибает от печеночной недостаточности, либо на фоне цирроза развивается рак печени.
У людей, которые не употребляют спиртного, может развиваться неалкогольная жировая болезнь печени (НЖБП). Её точные причины неизвестны. Чаще всего болеют люди старше 40–50 лет. К основным факторам риска относят избыточную массу тела, преддиабет и сахарный диабет II типа, метаболический синдром – состояние, которое проявляется в виде лишнего веса, инсулинорезистентности, высокого артериального давления, высокого уровня «вредных» жиров в крови.
Как и алкогольная жировая болезнь печени, НЖБП проходит ряд стадий:
При каких симптомах нужно обратиться к врачу?
Жировой гепатоз долго себя не проявляет. Если появились симптомы, это говорит о том, что заболевание, как минимум, уже на стадии гепатита:
Как вовремя диагностировать патологию?
Самое простое исследование, с помощью которого можно выявить жировой гепатоз – УЗИ печени. Его стоит пройти всем людям старше 40–50 лет, а также людям более младшего возраста, у которых есть факторы риска (метаболический синдром, сахарный диабет 2 типа).
Если нарушается функция печени, в крови меняются концентрации тех или иных веществ. Поэтому выявить признаки жирового гепатоза можно с помощью специального биохимического анализа – печеночного профиля. Определяют концентрацию АсАТ, АлАТ, билирубина, гамма-ГТ, щелочной фосфатазы, холестерина. Перед тем как диагностировать жировую болезнь печени, нужно убедиться, что выявленные отклонения не вызваны другими причинами, например, гепатитом.
Проверьте здоровье вашей печени в клинике «Сова». У нас вы можете пройти УЗИ на современном аппарате, сдать все необходимые анализы, получить консультацию у опытного врача-специалиста.
Уже после того, как выявлен жировой гепатоз печени, врач может назначить другие исследования для уточнения диагноза: эластометрию (определение эластичности печени, которая зависит от количества в ней рубцовой ткани), биопсию – процедуру, во время которой получают фрагмент печеночной ткани и отправляют в лабораторию для исследования под микроскопом.
Распространенные мифы о жировой болезни печени
Если регулярно проводить чистки, в печени не будут скапливаться шлаки, и она всегда будет здорова.
Многие воспринимают фразу «печень – главный фильтр организма» буквально. Но на самом деле печень устроена намного сложнее. В ней не накапливаются никакие таинственные шлаки и токсины. И ее нельзя прочистить, «промыть», как, например, фильтр для воды. Чистки не помогают и зачастую наносят вред здоровью. Если вы хотите сохранить здоровье печени, нужно регулярно соблюдать некоторые рекомендации:
В аптеках продается много лекарств, которые защищают и восстанавливают печень. Они помогут.
Факт в том, что не существует специальных медикаментозных препаратов или каких-либо процедур для лечения жировой болезни печени. Основной метод лечения – здоровый образ жизни, то есть рекомендации, которые мы рассмотрели выше.
Можно лечить заболевания, которые повышают риск НЖБП: артериальную гипертензию, сахарный диабет, метаболический синдром. И, конечно же, такие пациенты должны регулярно наблюдаться у врача-гепатолога или гастроэнтеролога. Такого доктора вы можете найти в клинике «Сова».
Запишитесь на прием, позвонив по номеру телефона Волгограда +7 (8442) 52-03-03 или онлайн.
Увеличение размеров правой доли печени что это такое
а) Дифференциальная диагностика гепатомегалии:
1. Распространенные заболевания:
• Печень, переполненная кровью:
о Застойная сердечная недостаточность
о Синдром Бадда-Киари
• Острый гепатит
• Жировой гепатоз
• Стеатогепатит
• Жировой цирроз
• Веноокклюзионная болезнь
• Диффузная инфильтрация раковыми клетками:
о Инфильтративный печеночноклеточный рак
о Лимфома
о Лейкемия
о Метастазы
2. Менее распространенные заболевания:
• Саркоидоз
• Болезни накопления гликогена
б) Важная информация:
1. Дифференциальная диагностика:
• Гепатомегалия:
о Обычно при длине более 15-16 см по средней ключичной линии:
— Размер зависит от пола и размеров туловища
о Измерения объема могут занимать много времени и не подходить для повседневной практики
• Вспомогательные признаки гепатомегалии:
о Увеличение хвостатой доли:
— Дифференциальная диагностика с циррозом
о Увеличение правой доли до уровня ниже правой почки:
— Дифференциальная диагностика с долей Риделя
о Округлый/двояковыпуклый контур поверхности печени
о Притупленный/тупой угол; округлый нижний край правой доли
• Увеличение левой доли (в норме- меньше правой):
о Констатируют, когда левая доля обнаруживается между селезенкой и диафрагмой
2. Распространенные заболевания:
• Печень, переполненная кровью:
о Застойная сердечная недостаточность:
— Расширение печеночных вен и нижней полой вены (НПВ)
— Вид венозной «звезды» в месте впадения печеночной вены в НПВ (вместо «ушей кролика»)
— Расширение печеночных вен может затрагивать и периферию печени
— Венозный кровоток в печени: турбулентный вид и пульсирующая форма волны при допплерографии
— Выраженная пульсация воротной вены
— Гипоэхогенная паренхима, выраженное заднее усиление, мягкая консистенция (динамическая пульсация при сердечных сокращениях)
— Вспомогательные данные: асцит, плевральный выпот, утолщение стенок органов брюшной полости (желчный пузырь, кишечник, желудок), спленомегалия
— Кардиомегалия
о Синдром Бадда-Киари:
— Острая фаза:
Гепатомегалия и неоднородность эхоструктуры паренхимы из-за застоя
Печеночные вены/НПВ: нормальные или увеличенные
в диаметре, частично/полностью заполнены гипоэхогенным материалом
Отсутствие или ограничение кровотока в печеночных венах/НПВ
Измененный или обратный кровоток в видимых участках НПВ из-за стеноза
Развитие малых внутрипеченочных венозных коллатералей
— Хроническая фаза:
Стеноз или окклюзия печеночных вен/НПВ
Компенсаторная гипертрофия хвостатой доли, атрофия вовлеченных сегментов
Крупные узлы регенерации
• Острый гепатит:
о Диффузное снижение эхоплотности
о Эхогенность паренхимы как у коркового вещества почки и селезенки
о Вид «звездного неба»:
— Увеличенная эхогенность стенок триады ворот печени на фоне гипоэхогенной паренхимы
— Вариабельный вид
о Перипортальные гипо-/анэхогенные области из-за отека
о Выраженное утолщение/отек стенки желчного пузыря по всей окружности:
— Ассоциировано с вирусом гепатита А
о Увеличение пиковой скорости кровотока в печеночной артерии при допплерографии
• Жировой гепатоз:
о Увеличение размера печени и изменение ее формы при увеличении объема инфильтрации:
— Нижний край правой доли имеет округлые контуры
— Левая доля становится двояковыпуклой
о Повышение эхогенности:
— Печень значительно более эхогенная, чем почка
— Эхогенность может отличаться в разных сегментах (области умеренной жировой инфильтрации)
о Сохранение архитектоники печени
о Размытые края печеночных вен из-за повышения рефракции и рассеивания ультразвука
о Ход сосудов через печень не искажен:
— Искажение хода может возникнуть вторично вследствие увеличения объема печени
о Задние сегменты печени плохо визуализируются из-за ослабления акустического сигнала
о Участки умеренной жировой инфильтрации могут имитировать гипоэхогенное образование
о Мягкая консистенция: динамическая пульсация в ответ на сердечные сокращения
• Стеатогепатит:
о Характеризуется воспалением, сопровождающим накопление жира:
— Окончательный диагноз ставится на основании биопсии печени
о Может развиваться при алкогольном гепатите или при неалкогольном стеатогепатите (НАСГ [NASH])
о Этиология НАСГ неизвестна, но часто наблюдается при следующих состояниях:
— Ожирение
— Диабет
— Гиперлипидемия
— Наркотики и токсины
о УЗ картина:
— Признаки жирового гепатоза
— Плотная консистенция (из-за воспаления) при динамическом сканировании во время сердечных сокращений
— Неровные края печеночных вен из-за воспаления печени
— Дискретное снижение четкости визуализации печеночных вен
• Жировой цирроз:
о Увеличение левой и хвостатой долей и атрофия правой доли
о Гиперэхогенная, но неоднородная эхоструктура паренхимы печени
о Печеночные вены неправильной формы
о Развитие венозных коллатералей в области ворот печени
о Плотная консистенция
о Вспомогательные признаки портальной гипертензии:
— Асцит, варикоз, гепатофугальный кровоток, спленомегалия
• Веноокклюзионная болезнь печени:
о Гепатоспленомегалия и асцит
о Перипортальный отек и отек стенки желчного пузыря
о Сужение и монофазный тип кровотока в печеных венах из-за отека печени
о Замедленный или обратный кровоток в вороной вене
о Хорошо визуализируемые печеночные артерии и увеличенная пиковая систолическая скорость в артериях
о Аномальный индекс резистентности печеночных артерий
— менее 0,55 или более 0,75 (возможны варианты)
• Диффузная инфильтрация раковыми клетками:
о Инфильтративный печеночноклеточный рак:
— Плохо определяемая область выраженно неоднородной эхоструктуры:
Часто невозможно отличить от фонового цирроза
— Цветовая допплерография: злокачественный тромбоз воротной вены:
Отсутствие нормального кровотока и наличие гипоэхогенного тромба, прорастающего в воротную вену
Наличие артериального кровотока в тромбе воротной вены: высокая пиковая скорость (PPV); чувствительность метода не высока
о Лимфома:
— Диффузная/инфильтративная форма представляет собой бесчисленное множество мельчайших гипоэхогенных очагов
— Просообразный вид
— Перипортальная локализация
— Эхокартина при инфильтративной форме может быть неотличима от нормальной
— Также следует искать лимфаденопатию, спленомегалию или очаги селезенке, утолщение стенки кишечника, асцит
о Метастазы:
— Дискретные узелки и образования или инфильтративный рост
— Рак легкого или молочной железы: метастазы этих типов рака в печень обычно демонстрируют инфильтративный рост
— При инфильтративном росте эхоструктура паренхимы неоднородна и имитирует цирроз
3. Менее распространенные заболевания:
• Саркоидоз:
о Вовлечены печень и селезенка:
— Наиболее частая находка: неспецифическая гепатоспленомегалия
— Диффузная неоднородность эхоструктуры паренхимы
— Множественные мелкие узелки
— На поздних стадиях может вызывать или имитировать цирроз
о Может затрагивать почти каждый орган
— Наиболее частая локализация: легкие
о Нередко наблюдается лимфаденопатия верхней половины живота
• Болезни накопления гликогена:
о Гепатомегалия и множественные аденомы печени у хронически больных молодых пациентов
о Паренхима печени может быть диффузно гиперэхогенной:
— При УЗИ нельзя отличить от жирового гепатоза
о Для постановки диагноза требуется биопсия
Редактор: Искандер Милевски. Дата публикации: 9.12.2019
Что такое жировой гепатоз, неалкогольная жировая болезнь печени (НАЖБП)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Васильева Романа Владимировича, врача общей практики со стажем в 14 лет.
Определение болезни. Причины заболевания
Неалкогольная жировая болезнь печени / НАЖБП (стеатоз печении или жировой гепатоз, неалкогольный стеатогепатит) — это неинфекционное структурное заболевание печени, характеризующееся изменением ткани паренхимы печени вследствие заполнения клеток печени (гепатоцитов) жиром (стеатоз печени), которое развивается из-за нарушения структуры мембран гепатоцитов, замедления и нарушения обменных и окислительных процессов внутри клетки печени.
Все эти изменения неуклонно приводят к:
Метаболический синдром — широко распространённое состояние, характеризующееся снижением биологического действия инсулина (инсулинорезистентность), нарушением углеводного обмена (сахарный диабет II типа), ожирением центрального типа с дисбалансом фракций жира (липопротеинов плазмы и триглицеридов) и артериальной гипертензией. [2] [3] [4]
В большинстве случаев НАЖБП развивается после 30 лет. [7]
Факторами риска данного заболевания являются:
Основными причинам развития НАЖБП являются: [11]
При наличии гипертонической болезни, ожирения, сахарного диабета, регулярном приёме лекарств или в случае присутствия двух состояний из вышеперечисленных вероятность наличия НАЖБП достигает 90 %. [3]
Симптомы жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
У большинства больных данное заболевание на ранних стадиях протекает бессимптомно — в этом и заключается большая опасность.
У 50-75% больных могут появляться симптомы общей (хронической) усталости, снижение работоспособности, недомогание, слабость, тяжесть в области правого подреберья, набор веса, длительное повышение температуры тела без всякой причины, красные точки на коже в области груди и живота. Печень часто увеличена. Возникают расстройства пищеварения, повышенное газообразование, кожный зуд, редко — желтуха, «печёночные знаки».
Часто НАЖБП сопутствуют заболевания желчного пузыря: хронический холецистит, желчнокаменная болезнь. Реже, в запущенных случаях, возникают признаки портальной гипертензии: увеличение селезёнки, варикозное расширение вен пищевода и асцит (скопление жидкости в брюшной полости). Как правило, данные симптомы наблюдаются на стадии цирроза печени. [7]
Патогенез жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
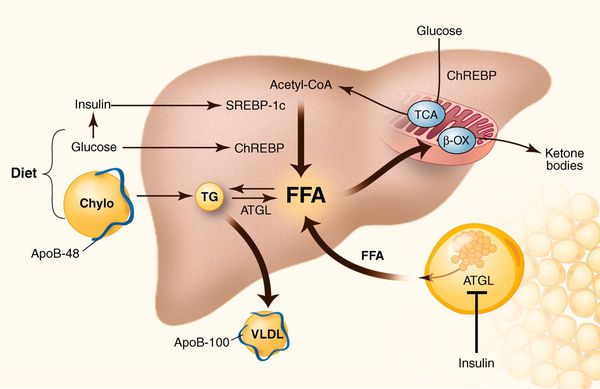
К накоплению холестерина, а именно липидов (жироподобных органических соединений) в печени, приводят, прежде всего, следующие факторы:
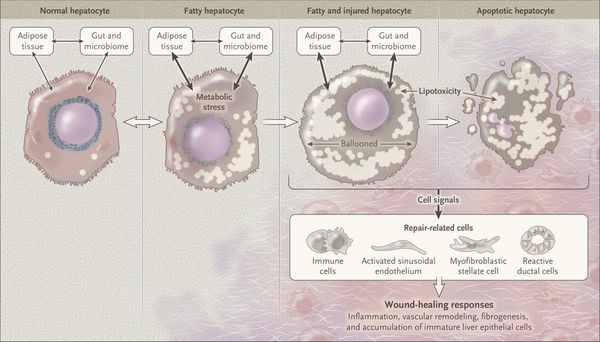
У пациентов с ожирением в ткани печени повышенно содержание свободных жирных кислот, что и может быть причиной нарушения функций печени, так как жирные кислоты химически активны и могут привести к повреждению биологических мембран гепатоцитов, образуя в них ворота для поступления в клетку эндогенного жира, в частности липидов (преимущественно низкой и очень низкой плотности), а транспортом является сложный эфир — триглицерид. [2]
Таким образом, гепатоциты заполняться жиром, и клетка становиться функционально неактивной, раздувается и увеличивается в размерах. При поражении более миллиона клеток макроскопически печень увеличивается в размерах, в участках жировой инфильтрации ткань печени становиться плотнее, и данные участки печени не выполняют своих функций либо выполняют их с существенными дефектами.
Перекисное окисление липидов в печени приводит к синтезу токсичных промежуточных продуктов, которые могут запускать процесс апоптоза (запрограммированной гибели) клетки, что может вызывать воспалительные процессы в печени и сформировать фиброз. [2]
Также важное патогенетическое значение в формировании НАЖБП имеет индукция цитохрома P-450 2E1 (CYP2E1), который может индуцироваться как кетонами, так и диетой с высоким содержанием жиров и низким содержанием углеводов. [7] CYP2E1 генерирует токсические свободные радикалы, приводящие к повреждению печени и последующему фиброзу.
Продукты перекисного окисления липидов, некрозы гепатоцитов, ФНО и ИЛ-6 активируют стеллатные (Ito) клетки, вызывающие повреждение гепатоцитов и формирование фиброзных изменений.
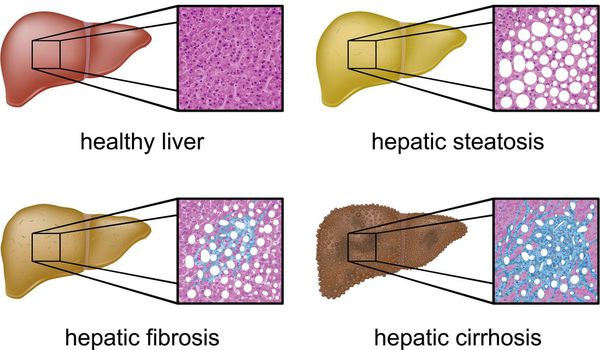
Классификация и стадии развития жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
В настоящий момент общепринятой классификации НАЖБП не существует, однако ряд авторов выделяет стадии течения заболевания и степени неалкогольного стеатогепатита (НАСГ).
Оценка стеатоза печени и гистологической активности НАЖБП по системе E.M. Brunt: [9] [10] [11]
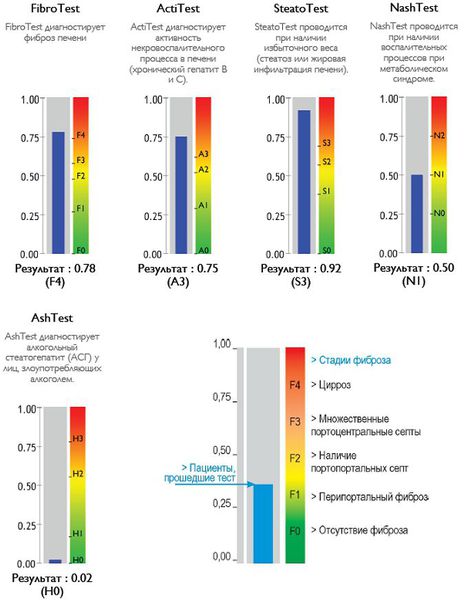
Также можно условно разделить степени стеатоза, фиброза и некроза по результату теста ФиброМакс — степени выраженности жировой инфильтрации:
Осложнения жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
Наиболее частые осложнения НАЖБП — это гепатит, замещение нормальной паренхиматозной ткани печени фиброзной — функционально нерабочей тканью с формированием в конечном итоге цирроза печени.
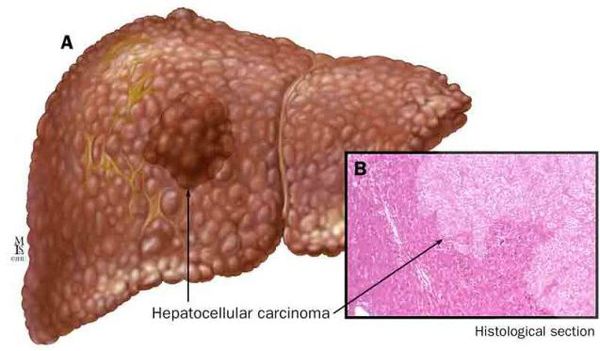
К более редкому осложнению, но всё же встречающемуся, можно отнести рак печени — гепатоцеллюлярную карциному. [9] Чаще всего она встречается на этапе цирроза печени и, как правило, ассоциируется с вирусными гепатитами.
Диагностика жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
В диагностике НАЖБП используются лабораторные и инструментальные методы исследования.
В первую очередь оценивается состояние печени на предмет воспалительных изменений, инфекционных, аутоиммунных и генетических заболеваний (в том числе болезней накопления) с помощью общеклинических, биохимических и специальных тестов. [7]
Далее проводится оценка выполняемых печенью функций (метаболическая/обменная, пищеварительная, детоксикационная) по способности выработки определённых белков, характеристикам жиров и углеводов. Детоксикационная функция печени оценивается преимущественно при помощи С13-метацетинового теста и некоторых биохимических тестов.
С помощью эластометрии исследуется эластичность мягких тканей. Злокачественные опухоли отличаются от доброкачетсвенных повышенной плотностью, неэластичностью, они с трудом поддаются компрессии. На мониторе FibroScan более плотные ткани окрашены в голубой и синий цвет, жировая ткань — жёлто-красный, а соединительная ткань — зелёный. Высокая специфичность метода позволяет избежать необоснованных биопсий.
После проведённой диагностики, устанавливается окончательный диагноз и проводится соответствующее лечение.
Лечение жирового гепатоза, неалкогольной жировой болезни печени (НАЖБП)
С учётом механизма развития заболевания разработаны схемы курсового лечения НАЖБП, направленные на восстановление структуры клеточных мембран, обменных и окислительных процессов внутри клеток печени на молекулярном уровне, очистку печени от внутриклеточного и висцерального жира, который затрудняет её работу.
В процессе лечения производится:
После лечения наступает заметное улучшение дезинтоксикационной (защитной), пищеварительной и метаболической функции печени, пациенты теряют в весе, улучшается общее самочувствие, повышается умственная и физическая работоспособность.
Курсовые программы лечения занимают от трёх до шести месяцев и подбираются в зависимости от степени выраженности метаболических нарушений. К ним относятся:
Программы включают в себя предварительное обследование, постановку диагноза и медикаментозное лечение, которое состоит из двух этапов:
Прогноз. Профилактика
На ранних стадиях заболевания прогноз благоприятный.
Профилактика НАЖБП предполагает правильное питание, активный образ жизни и регулярную календарную диспансеризацию.
К правильному питанию можно отнести включение в свой рацион питания омега-3 полиненасыщенных жирных кислот, коротких углеводов, ограничение потребления приправ, очень жирной и жаренной пищи. Разнообразие рациона питания также является ключевым моментом полноценного питания. Показано потребление продуктов, богатых растительной клетчаткой.
Для активного образа жизни достаточно ходить пешком от 8 000 до 15 000 шагов в сутки и уделять три часа в неделю физическим упражнениям.
В отношении календарной диспансеризации следует ежегодно выполнять УЗИ органов брюшной полости и оценивать уровень своих печёночных ферментов (АЛТ, АСТ, общий билирубин), особенно при приёме каких-либо лекарственных препаратов на постоянной основе.
Доброкачественные очаговые образования печени: возрастные психосоматические аспекты
Непаразитарные кисты печени (НКП) относятся к доброкачественным очаговым образованиям печени и представляют собой полость (или полости) в печени, заполненную жидкостью. Повсеместно отмечается рост заболеваемости НКП, что связано главным образом
Непаразитарные кисты печени (НКП) относятся к доброкачественным очаговым образованиям печени и представляют собой полость (или полости) в печени, заполненную жидкостью.
Повсеместно отмечается рост заболеваемости НКП, что связано главным образом с широким использованием современных методов диагностики, позволяющих визуализировать интраструктуру печени: ультразвуковое исследование (УЗИ), компьютерная томография (КТ), магнитно-резонансная томография (МРТ), ангиографии и пр. По данным H. Sancher et al. (1991), НКП выявляют у 5–10 % населения. При этом у женщин они встречаются в 3–5 раз чаще. Заболевание, как правило, развивается в период между 30 и 50 годами жизни.
Причины возникновения НКП до настоящего времени до конца не выяснены. Так, по мнению Е. Moschowitz, R. Virchow, образование кист связано с воспалительной гиперплазией желчных путей в момент эмбриогенеза с последующей их обструкцией. S. Henson и соавторы считают, что данный процесс служит основой новообразования.
В настоящее время преобладает мнение, что кисты печени возникают из аберрантных желчных ходов, т. е. во время эмбрионального развития не происходит подключения к системе желчных путей отдельных внутридольковых и междольковых желчных ходов. Отсутствие инволюции этих ходов и является причиной развития кист печени, в результате секреции их эпителия в них постепенно происходит накопление жидкости, и они превращаются в кисту. Такое происхождение кист печени подтверждается тем, что в секрете нет желчи, кроме того, кисты печени почти никогда не сообщаются с нормальными желчными ходами. Многие ученые исходят из того, что поражение кистами печени является либо самостоятельной генетической единицей с аутосомальной доминантной наследственностью, либо кистозные изменения различных органов вызываются единым генетическим дефектом с различной распространенностью.
Обсуждается также возможность возникновения кист печени при приеме некоторых лекарственных препаратов (эстрогены, пероральные контрацептивы).
Выделяют истинные и ложные кисты. Истинные кисты отличаются от ложных наличием на внутренней поверхности эпителиального покрова из цилиндрического или кубического эпителия. Ложные кисты развиваются обычно после травмы.
Общепринятой классификации кист печени не существует. На практике наиболее удобной представляется классификация НКП, предлагаемая А. А. Шалимовым и соавторами (1993), согласно которой НКП различают следующим образом:
К осложнениям относят: нагноение, кровотечение в полость кисты, разрыв стенки, портальную гипертензию, механическую желтуху, печеночную недостаточность. При разрыве кисты возможны вторичная инфекция, образование наружных и внутренних свищей, перекрут ножки кисты. Эти осложнения встречаются в 5% случаев. Злокачественные перерождения наблюдаются редко.
Считается, что клиническая картина НКП скудна и неспецифична. Чаще всего кисты печени случайно выявляются при УЗИ органов брюшной полости. Проявления болезни зависят от размера кисты, ее локализации, а также от воздействия кисты на соседние органы. Увеличение кисты приводит и к атрофическим изменениям ткани печени.
Наиболее распространенной жалобой при солитарных кистах печени является боль в верхнем правом квадранте или в эпигастральной области. Боль во многих случаях носит постоянный характер. Пациенты также отмечают быстро наступающее чувство насыщения и дискомфорт в животе после приема пищи.
Раньше важным симптомом считалось обнаружение при пальпации умеренно напряженного массивного опухолевидного образования, смещающегося при дыхании вместе с печенью. Сообщалось, что доступные пальпации кисты печени обычно прощупываются как тугоэластические и легко флюктуирующие безболезненные опухоли. Следует отметить, что даже крупные кисты печени недоступны пальпации из-за расположения глубоко в паренхиме печени или локализации на диафрагмальной поверхности органа.
Появление других, также неспецифических симптомов: слабости, повышенной потливости, потери аппетита, тошноты, одышки — обычно связывают с увеличением размеров кист, но, вероятнее всего, это следствие реагирования других органов — желчного пузыря, двенадцатиперстной кишки и др.
Разнообразие и неспецифичность клинических симптомов диктуют необходимость обследования пациента с целью определения или исключения сопутствующей соматической и психической патологии.
НКП в первую очередь следует дифференцировать с паразитарными кистами. Для этого выполняют специфические серологические исследования крови (реакция непрямой гемагглютинации и иммуноферментного анализа на эхинококкоз). В ряде случаев возникает необходимость дифференциальной диагностики с гемангиомой, цистоаденомой, ретроперитонеальными опухолями, опухолями кишки, брыжейки, поджелудочной железы, водянкой желчного пузыря и метастатическими опухолевыми поражениями печени.
Поликистоз печени часто сочетается с поликистозом почек, поджелудочной железы, яичников. Поликистоз печени, как и солитарная киста, чаще протекает бессимптомно и выявляется случайно при обследовании по поводу другой патологии. В большинстве случаев течение заболевания благоприятное. Клинические симптомы наблюдаются при прогрессировании заболевания, что, как правило, происходит после 40–50 лет. При увеличении объема поликистозных образований больные жалуются на дискомфорт в правом подреберье и эпигастрии, изжогу, отрыжку, что связывают с давлением увеличенной печени на соседние органы. В ходе исследования определяется гепатомегалия. Пальпаторно: печень плотная, бугристая. Функциональные пробы печени обычно не изменяются. Нарушение синтетической функции печени выявляют на поздних стадиях при выраженном перерождении печеночной паренхимы. При массивном распространении процесса, когда происходит замещение большей части паренхимы печени, развивается терминальная печеночная недостаточность. Ситуация усугубляется хронической почечной недостаточностью — исходом поликистоза почек.
Ведущее место в диагностике НКП занимает эхография, благодаря высокой информативности, безвредности и общедоступности этого метода. Эхографически кисты печени представляют собой отграниченные тонкой стенкой (1–2 мм) полости с безэхогенным внутренним пространством, что объясняется разностью плотности жидкости и паренхимы печени. Форма их может быть круглой или овальной. Диагноз основывается на следующих признаках, выявляемых с помощью УЗИ: 1) наличие четких, ровных контуров с хорошо различимой задней стенкой; 2) отсутствие внутренних отражений; 3) выявление усиления эхо-сигналов за образованием.
При наличии внутрипросветной перегородки УЗ-изображение кисты печени может иметь пятнистый рисунок. При осложненных кистах (кровоизлияние или инфицирование), когда выявляются внутрипросветные «эхо»-сигналы, трудно исключить злокачественную опухоль. В сомнительных случаях используют КТ, МРТ, ангиографические и радиологические методы исследования. В определенных ситуациях считается целесообразным проведение чрескожной пункции кисты под контролем УЗИ с последующим бактериологическим и цитологическим исследованием материала.
Традиционно проблемой НКП занимались хирурги, которые разрабатывали методы диагностики и тактику хирургического лечения. В поле зрения хирурга больные с НКП попадали при выявлении очагового образования печени, при этом хирургическое лечение получали пациенты с осложнениями и неосложненными кистами, превышающими 5 см в диаметре.
Терапевтическая тактика при НКП до сих пор не разработана. Целью нашей работы было изучение терапевтических, возрастных и психосоматических аспектов НКП.
Представленный материал базируется на результатах обследования 93 больных (72 женщины и 21 мужчина) в возрасте от 20 до 82 лет, средний возраст — 56,9+11,3 лет. Больные были разделены на две группы по возрастному признаку.
Солитарная НКП была выявлена у 37 человек, 56 больных НПК имели две и более кисты. Средний возраст больных с солитарными кистами печени (27 женщин и 10 мужчин) составил 53,5+11,6 лет. Средний возраст больных с множественными кистами печени составил 59,3+10,6 лет (р Таблица 2. Клинические результаты применения хофитола и эглонила
В анализах крови на фоне двухнедельной терапии отмечалось снижение уровня печеночных ферментов — АСТ и АЛТ, достоверно (р
По вопросам литературы обращайтесь в редакцию.