ушиб икроножной мышцы что делать
Признаки и симптомы тромбоза глубоких вен
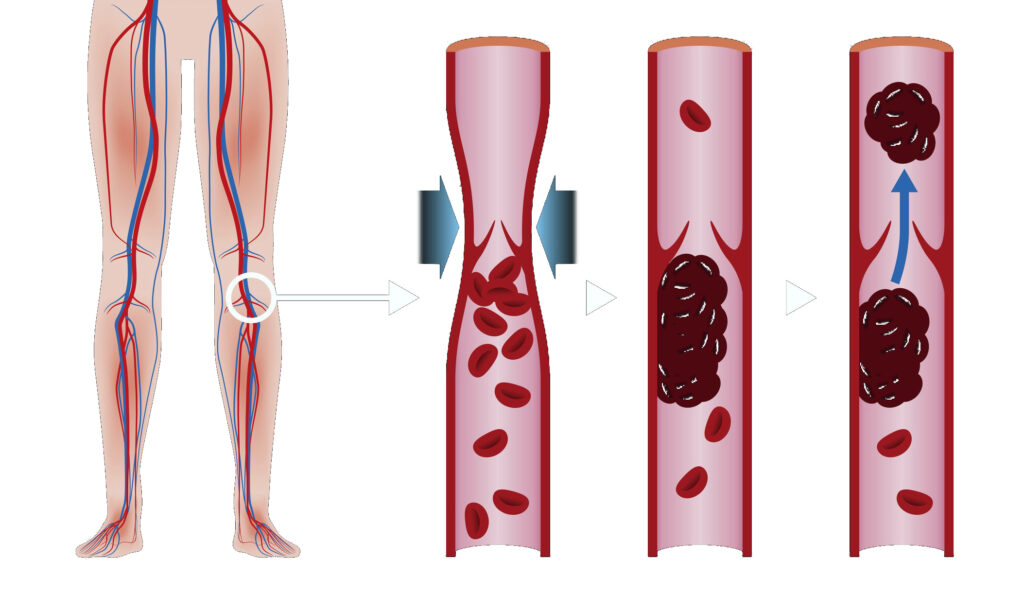
Тромбоз глубоких вен (ТГВ) возникает, когда сгусток крови (тромб) образуется в одной или нескольких глубоких венах вашего тела, обычно в ногах. Тромбоз глубоких вен может вызвать боль в ногах или их отек, но может протекать бессимптомно.
ТГВ может быть связан с заболеваниями, которые влияют на процесс свертывания крови. Тромб в ногах также может образоваться, если вы не двигаетесь долгое время, например, после операции или несчастного случая. Но и ходьба на экстремально большие расстояния может приводить к образованию тромбов.
Тромбоз глубоких вен – серьезное заболевание, потому что сгустки крови в ваших венах могут перемещаться по кровотоку и застревать в легких, блокируя кровоток (тромбоэмболия легочной артерии). Однако тромбоэмболия легочной артерии может возникать без признаков ТГВ.
Когда ТГВ и тромбоэмболия легочной артерии возникают одновременно, это называется венозной тромбоэмболией (ВТЭ).
Симптомы
Признаки и симптомы ТГВ:
Тромбоз глубоких вен может протекать без заметных симптомов.
Когда обратиться к врачу
Если у вас признаки или симптомы ТГВ, обратитесь к врачу.
При появлении признаков или симптомов тромбоэмболии легочной артерии (ТЭЛА) – опасного для жизни осложнения тромбоза глубоких вен – обратитесь за неотложной медицинской помощью.
Предупреждающие признаки и симптомы тромбоэмболии легочной артерии включают:
Подозреваете тромбоз глубоких вен? Обратитесь к профессионалам.
Причины
Все, что препятствует нормальному течению или свертыванию крови, может вызвать образование тромбов.
Основными причинами ТГВ являются: повреждение вены в результате хирургического вмешательства или травмы, а также в связи воспалением от инфекции или травмы.
Факторы риска
Многие факторы могут увеличить риск развития ТГВ, которые включают:
Осложнения
Осложнения ТГВ могут включать:
Профилактика
Меры по предотвращению тромбоза глубоких вен включают следующее:
Характерные симптомы и лечение ушиба икроножной мышцы
Анатомическое строение
Икроножная мышца расположена на задней поверхности голени. Она прикрепляется к ступне ахилловым сухожилием и содержит в себе две мощные мясистые головки: латеральную и медиальную. Функциональная деятельность мышцы заключается в стабилизации тела во время ходьбы или бега, а также движении ступни в сагиттальной плоскости.
Перенапряжение волокон мускулатуры приводит к спазмам и нарушению кровообращения в нижних конечностях. Растяжение происходит при нагрузках, превышающих физические возможности мышцы. Травматическое повреждение чаще возникает вследствие удара или монотонного повторения одних и тех же движений.
Причины повреждения
Икроножная мышца является достаточно эластичной, она способна быстро сжиматься и разжиматься. Поэтому получить травму можно во время активной физической деятельности.
Медики выделяют следующие причины надрыва икроножных мышц или связок:
Чаще всего надрыв икроножных мышц возникает во время занятий спортом, активного отдыха, резких движений, ходьбы на обуви с высокими каблуками, беге по неровной поверхности.
Также вероятность травмы повышается при плоскостопии или других ортопедических заболеваниях, переломе лодыжки и костей голени. Чтобы избежать травмы, перед занятиями спортом или туристическим походом нужно проводить разминку, чтобы разогреть мускулы.
Виды травм икроножной мышцы
Выраженность симптомов патологии и ее последствия определяются степенью разрушения мышечно-связочных структур. В травматологии принята следующая классификация травм мышцы:
Попытки движения через боль влекут за собой еще большее растяжение связок и мышц, в связи с чем состояние тканей может ухудшиться.



Первая помощь
Последовательность доврачебных действий:
В старину для оказания первой помощи использовали компрессы из молока и сырого картофеля. Такой компресс снимает воспаление, облегчает боль и стимулирует восстановление тканей.
Причины и факторы риска травмы
Разрыв мышц голени чаще возникает в результате избыточных физических нагрузок на нижние конечности. Травматизму больше подвержены туристы, спортсмены и лица, которые занимаются физическим трудом. К самым распространенным причинам получения травмы относят:
Очень часто растяжение голени возникает в результате переохлаждения мышечных структур и одновременного повышения нагрузки на ноги. Под действием низких температур кровообращение в мягких тканях ухудшается, что приводит к снижению эластичности волокон. В таком случае даже резкое движение может привести к повреждению икроножной мышцы и ахиллова сухожилия.



Лечение и восстановление

Для снятия болевых симптомов, и уменьшения отечности травмируемый участок обкладывают холодным компрессом, после чего сустав обездвиживают повязкой из эластичного бинта, или с помощью наложения шины. Если боль не утихает, можно дать пациенту обезболивающее, например, Кетанов. На этом, первая помощь заканчивается, дальше пациента транспортируют к травматологу.
Лечение традиционными медицинскими методами
Меры, необходимые для восстановления работоспособности икроножной мышцы зависят в первую очередь от серьезности повреждения. Для простоты классификации, такие травмы делят на три степени сложности.
Травма 1 степени. В этом случае вполне достаточным будет наложение холодного компресса и фиксации поврежденной мышцы эластичной стягивающей повязкой. Компресс снимают через несколько часов, а повязку оставляют на срок от нескольких дней до недели. Как правило этого вполне достаточно для выздоровления.
Травма 2 степени. При таком травмировании компрессом и повязкой уже не обойтись. Для полноценного восстановления мышцы, требуется ряд физиотерапевтических процедур в сочетании с лечебным массажем и лечебной физкультурой. Срок реабилитации при повреждении икроножной мышцы 2 степени зацмет не меньше 2 – 3 недель.
Травма 3 степени. Это наиболее тяжелые ситуации, которые требуют немедленного обездвиживания сустава путем наложения фиксированной шины и введения новокаина для снятия болевого синдрома. Сразу после этого пациента доставляют в стационар для оперативного вмешательства. Для восстановления связок, разорванных полностью никаких, кроме хирургических способов не существует. После операции, поврежденную ногу чаще всего обездвиживают с помощью гипсовой повязки, которую снимают после достаточного их срастания – примерно через один – полтора месяца. Дальше идет курс физиотерапии – массаж, магнитная, ультразвуковая и диадинамическая терапии и только после этого, можно делать упражнения восстановительной лечебной физкультуры.
Симптомы растяжения
Нестерпимые боли в области икры, невозможность движения стопой и опоры на травмированную конечность – явные признаки растяжения голени. Выраженность симптомов определяется степенью травмирования мускулатуры и связок.
При появлении травмы могут возникать следующие клинические проявления:
К симптомам разрыва икроножной мышцы можно отнести характерный щелчок, который возникает в момент получения травмы. В случае полного отрыва мышечных тканей от кости у пациентов может развиваться болевой шок и обильные подкожные кровоизлияния.
Интересное видео
Растяжение и разрыв икроножной мышцы — это травмы, которые возникают при одинаковых ситуациях, но отличаются степенью повреждения тканей. Чаще всего травмы такого вида случаются у спортсменов, в быту происходят редко. Поскольку мышечные волокна достаточно эластичны и хорошо тянутся, разрывы встречаются реже растяжений. Метод лечение и период восстановления зависит от степени повреждений и сопутствующих симптомов, на это время пациенту рекомендуется ограничить физическую активность, так как эта мышца задействована во всех видах движения нижних конечностей.
Степени тяжести
Методы лечения пациентов и продолжительность реабилитации определяются серьезностью повреждения мышечно-связочного аппарата. В травматологии принято выделять три степени тяжести растяжения икроножной мышцы:
При получении травмы следует избегать нагрузок на травмированную конечность, так как это может привести к еще большему разрыву мышечных или связочных волокон.
В случае растяжения связок икроножной мышцы необходимо обратиться к травматологу для прохождения полноценного обследования. Запоздалое лечение травм 2 и 3 степени тяжести может привести к осложнениям.



Виды и степени растяжения
Виды растяжения описаны в предыдущем разделе, а вот степень сложности – это тема отдельного обсуждения.
Диагностика
Если пациент потянул мышцы голени, на это указывает множество специфических симптомов и местных признаков, поэтому для постановки диагноза часто хватает физикального и пальпаторного обследования.
При травмах, полученных во время сильного удара, может потребоваться дополнительная диагностика. Оценить состояние костных и мышечно-связочных структур в случае их растяжения можно с помощью МРТ, ультразвукового и рентгенологического исследования. УЗИ позволяет обнаружить внутритканевые гематомы и локализацию повреждений.
Хирургическое вмешательство при ушибах голени
В некоторых ситуациях врачи могут назначать даже хирургическое вмешательство. Обычно не обойтись без операции в том случае, если присутствует очень сильное кровоизлияние и можно очень четко увидеть наличие флюктуации. Если есть подобные симптомы, то тогда хирург вскрывает гематому и приступает к дренированию полости на протяжении первых нескольких дней. Это нужно для того, чтобы полностью очистить икроножную мышцу от свернувшейся крови и дальнейших осложнений. Примерно через 10 дней рана полностью заживет, и поврежденная конечность будет готова к первым физическим нагрузкам, которые необходимо постепенно увеличивать для полноценной тренировки ноги.
Если лечение гематомы, которая возникла на передней поверхности голени, будет несвоевременным или же вовсе отсутствует, то не исключено появления гноя.
В таком случае также необходимо делать операцию и чистить мышцы не только от крови, но и от большого количества гноя. Поэтому лечение ушиба икроножной мышцы может очень затянуться, и никто уже не даст гарантии, что в дальнейшем не возникнут осложнения. Кроме того, конечность может потерять часть своих функций из-за гнойного воспаления.
Во время сильного ушиба икроножной мышцы может возникнуть разрыв мышцы, который появляется непосредственно в момент удара. В таком случае пострадавшего нужно немедленно доставить в больницу для оказания профессиональной помощи.
Лечение растяжения икроножной мышцы
Терапевтические мероприятия для восстановления функциональной активности голени определяются степенью растяжения мышц. Травмы 1 и 2 степени поддаются консервативному лечению. В случае полного разрыва мышечной ткани может потребоваться хирургическое вмешательство.
Медикаменты
Сразу после получения травмы рекомендуется приложить к поврежденному участку ноги лед. Таким образом можно уменьшить выраженность болей и предотвратить обильные кровоизлияния в мягкие ткани. Лечение растяжения икроножной мышцы сопровождается приемом анальгезирующих средств и препаратов, стимулирующих регенерацию поврежденных волокон.
В схему терапии обычно включаются такие группы медикаментов:
Причины
Растяжения мышц икры ног могут возникать по множественным причинам. К основным можно отнести:
Икроножная мышца является самой мощной в организме. Именно от ее состояния зависят успехи в различных видах спорта.
Растяжения могут быть нескольких степеней:
Любая травма требует консультации у специалиста.
Профилактика
Предотвратить растяжение икроножной мышцы можно в случае соблюдения таких правил:
Растяжение мышц – травма, сопровождающаяся частичным или полным разрывом мышечных или связочных волокон. Серьезность патологии определяется степенью повреждения тканевых структур и сопутствующими осложнениями. Лечение предусматривает использование анальгезирующих, противовоспалительных и согревающих мазей, а также прохождение физиотерапевтических процедур.
Лечебные процедуры

Холодный компресс
Примеры с хирургическим вмешательством и синдромом первой тренировки в этом разделе следует опустить. В первом случае лечение будет проходить в стационаре, где медицинский персонал хорошо знает, что и когда делать и не нуждается в советах со стороны. А во втором случае, по большому счёту и лечения никакого не требуется, только относительный покой для повреждённой мышцы.
Если же при растяжении или вывихе средней степени вы решили лечиться самостоятельно в домашних условиях, то стоит придерживаться следующих правил:



Лечение ушиба народными средствами
При лечении ушиба стоит вспомнить о народных методах лечения. Проверенные годами способы окажутся действенными, станут дополнением к общему медикаментозному лечению.
Компресс к месту ушиба
В лечении ушиба нет сложностей, но оставлять болезнь без внимания не стоит, чтобы в дальнейшем не столкнуться с осложнениями, вносящими в жизнь человека неприятности. Правильно подобранные методы лечения помогут быстро стать на ноги и вернуть привычный образ жизни. Важно помнить о методах безопасности, невнимательность и ношение неудобной обуви сыграют роковую роль в жизни человека, навсегда оставив его инвалидом.
Растяжение мышц на ноге икры, симптомы, лечение в Москве
Растяжение мышц на ноге икры, симптомы, лечение в Москве
Ножные мышцы постоянно подвергаются нагрузке натяжением, но риск их растяжения актуален только тогда, когда:
Растяжение мышц при этом не сопровождается серьезными последствиями (при своевременной реакции) и наблюдается значительно реже, чем повреждение связок ноги. В том числе, потому что сами мышцы по структуре больше, и в ноге их меньше, чем сухожилий (в зоне риска растяжения – всего 4 крупные мышцы). Тем не менее игнорировать растяжение не получится.
Что происходит с мышцей при чрезмерном натяжении?

Кроме боли, при растяжении наблюдаются:
Виды растяжений:
Как отличить мышцы от связок?
Ключевая задача врача травматолога при жалобах на растяжение мышечной ткани ноги – правильно и быстро отличить растяжение мышечных и сухожильных волокон. По уровню серьезности травмы не отличаются: те же три степени от легкой до тяжелой. А вот реакция на растяжение мышцы нужна не такая комплексная и сложная, как в случае с суставными элементами.
Для распознавания растяжения проводят объективный осмотр (уже по тому, когда возникает дискомфорт в ноге, врач может сделать первые выводы). На следующем уровне – УЗИ части ноги, в которой имеет место растяжение, для контроля воспалительного процесса. При сильных повреждениях мягких тканей ноги желателен рентгенологический контроль.
Помощь при болевых синдромах – самостоятельная и профессиональная

Если боли через 2–3 дня снизились, а отек мышц спадает, можно применять согревательные ванночки. На 4–5 день мышцы можно мягко массировать, накладывать специальные пластыри (тейпы), выполнять упражнения.
Если нога продолжает сильно болеть, в мышце заметны изменения (отечность, пульсация), отек не спадает, – следует обратиться к травматологу. Последний назначит индивидуальную программу ЛОФ, правильное обезболивание, выпишет направление на процедуры физиотерапии. Часто для снижения дискомфортной симптоматики используют методы иглоукалывания, акупунктуры, кинезио тейпирования.
Как правило, на восстановление мышц уходит от 2-х недель до месяца. При грамотном сопровождении (массаж, компрессы, ЛОФ) последствий растяжение не имеет.
Боли в области икры: дифференциальный диагноз
В статье представлен дифференциальный диагноз болевого синдрома в области икроножной мышцы, развивающегося вследствие хронической венозной недостаточности, острой венозной недостаточности, хронической артериальной недостаточности, острой артериальной недостаточности, остеохондроза, остеоартроза, полинейропатии, дерматомиозита, миозита, фибромиалгии, травмы мышц.
Боли в области икроножной мышцы (икры) – универсальный симптом, который может наблюдаться при большом количестве заболеваний.
Основной мышечный массив задней поверхности голени (икра) образован двумя мышцами – располагающейся поверхностно икроножной мышцей и более глубоко расположенной камбаловидной мышцей. Сухожилия этих мышц объединяются вместе и прикрепляются к пяточной кости, образуя т.н. ахиллово сухожилие. Мышцы икры обеспечивают движение в голеностопном суставе (сгибание и разгибание), что необходимо для обеспечения ходьбы, удержания равновесия тела в вертикальном положении и амортизации при движениях.
Артериальное кровоснабжение икроножной мышцы происходит из собственных артерий, берущих начало из подколенной артерии. Венозный отток осуществляется по сопровождающим артерии венам, которые в толще мышцы образуют широкие выстланные эндотелием полости – суральные синусы. Иннервируются вышеуказанные мышцы из большеберцового нерва (L3-4).
Хроническая венозная недостаточность.
На сегодняшний день в генезе боли при хронических заболеваниях вен выделяют три основных компонента: дистензионный, ишемический и воспалительный.
Дистензионный компонент возникает вследствие перерастяжения венозной стенки избытком крови при нарушении механизмов ее оттока. Подобные нарушения могут быть следствием дисфункции мышечно-венозной помпы, играющей ведующую роль в обеспечении венозного оттока в вертикальном положении тела. Застой крови в венах голени может возникать в результате снижения активности мышц икры, например вследствие длительного пребывания в неподвижном вертикальном или сидячем положении, в результате поражения клапанного аппарата поверхностных (варикозная болезнь) или глубоких (посттромботический синдром) вен, что сопровождается нарушением нормального центростремительного движения крови и ее забросом в дистальные отделы при каждом мышечном сокращении (рефлюкс), а также при поражении соответствующих мышц и смежных с ними суставов. Подобные боли часто возникают после длительных статических нагрузок и легко купируют ночным отдыхом и/или путем придания конечностям возвышенного положения.
Воспалительный компонент является отражением общепринятой на сегодняшний день концепции лейкоцитарной агрессии, как ведующего компонента патогенеза хронических заболеваний вен. Суть ее заключается в том, что при уменьшении скорости венозного оттока и появлении признаков венозного стаза в венах голени происходит лейкоцитарно-эндотелиальное взаимодействие с экспрессией ссответвующих адгезивных молекул на поверхности клеток, что приводит к миграции белых кровяных телец в толщу сосудистой стенки и их дегрануляции. Освобожденные свободные радикалы кислорода, протеолитические ферменты и цитокины оказывают не только повреждающее воздействие на структурные компоненты венозной стенки, в первую очередь, коллагеновый каркас, но и активируют безмиелиновые С-ноцицепторы, отвечающие за передачу болевого импульса. Таким образом, воспалительный компонент венозной боли отражает не только застой крови в венах голени, но и процесс активного развития хронических заболеваний вен, который может в итоге привести к появлению варикозной трансформации. Присоединение воспалительного компонента делает венозную боль более стойкой и не купирующейся возвышенным положением конечности и ночным отдыхом.
Ишемический компонент связан с тяжелыми воспалительными изменениями венозной стенки с запустеванием vasa vasorum, что приводит к серьезной морфологической перестройке страдающих вен. Следует предполагать, что ишемический компонент встречается при тяжелых формах хронических заболеваний вен и может обеспечивать постоянную болезненность самих варикозных узлов.
Классические боли при венозной недостаточности носят тупой распирающий характер, усиливаются после длительного пребывания в положении стоя или сидя, уменьшаются или полностью проходят после ночного отдыха или придания конечности возвышенного положения. Часто боли сопровождаются преходящим отеком мягких тканей в области нижней трети голени и судорогами икроножной мышцы в ночные часы.
Острая венозная недостаточность – тромбоз глубоких вен голени. В результате внезапного затруднения венозного оттока из нижних конечностей и развития острого венозного полнокровия могут наблюдаться весьма интенсивные постоянные распирающие боли в области икроножной мышцы, незначительно уменьшающиеся при придании конечности возвышенного положения, сопровождающиеся увеличением объема мышцы и ее уплотнением, цианозом кожи и усилением подкожного сосудистого рисунка. Степень выраженности симптомов будет зависеть от локализации тромбоза – чем больше вен окажется вовлечено в процесс, тем более острыми будут проявления. При изолированном тромбозе суральных синусов могут наблюдаться умеренной интенсивности четко локализованные боли, усиливающиеся при подошвенном сгибании голеностопного сустава и при надавливании в место проекции синуса на кожу.
Хроническая артериальная недостаточность развивается вследствие окклюзии артерий атеросклеротическим или аутоиммунно-воспалительным процессом. В подобных случаях мышцы испытывают кислородное голодание, переходят на анаэробный путь метаболизма, что приводит к накоплению кислых продуктов, раздражающих болевые рецепторы. При артериальной недостаточности боли в икроножных мышцах наблюдаются при ходьбе и вынуждают человека остановиться (синдром «перемежающейся хромоты»), на начальных стадиях процесса в покое боли не беспокоят. Боли сопровождаются похолоданием конечностей, зябкостью, кожа становится бледной, шелушащейся, легко ранимой, теряется волосяной покров. При прогрессировании заболевания мышцы и подкожная клетчатка истончаются.
Острая артериальная недостаточность – внезапная закупорка артерий вследствие ее тромбоза или эмболии приводит к остро возникшей ишемии конечности. В этом случае боли в икроножной мышцы будут наблюдаться в покое, носить интенсивные характер, сопровождаться нарушениями чувствительности и двигательной функции вплоть до развития паралича и мышечной контрактуры.
Остеохондроз поясничного отдела позвоночника (корешковый синдром) – вторая по частоте причина появления болей в области икроножных мышц. В основе лежит сдавление корешка спинномозгового нерва в месте его выхода из позвоночного канала. В результате возникают проецированные боли в том месте, куда идут нервные волокна – в том числе в область икры. При этом боли могут быть связаны как с компрессией нервов и генерацией в них болевых импульсов, так и с тоническим мышечным сокращением и последующим развитием фиброзно-дистрофических изменений в мышечной ткани. При корешковом синдроме боли связаны с определенными движениями и изменением положения тела (например, наклон туловища вперед, в стороны, сгибание конечности в тазобедренном суставе). Как правило, боли усиливаются при длительном пребывании в провоцирующем положении и уменьшаются после разминки, лечебной физкультуры, массажа, тепловых воздействий. При мышечно-тоническом синдроме возможно обнаружить участки повышенного тонуса в воде плотных болезненных очагов в тоще мышцы. Со временем мышца может диффузно уплотняться в связи с развитием в ней фиброзных изменений. Впоследствии в связи с нарушением вегетативной иннервации может происходить присоединение застойного (вазодилатация) или ишемического (вазоконстрикция) компонента болевого синдрома.
Периферическая полинейропатия может быть осложнением сахарного диабета, следствием токсического воздействия на организм этилового спирта и пр. Для диабетической полинейропатии характерно сочетание ночных или утренних болей в покое, локализующихся в дистальных отделах нижних конечностей, с ощущениями ползанья мурашек, жжения, онемения, мышечной слабостью и снижением кожной и (в первую очередь) вибрационной чувствительности. При этом боли могут носить очень интенсивный характер. Поражение вегетативных нервов может приводить к трофическим нарушениям и присоединению сосудистого компонента болевого синдрома.
Неврит большеберцового нерва характеризуется болями приступообразного характера, возникающими по ходу нервных волокон. При этом в промежутках между приступами боль полностью отсутствует.
Патология коленных суставов – в первую очередь, остеоартроз – характеризуется болями в околосуставной области при нагрузке. Боли локализуются преимущественно в области передней и внутренней поверхностей коленного сустава, усиливаются при длительном пребывании в вертикальном положении тела, при долгой ходьбе. Особенно характерно усиление болей при подъеме и особенно спуске по лестнице. На начальных стадиях заболевания в покое боли полностью проходят (при этом не требуется придавать конечности возвышенное положение). При развитии активного воспаления могут появляться боли в начале движения и утренняя скованность в суставах. В процессе развития заболевания возможно присоединение мышечно-тонического компонента болевого синдрома, при котором икроножная мышца находится в постоянном напряжении и становится плотной и болезненной при пальпации. При скоплении выпота в полости сустава могут образовываться ограниченные ее скопления в заворотах суставной капсулы – кисты Беккера, которые могут усугублять болевой синдром, сдавливать нервы и вены с развитием нейропатического и сосудистого компонента.
Дерматомиозит, полимиозит – аутоиммунное воспаление мышечной ткани, характеризующиеся постоянными тупыми упорными болями, усиливающимися при движениях в голеностопном суставе, в сочетании с мышечной слабостью и симптомами интоксикации. Мышцы становятся отечными, болезненными при пальпации, со временем может наблюдаться их уплотнение, тяжистость, узловатость, фиброз, образование кальцинатов вплоть до полной атрофии. При аутоиммунных заболеваниях, как правило, выявляются поражения других органов и систем, в первую очередь кожи: эритема и отек периорбитальной области, шелушащаяся эритема пальцев и кистей, покраснение околоногтевых валиков, очаги гиперпигментации-депигментации кожи – при дерматомиозите; отек-индурация-атрофия кожи при склеродермии, эритема на лице, поражение почек, сердца при волчанке и пр. Между тем, поражение икроножных мышц при аутоиммунных миозитах встречается нечасто.
Миозиты также могут быть проявлением онкологических, паразитарных заболеваний (трихинеллез, токсоплазмоз, цистицеркоз) или являться осложнением простуды, травмы или перенапряжения икроножной мышцы.
Перенапряжение, растяжение, разрыв мышцы могут сопровождаться выраженными интенсивными болями в зоне повреждения, резко усиливающимися при попытках движений. Могут присоединяться явления воспаления (миозит).
Статья добавлена 24 июля 2014 г.