Как уснуть после операции
Рекомендации пациентам после хирургической операции
Вы проснетесь в палате реанимационного отделения. Анестезиолог и медсестра/медбрат будут следить за температурой вашего тела, пульсом, артериальным давлением и другими показателями. Во время операции Вам могут ввести катетер в мочевой пузырь для отслеживания количества выделяемой мочи. Вам также установят плевральную дренажную трубку, подсоединенную к дренажному устройству. После операции в течение первых часов/суток ваш голос может слегка отличаться от обычного, это нормально. Вы можете остаться в реанимационной палате в течение одних или нескольких суток, в зависимости от вашего состояния после операции. Затем вас переведут в палату на хирургическом отделении, где Вы лежали изначально.
Часто задаваемые вопросы
Буду ли я испытывать боль после операции?
Вы будете испытывать болевые ощущения после операции, это нормально. Ваш лечащий врач и медсестра/медбрат будут часто спрашивать вас о болевых ощущениях и давать обезболивающие лекарства по мере необходимости. Если боль не утихает, сообщите об этом врачу или медсестре/медбрату. Обезболивание крайне необходимо для того, чтобы вы могли откашливаться, глубоко дышать, а также вставать с постели и ходить. Помните, что прием обезболивающих препаратов может привести к возникновению запоров (задержка стула в сроке более 2-3 дней). В случае возникновения запора обратитесь к лечащему врачу. При выписке ваш лечащий врач даст рекомендации о приеме обезболивающих препаратов.
Что такое плевральный дренаж и зачем он мне?
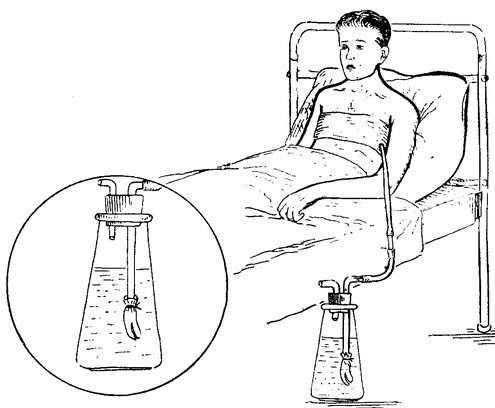
Плевральная дренажная трубка представляет собой гибкую трубку для отвода крови, жидкости и воздуха, скапливающихся в плевральной полости после операции. Эта трубка устанавливается между ребрами в пространство между грудной клеткой и легкими (см. рисунок 1).
Плевральный дренаж и плевральная банка.
Сроки дренирования плевральной полости индивидуальны для каждого пациента. Удаление плеврального дренажа производится лечащим врачом при соблюдении 2х условий: 1) количество выделяемой жидкости не превышает 200мл/сутки 2) отсутствие поступления воздуха по дренажу
Почему важно ходить после операции?
Ходьба помогает предотвратить образование сгустков крови в ногах. Она также снижает риск возникновения других осложнений, например, пневмонии. Во время пребывания в больнице в послеоперационном периоде постарайтесь поставить себе задачу ежедневно проходить по 1,5-2км.
Смогу ли я принимать пищу после операции?
Вы постепенно вернетесь к привычному рациону питания, когда будете к этому готовы. Ваш лечащий врач предоставит вам дополнительную информацию.
Могу ли я принимать душ?
Вы можете принять душ через 48 часов после удаления плевральной дренажной трубки. Теплый душ расслабляет и помогает уменьшить мышечную боль. Старайтесь избегать контакта раны с водой, до момента ее полного заживления. В случае если вы все же намочили повязку – обратитесь к своему лечащему врачу для смены повязки.
Когда ко мне смогут прийти посетители?
Посетители могут навещать вас, как только вас переведут из реанимационной палаты на хирургическое отделение. Часы, в которые разрешено посещение вы можете узнать у вашего лечащего врача на отделении.
Когда меня выпишут из больницы?
Продолжительность вашего пребывания в больнице зависит от многих факторов, например, от вида перенесенной операции и успешности восстановления. Вы будете оставаться в больнице до тех пор, пока ваш лечащий врач не посчитает, что вы готовы вернуться домой. Ваш врач сообщит вам, в какой день и в какое время вы можете ожидать выписки. Ваш врач скажем вам, если вам будет необходимо остаться в больнице дольше запланированного времени. Ниже приводятся примеры причин, по которым вам может понадобиться остаться в больнице на более длительное время:
Длительность присутствия болевых ощущений и дискомфорта в области операционного доступа у каждого человека разная и зависит от большого количества факторов. Так, болезненные ощущения после открытых операций будут более сильными и длительными нежели чем после видеоторакоскопических и роботических операций. У некоторых людей боли в области послеоперационной раны, ощущение стянутости или ломота в мышцах могут продолжаться в течение 6 месяцев или дольше. Это не означает, что с вами что-то не так. Следуйте приведенным ниже рекомендациям. Принимайте обезболивающие лекарства в соответствии с указаниями врача и по мере необходимости. Позвоните вашему врачу, если назначенное лекарство не снимает боль. Не садитесь за руль и не употребляйте спиртные напитки, если вы принимаете рецептурное обезболивающее лекарство. По мере заживления послеоперационных ран боль будет становиться слабее, и вам будет требоваться все меньше обезболивающего лекарства. Для облегчения боли и дискомфорта подойдут легкие обезболивающие средства, нестероидные противовоспалительные препараты: кетанов, ибупрофен (нурофен-экспресс), найз (нимисулид), ксефокам (лорнаксикам), диклофенак, а также другие препараты этой группы. Обезболивающие лекарства должны помочь вам по мере возврата к привычному образу жизни. Принимайте достаточное количество лекарства, чтобы вы могли спокойно выполнять упражнения. Помните, что небольшое усиление боли при повышении уровня активности является нормальным. Следите за временем приема обезболивающих лекарств. Обезболивающие лекарства наиболее эффективны через 30–45 минут после их приема. Лучше принимать лекарство при первом появлении боли и не ждать ее усиления.
Как мне ухаживать за послеоперационными ранами?
После операции у вас останется несколько разрезов. Расположение разрезов будет зависеть от типа выполненной операции. Они будут выполнены в месте проведения операции и в месте стояния плевральной дренажной трубки. У вас может возникнуть некоторое онемение под и над разрезом, а также по ходу межреберья, где выполнен разрез. Вы также можете ощущать покалывание и повышенную чувствительность в зоне вокруг разрезов в процессе их заживления. Ко времени выписки из больницы послеоперационные раны начнут заживать.
Ежедневно меняйте повязку на ране и обрабатывайте рану с использованием кожных антисептиков/бриллиантового зеленого/бетадина (обратитесь к своему лечащему врачу для разъяснения принципов ухода за послеоперационными ранами).
При выписке вашим лечащим врачом будут даны рекомендации о сроках снятии швов с послеоперационных ран. Для этого вам необходимо будет обратиться к хирургу в поликлинику по месту жительства.
В случае если после выписки из стационара в ваших послеоперационных ранах появились выделения – свяжитесь с вашим лечащим врачом.
Чем мне следует питаться дома?
Соблюдение сбалансированной диеты с высоким содержанием белка поможет вам быстрее восстановиться после операции. Ваш рацион должен включать источник здорового белка при каждом приеме пищи, а также фрукты, овощи и цельные злаки.
Как я могу предотвратить возникновение запоров?
После операции ваш стул изменится. Возможны проблемы с опорожнением кишечника (отделением кала). Если можете, пейте по 8 стаканов (250-300 мл каждый, всего 2 л) жидкости ежедневно. Пейте воду, соки, супы, молочные коктейли и другие напитки без кофеина. Напитки с кофеином, такие как кофе и сладкая газированная вода, выводят жидкость из организма. Для лечения запоров применяются как рецептурные, так и безрецептурные лекарственные средства. В случае возникновения запоров начните с 1 из следующих безрецептурных препаратов: Докузат натрия (Норгалакс) 100 мг. Принимайте по 3 капсулы один раз в сутки. Это средство размягчает стул и вызывает лишь незначительные побочные эффекты. Сенна 2 таблетки перед сном. Это стимулирующее слабительное средство, которое может вызывать спазмы.
Как я могу ускорить процесс восстановления?
Выполняйте физические упражнения не менее 30 минут в день. Это позволит вам окрепнуть, улучшит ваше самочувствие и будет способствовать выздоровлению. Включите в расписание вашего дня ежедневную прогулку. Подойдут просто прогулки по улице, ходьба на тренажерной дорожке. Если погода не очень подходит для пеших прогулок, можно провести время в торговом центре. В качестве тренировки подойдет также подъем по лестнице. Вернувшись домой продолжайте делать глубокую дыхательную гимнастику и упражнения, стимулирующие откашливание. Пейте жидкости, чтобы мокрота не была густой и легко отхаркивалась. Спросите у своего врача, сколько жидкости вам следует выпивать ежедневно. Для большинства людей это будет не менее 8–10 стаканов (объемом 250-300 мл) воды или других жидкостей (например, соков) в день. В зимние месяцы включайте в спальне увлажнитель воздуха. Соблюдайте инструкции по очистке этого устройства. Часто меняйте в нем воду. Избегайте контактов с людьми, у которых болит горло или наблюдаются симптомы простудных заболеваний или гриппа. Все это может стать причиной развития инфекции.
Не употребляйте спиртные напитки, особенно если вы принимаете обезболивающее лекарство.
Не курите. Курение сигарет всегда будет вредно для вашего здоровья. В период восстановления после операции оно особенно опасно. Курение приводит к сужению кровеносных сосудов. Это уменьшает количество кислорода, поступающего к ранам в процессе их заживления, что заметно замедляет процесс регенерации. Помните, если вы не в состоянии отказаться от курения самостоятельно, вы можете обратиться в «Центр помощи в отказе от табакокурения», расположенный на территории СПб НИИФ, связавшись с ними по горячей линии (+7 (812) 775-75-55).
Могу ли я вернуться к обычным делам?
Очень важно, чтобы после операции вы вернулись к своим обычным делам. Распределите их выполнение на весь день. Пешие прогулки и подъемы по лестнице являются превосходной физической нагрузкой. Постепенно увеличивайте расстояние, которое вы проходите пешком. Поднимайтесь по лестнице медленно, отдыхая и останавливаясь по мере необходимости. Выполняйте легкую работу по дому. По мере сил старайтесь вытирать пыль, мыть посуду, готовить простые блюда и выполнять другие дела. Занимаясь делами, задействуйте ту руку и плечо, со стороны которых проводилась операция. Например, мойтесь, расчесывайте волосы, доставайте вещи с полки шкафа именно этой рукой. Это поможет восстановить функции руки и плеча в полном объеме.
Вы можете вернуться к привычной сексуальной жизни, как только заживут послеоперационные раны, и вы не будете испытывать при этом боль или слабость.
Ваш организм сам подскажет вам, когда вы переутомляетесь. Увеличивая интенсивность нагрузок, следите за реакцией организма. Вы можете заметить, что у вас больше сил по утрам или во второй половине дня. Планируйте свои дела на то время дня, когда вы чувствуете себя энергичнее.
Нормально ли чувствовать усталость после операции?
Обычно у человека после операции меньше сил, чем обычно. Продолжительность восстановления у всех разная. Повышайте активность с каждым днем по мере ваших возможностей. Всегда соблюдайте баланс между периодами активности и периодами отдыха. Отдых — это важный фактор вашего выздоровления. Возможно, вам потребуется некоторое время, чтобы вернуться к обычному режиму сна. Старайтесь не спать в течение дня. Вам также поможет душ перед сном и прием назначенных обезболивающих лекарств.
Когда я смогу водить машину?
Могу ли я лететь на самолете?
Не летайте на самолете, пока это не разрешит ваш лечащий врач, в первые месяцы после операции старайтесь воспользоваться другими видами транспорта или вовсе откажитесь от поездок на дальние расстояния.
Когда я смогу вернуться на работу?
Сроки возвращения на работу зависят от того, какая у вас работа, какую операцию вы перенесли, и как быстро восстанавливается ваш организм. Если для возвращения на работу вам необходима справка, обратитесь к вашему врачу.
Когда я смогу поднимать тяжести?
Прежде чем поднимать тяжести, проконсультируйтесь со своим врачом. Обычно не рекомендуется поднимать ничего тяжелее обычного пакета с продуктами (5 кг) в течение как минимум 1 месяца после операции. Спросите у своего врача, как долго вам следует воздерживаться от поднятия тяжестей. Это зависит от типа перенесенной операции.
К каким врачам мне нужно обратиться после операции?
Во время выписки из стационара ваш лечащий врач отдаст вам на руки выписной эпикриз с дальнейшими рекомендациями. В случае необходимости консультации каких-либо специалистов, в эпикризе будет это указано.
По каким вопросам стоит связываться с лечащим врачом?
Иногда в послеоперационном периоде пациента могут беспокоить следующие состояния:
А также если у вас возникли любые вопросы или опасения, касательно вашего здоровья – свяжитесь со своим лечащим врачом.
Непростая анестезиология
30.04.2019 г. Алиев Владимир Анатольевич
«В операционной адреналина больше, чем во время прыжка с парашютом», интервью Алиева Владимира, анестезиолога GMS Clinic для DNA HEALTH
Выписывающийся после операции пациент порой даже не знает, кто из анестезиологов с ним работал. О невидимой для больного профессии, о медицинских стандартах и этике, об особенностях анестезии рассказал в интервью для журнала DNA HEALTH анестезиолог GMS Clinic, Владимир Анатольевич Алиев.
Расскажите нашим читателям, кто же такой анестезиолог и с чего началась эта медицинская наука?
Исторически российские анестезиологи выделились из хирургической специальности: сначала сформировалась общая хирургия, потом из нее выделились курсы по анестезиологии, и так, специалисты-хирурги начали становится анестезиологами. Первая кафедра в СССР появилась лишь в 1968 году на базе Сеченовского университета.
Как наука анестезиология очень молода по меркам медицины. Фактически она появилась лишь в 1846г. после публичной демонстрации анестезии эфиром. На данный момент у анестезиолога много функций, поскольку фактически именно он отвечает за безопасность проводимой операции. Хирург не сможет оперировать дольше, чем ему позволит анестезиолог. К примеру, если исходно запланирована у пациента лапароскопическая операция, пациент в курсе, что будет только 3 маленькие дырочки, и через них сделают операцию, однако хирурги всегда предупреждают что возможен также и «открытый» вариант операции. И не только хирургическая техника определяет способ оперативного вмешательство, но и возникновение жизнеугрожающих ситуаций во время непосредственно лапароскопии. Если во время такой операции происходит нарушение витальных функций (к примеру, страдают легкие, почки, головной мозг, сердце), и анестезиолог понимает, что безопаснее для данного пациента будет переход на «открытую» операции, тогда совместно с хирургом, прямо во время операции принимается решение о переходе на открытую операцию. И в результате, успех операции зависит от совместных и слаженных действий обоих специалистов: одного со стороны непосредственно болезненного органа, а другого со стороны человеческого организма в целом.
Не случайно одна из «золотых» заповедей анестезиологии гласит: «хорошему хирургу нужен хороший анестезиолог, плохому — тем более».
А какие могут развиться осложнения?
Пациент может внезапно перестать дышать, икать, могут увеличиться или уменьшиться цифры артериального давления, остановка сердца, аллергические реакции, да много всяких осложнений еще может быть. Даже в случае коротенькой и маленькой операции пациенту может потребоваться наблюдение анестезиологом в течение какого-то времени после операции в виду нарушений работы органов, не связанных с оперативным вмешательством вовсе. Часто риски проведения операции, гораздо меньше чем риски проведения анестезии. Таким образом кроме хирургических осложнений, связанных непосредственно с операций, существуют также и анестезиологические осложнений. Как говорится, «бывают маленькие операции, а маленьких наркозов не существует».
Сейчас есть возможность пациенту самому купить и использовать маски с закисью азота, т. н. «веселящим газом». В результате некоторые женщины покупают такие аппараты для косметологии, для проведения ботокс-процедур, установки филеров. Что вы об этом думаете?
Вдыхание чистой закиси азота, кроме как «эйфория и радость», может стать причиной нехватки кислорода и привести к крайне печальным последствиям. В медицине она всегда используется вместо с кислородом. Но я б вообще принципиально не пошел туда, где нет анестезиолога, или какого-либо другого врача, умеющего оказывать экстренную помощь! Современные наркозные аппараты не позволят дать человеку чистую закись азота. как только поворачиваешь ручку, включающую закись азота, автоматически включается кислород, и по-другому никак не получится. Старые аппараты давали такую возможность.
Насколько опасен наркоз во время беременности?
Все зависит от срока беременности и необходимости операции. Если это экстренная хирургическая операция, то анестезиологи постараются провести анестезию так, чтоб она имела как можно меньшее влияние на плод.
Почему во время родов много отказов от эпидуральной анестезии или наркоза, если нет клинических показаний?
Это не совсем так. Одно из показаний для эпидуральной анестезии в родах на сегодняшний день — нестерпимая боль. Например, когда я начинал работать анестезиологом, то застал период, когда эпидуральную анестезию в родах и спинальную при кесаревом сечении только начинали активно внедрять, и спектр показаний был крайне узкий. И получилось так, что исходно эпидуральную анестезию получала 1 из 10 рожениц, а спустя 5-10 лет уже 9 из 10 рожениц. На сегодняшний день это вполне обычная процедура.
В принципе анестезия может иметь влияние на ребенка?
Есть плацентарный барьер, и он избирательно проницаем. Есть препараты, которые не пересекают плацентарный барьер. Они плавают только в организме матери и к ребенку не попадают. Вопрос только в специалисте, насколько он хорошо это понимает.
Может ли так быть, что во время операции пациент все чувствует?
На сегодняшний день есть мониторинг, который оценивает глубину отсутствия сознания пациента, и по этим цифрам анестезиолог всегда знает, спит пациент или нет. То есть мы можем оценивать глубину погружения в сон. Для этого ко лбу крепится специальный электрод, он считывает потенциалы. И по монитору видна глубина сна. Поэтому под контролем анестезиолога человек посреди операции не проснется. Анестезиолог всегда рядом с пациентом на протяжении всей операции.
А анестезиологи меняются как хирурги во время операции?
Это все зависит от отношения человека к делу, от организации работы. Я, к примеру, ни за что не брошу своего хирурга, и свой наркоз никому не доверю, хоть мы оперируем 6-8 часов. я сам его начал, у меня все было хорошо. Зачем я его кому-то перепоручу. Сам сделал, сам закончу. Сам разбудил, сам вылечил.
Что такое премедикация и зачем она нужна?
Премедикация — это группа препаратов, которая назначается перед операцией с целью снижения раздражения, тревоги и страха. Для премедикации есть определенные препараты, которые используются у всех пациентов, и у детей, и у взрослых. Но сегодня и к премедикации меняются подходы, которые исключают премедикацию как таковую. Для того чтобы ускорить время реабилитации, и чтобы после операции человек проснулся как ни в чем ни бывало, быстро вернулся к обычной жизни, премедикацию заменяют обычной беседой с пациентом. Ему рассказывают, что и на каком этапе с ним будут делать, говорят о том, что не нужно бояться, поясняют. Когда он заснет, что он почувствует, когда он проснется. И после разговора у него уже не такой страх, он смелее идет на операцию и в премедикации не нуждается.
Может ли быть аллергическая реакция на наркоз?
На любое вещество, не только на медицинское, возможна аллергия. Поэтому — да, возможна, но случается это крайне редко. И рядом с пациентом есть анестезиолог, который готов решать все вопросы по внезапной аллергии. Всегда есть у анестезиолога аллергическая укладка, есть адреналин сразу в готовой форме, чтобы ввести и минимизировать все риски. Под наркозом аллергическая реакция встречается у людей крайне редко. В это время происходит торможение многих систем, в том числе и иммунного ответа организма.
Есть ведь пациенты с ожирением, с сахарным диабетом. какие меры применяются от тромбоза?
На сегодняшний день для пациентов с ожирением есть специальные препараты, которые не накапливаются в организме. Как только мы перестаем вводить, они в жире не задерживаются. Что касается диабетиков, специальная подготовка применяется. Этот вопрос обсуждается совместно с эндокринологом и анестезиологом в каждом конкретном случае отдельно.
В чем отличие обычного сна человека от наркозного?
Во время операции человек лежит неподвижно, не шевелится, это не характерно во время простого сна. Поэтому во время операции человека согревают, если это длительная операция, на ногах специальное оборудование устанавливается для сжимания мышц, чтобы кровь не застаивалась. Все знают, что во время операции нужно надеть сдавливающие чулки, чтобы во время операции в венах кровь не застоялась, и потом не образовались тромбы. Но если операция очень длительная, то эффект от чулок нулевой, и используется перемежающаяся компрессия, которая сжимает ноги в течение всей операции самостоятельно с четкими интервалами времени.
На сегодняшний день медицина направлена на то, чтоб в кратчайшие сроки произвести обследование и выполнить необходимое лечение. Это экономически выгодно и клинически лучше. И анестезия направлена на то, чтоб как можно быстрее человек смог вернуться к обычной и привычной для него жизни. Для этого используются ультракороткие препараты, которые не задерживаются в организме, а просто выполняют свой эффект — и удаляются. Сейчас активно используются методы комбинированной анестезии — а именно комбинация местной анестезии и седация. Обезболивание происходит непосредственно в месте введения местного анестетика, не влияя на весь организм, а параллельно производится седация, чтобы пациенту было психологически комфортно во время операции.
Почему иногда после наркоза у людей возникают проблемы с памятью и другие нарушения функций жизнедеятельности?
Отчего возникают после наркоза проблемы с памятью, с вниманием, с когнитивной функцией? Это большой вопрос, он обсуждается в профессиональной среде, как сохранить когнитивную функцию после наркоза. Если все жизненные показатели во время операции были все время в норме, такие как сатурация — насыщение кислородом гемоглобина, артериальное давление, то никаких последствий после анестезии не должно быть. Препараты элиминируются, и через 3 дня уже никаких следов лекарств, которые использовались во время наркоза.
Беременные боятся параличей после эпидуральной анестезии. Насколько обоснован этот страх?
Эпидуральная анестезия в родах делается в зону, в которой спинного мозга нет, там «конский хвост», его повредить невозможно. Другими словами, при соблюдении необходимых техник все будет хорошо. Хотя, безусловно, все равно существует некоторый риск повредить нервные корешки в процессе эпидуральной анестезии. Это зависит от анатомических особенностей каждого человека индивидуально.
Если неожиданная ситуация, в родах падает давление, немеют руки, лицо. что делают?
Есть специальный алгоритм действия при возникновении таких ситуаций в акушерстве. Анестезиолог рядом — он точно докопается до причины и примет все необходимые меры по лечению данного состояния. Не нужно волноваться если рядом с вами находится анестезиолог, он точно знает как вам помочь.
Получается, что кроме знаний для анестезиолога важна еще смелость и быстрая реакция?
Конечно, работа анестезиолога требует много смелости и умения принимать решения в различных клинических ситуациях. Я прыгал с парашютом с браслетом, который измеряет пульс. На борту пульс был всего 160. А в операционной как-то был 190. Так что в операционной гораздо больше стресса, чем при прыжке из самолета на высоте тысячи метров.
Как работают наркоз и анестезия: мифы, страхи, побочные эффекты
Олеся Остапчук СПИД.ЦЕНТР
Можно ли проснуться во время операции? От анестезии может парализовать? Наркозы вредны? Чтобы ответить на популярные вопросы по этой теме, СПИД.ЦЕНТР подготовил подробный разбор вместе с анестезиологом-реаниматологом Тимофеем Козловым.
Как вообще работают наркоз и анестезия? И разве это не одно и то же?
Нет, это разные вещи. Наркоз — состояние, в которое пациента вводят врачи. Его цель в том, чтобы больной потерял сознание, то есть погрузился в сон, а следовательно, у него расслабились скелетные мышцы и произошло обезболивание.
Какие виды наркоза бывают?
При длительных операциях, как правило, делают эндотрахеальный наркоз. Для этого используются газообразные анестетики, которые вводятся в организм человека через специальную трубку. Препарат через легкие попадает в кровь, а из нее — в центральную нервную систему, тем самым вызывая сон. Один из самых старых и распространенных до сих пор газовых анестетиков — закись азота (веселящий газ). Она, как правило, подается в аппарат из специальных баллонов. Преимущество этого вида анестезии — ее полная управляемость и относительная безопасность, человек полностью расслаблен, поэтому хирург может выполнять любые по сложности манипуляции.
Современные газовые анестетики представляют собой летучие жидкости. В наркозном аппарате их заливают в испаритель — специальное устройство, которое дозированно выдает препарат пациенту. Этим процессом управляет анестезиолог. Врачи также могут использовать комбинации этих двух видов в зависимости от операции.
Не всегда при хирургическом вмешательстве пациенту требуется наркоз — при малых операциях можно обойтись местной анестезией. Обычно это зависит от особенностей анатомии человека, наличия у него непереносимости анальгетиков, объема операции, зоны тела, где она будет проводиться, и пожеланий хирурга. Но желание пациента также всегда должно согласовываться со специалистом. Перед каждой операцией анестезиолог обязан не просто спросить согласие на анестезию, но также и рассказать об ее особенностях и потенциальных осложнениях.
То есть для разных видов операций есть свои стандарты обезболивания?
Да. Например, для урологических, проктологических и гинекологических хирургических манипуляций, а также для операций на нижних конечностях используется спинальная анестезия — когда местный анестетик вводится в спинномозговой канал.
по теме
Эпидемия
Эпидемии. Откуда они берутся, что на них влияет и когда мы их победим?
Альтернативой спинальной анестезии может стать эпидуральная, когда в эпидуральное пространство, расположенное в позвоночнике, через специальный катетер вводится местный анестетик. В зависимости от вида операции (грудная, брюшная полость) анестезиолог определяет место его введения. При этом врач может ввести в эпидуральное пространство не только местный анестетик, но и опиоидные обезболивающие, усиливающие действие. Иногда эпидуральный катетер может оставаться на время, чтобы через него проводить обезболивание по требованию пациента (так называемая продленная эпидуральная анестезия).
Более сложные и серьезные вмешательства всегда связаны с длительной подготовкой со стороны анестезиолога — установкой центрального венозного катетера, проведением инфузионной терапии, коррекцией показателей свертывания крови и других важных параметров. Также важно учитывать, экстренная это операция или плановая.
А можно поподробнее про разницу между спинальным и эпидуральным обезболиванием?
Во время спинальной анестезии препарат вводится на уровне поясницы в субарахноидальное пространство (в полость между мягкой и паутинной мозговыми оболочками спинного мозга, заполненную спинномозговой жидкостью). Обычно все ограничивается парой уколов. Таким образом обезболиваются мягкие ткани над местом инъекции и непосредственно введение препарата под твердую мозговую оболочку. Такая анестезия действует от двух до шести часов, и технически ее проще провести.
При эпидуральной анестезии препарат вводится в пространство между твердой оболочкой спинного мозга и надкостницей позвонков, содержащее соединительную ткань и венозные сплетения. Оно расположено ближе к коже по сравнению со спинальным. Анестезия делается на любом уровне позвоночного столба. Она считается технически более сложной манипуляцией.
Я читал, что из-за эпидуральной анестезии может развиться паралич.
Это распространенный страх, но анестезиологи уверяют, что сегодня это практически исключено. Такое осложнение могло возникнуть уже после операции из-за неправильного ухода за катетером, вследствие чего у пациента появлялся гнойный эпидурит, который вызывал неврологическую симптоматику с потерей функции нижних конечностей. Или из-за неправильных действий анестезиолога, когда пункция эпидурального пространства происходит на высоких уровнях (есть риск непреднамеренного повреждения спинного мозга). Но в большинстве случаев эпидуральная анестезия не грозит ничем кроме головной боли в течение нескольких дней после операции.
А всем можно анестезию?
В ситуациях угрозы жизни, когда человеку необходима операция, врачи практически всегда применяют анестезию. Например, если на кушетке окажется пострадавший в ДТП, которому незамедлительно нужно хирургическое вмешательство, риск провести его с анестезией при любых показаниях здоровья будет меньше, чем риск отказа от него.
Если пациент пришел на плановую операцию, то анестезиолог обязан после сбора анамнеза подобрать подходящий вид анестезии с учетом здоровья пациента. Врачи при этом руководствуются правилом: объем и риск анестезии не должен превышать рисков со стороны хирурга. Возраст больного не может быть противопоказанием. Специалисты учитывают все тяжелые хронические заболевания, осложняющие состояние здоровья, и аллергические реакции на компоненты анестезии.
Есть ли разница между старыми и новыми препаратами?
Да есть: в их расходе, эффективности и безопасности использования. Однако для пациентов она незаметна; чтобы оценить разницу, надо быть анестезиологом.
Как подготовиться к наркозу и как пережить выход из него?
Подготовка зависит непосредственно от вида обезболивания и оперативного вмешательства. Что и как лучше сделать, расскажет врач перед операцией. Просто настройтесь на доверительные отношения с лечащими врачами, так будет гораздо спокойнее.
Каждый пациент переносит выход из наркоза индивидуально, не всем бывает плохо, но многие чувствуют тошноту и сонливость, мышечную дрожь. Все зависит от особенностей организма и препаратов, которые вводились во время операции. После пробуждения важно прислушиваться к своему организму и при любых отклонениях сообщать врачам.