Как уменьшить титры антител
Антитела к коронавирусу. Что важно знать.
Коронавирусная инфекция изменила жизнь почти всей планеты в целом и каждого из нас в частности. Инфекция часто протекает без симптомов или в лёгкой форме. Как узнать, переболел я или нет (ведь кашлял же зимой)? Являюсь ли безопасным для окружающих? Могу без страха навещать бабушку, маму, друзей? Эти и другие вопросы волнуют многих людей. Прошло достаточно времени чтобы появилась возможность ответить на них. Для оценки возможного иммунитета есть скрининговое исследование на антитела к коронавирусу (IgM и IgG).
Коронавирусная инфекция
Что такое антитела к коронавирусу?
Антитела, или иммуноглобулины – специальные белки, которые вырабатывает иммунная система в ответ на попадание любого инфекционного агента, в том числе CoV-2 в организм человека, даже если не было ярких признаков болезни. Антитела распознают коронавирус, обезвреживают и сохраняют информацию об инфекции на случай новой встречи с инфекцией.
Как образуются антитела?
На первой неделе заболевания начинают синтезироваться иммуноглобулины М (IgM). Они первыми встречаются с инфекцией, поэтому считаются маркерами острой первичной инфекции. Однако, тест на определение антител класса М может давать неспецифическую реакцию, что в ряде случаев приводит к ложноположительному результату. Поскольку на антитела класса М возложена ответственность первыми начать отражать инфекцию и сделать максимально быстро, то эти белки не очень специфичны и могут не очень точно улавливать вирус. К неспецифической реакции с тест- системой могут привести процессы, связанные с воспалением в организме: острые и хронические воспалительные процессы, аутоиммунные заболевания, проблемы с щитовидной железой, беременность и так далее. Это называется «ложноположительный» результат.
При стандартном инфекционном заболевании (в том числе и при коронавирусной инфекции) обычно антитела IgM через месяц исчезают, заменяясь на более специфичные антитела IgG. Однако учёные выяснили, что при коронавирусе IgM могут сохраняться длительное время (до 1,5-3 месяцев от появления симптомов, когда уже сам вирус давно не обнаруживается).
Иммуноглобулины А (IgA) также вырабатываются в острый период инфекции. Их основная цель – защитить слизистые оболочки от коронавируса. IgA более избирательны (специфичны), вырабатываются строго на коронавирус. Их уровень снижается после выздоровления, примерно к 1,5- 2 месяцам после инфицирования.
Иммуноглобулины G (IgG) синтезируются последними, через 5-6 недель с момента попадания вируса в организм, и сохраняют информацию о коронавирусе. Обычно IgG являются архивом памяти перенесеных инфекций, в большинстве случаев пожизненно, либо на несколько лет. Механизмы развития иммунной реакции на коронавирус пока изучаются. Неясно, стойкий иммунитет формируется или нет. Это предстоит узнать. Но в любом случае, выявление IgG свидетельствует о факте попадания коронавируса в организм и иммунном ответе организма.
Лаборатория KDL представляет линейку тестов на определение антител к новой коронавирусной инфекции.
Кому они показаны?
Также возможно анонимное выполнение исследование на антитела к коронавирусу с указанием возраста и пола.
Давайте о каждом исследовании по порядку.
Это комплексный тест, скрининговый. Одновременно определяет иммуноглобулины классов М и G, результат по каждому антителу. Выполняется иммунохроматографическим методом (ИХГА). Ответ выдаётся в формате «обнаружено/не обнаружено».
Как понимать результат исследования?
Если Ig M (+) обнаружены, IgG (-)не обнаружены:
Поэтому целесообразно провести исследование мазка из зева методом ПЦР. Если результат ПЦР отрицательный или нет признаков болезни, повторить тест на антитела через 2-3 недели.
Если IgM (+) обнаружены, IgG (+) обнаружены:
Если IgM (-) не обнаружены, IgG (+) обнаружены:
Если IgM (-) не обнаружены, IgG (-) не обнаружены:
Тест выполняется методом ИФА на анализаторе, производитель Евроиммун, Германия. Результат выдается в виде цифрового значения (коэффициент позитивности = КП).
IgA – показатели ранней инфекции, являются более точными в отличие от IgM, поскольку более специфичны.
Как правильно прочитать результат?
Положительный результат – более 1,1. Говорит об обнаружении IgA и может означать:
Пограничный результат – в интервале 0,8 – 1,1. Требует повторного исследования через 2 недели, поскольку может означать:
Отрицательный результат –менее 0,8. Означает отсутствие антител IgA, что возможно, если:
Исследование выполняется на анализаторе методом ИФА, производитель Евроиммун, Германия. Результат в виде цифрового значения (коэффициент позитивности = КП).
Расшифровка результатов:
Положительный результат –более 1,1. IgG выявлены, а это может быть в следующих случаях:
Пограничный результат –в интервале 0,8 – 1,1.
Возможно, IgG ещё немного, что требует повторить исследование через 2 недели и возможно, когда:
Отрицательный результат –менее 0,8.
IgG не обнаружены, что может быть, если:
Выполняется методом ИФА, методика автоматизированная, тест-системы российского производства. Заключение в виде цифры (коэффициент позитивности)
Выявление антител класса IgG говорит о наличии иммунного ответа на встречу с инфекцией в прошлом и является признаком перенесенного заболевания
Нужна ли специальная подготовка для определения антител к коронавирусу?
Подготовка не нужна. Для исследования сдаётся венозная кровь утром натощак или днём в часы работы медицинских офисов через 3 часа после еды. Чистую воду без газа пить можно.
Обращаю Ваше внимание, что все результаты исследований должен интерпретировать врач! Ведь полноценная картина складывается из данных истории болезни, осмотра, лабораторных и инструментальных данных. Будьте здоровы с лабораторией KDL, берегите себя и близких!
Минздрав разъясняет: почему перед прививкой от COVID не определяют антитела
Желающих привиться от COVID-19 с каждым днем становится все больше. Однако многих смущает вопрос о целесообразности прививки, если инфекция протекала в скрытой форме. А анализ на антитела в перечень бесплатных обследований так и не включен. Так почему же Минздрав не считает исследование обязательным перед вакцинацией? И есть ли смысл сдавать анализ самостоятельно?
Антитела «до»
19 января 2021 года Минздрав России подготовил и направил в регионы письмо, в которым определены все правила вакцинации от коронавирусной инфекции, начиная от транспортировки и хранения вакцин до обязательных исследований перед прививкой.
Отдельно отмечено, что необходимость в определении антител M и G к вирусу отсутствует. А бесплатно сдать мазок ПЦР можно только в случае положительного эпидемиологического анамнеза (контакта с инфицированными в течение последних 14 дней).
То есть ОМС «предпрививочную» диагностику COVID не оплачивает, и решение о прохождении тестов остается на личное усмотрение каждого.
Ведомство также указывает, что переболевшим (даже в легкой форме) прививка не показана, как минимум, в течение полугода от выздоровления. И уровень антител решающего значения здесь не имеет. Ведь защита вырабатывается и на другом – клеточном уровне (Т-лимфоциты). А обследование населения на наличие последнего в России пока невозможно.
Сама же прививка безопасна и для тех, кто уже переболел. Поскольку в этом случае вакцина будет «просто тренировкой» для уже обученного иммунитета. И все ее составляющие будут просто разрушены «еще на входе».
Однако, как и любое чужеродное вещество, компоненты вакцины могут вызывать аллергические и некоторые другие реакции. А также излишнее триггерное усиление иммунитета. А значит анализ на антитела IgG перед вакцинацией – способ уберечься от ненужного введения чужеродных веществ.
Антитела «после»
На самом деле, определение антител после вакцинации преследует одну единственную цель – оценить реактивность иммунитета. Ведь сколько продлится поствакцинная защита, по-прежнему, неизвестно. Но, если иммунитет не отреагирует на прививку «как следует», то и на краткосрочную защиту рассчитывать не приходится.
Более раннее определение (через 21-28 дней от первой «дозы» вакцины) показано только тем, кто имеет противопоказания для второй прививки или патологии иммунитета.
И в обоих случаях анализ должен проводится на тест-системе, определяющей антитела именно к S-белку (или его RBD – домену) коронавируса. Поскольку именно этот участок возбудителя имеет решающее значение в обеспечении вирусного «проникновения» и «размножения». А его блокада антителами буквально не оставляет вирусу шансов.
Резус-конфликт и беременность: что делать
Для многих «разнорезусных» родителей риск резус-конфликта становится серьезным поводом для тревоги. Другие утверждают, что уже имеют резус-положительных детей, и каждый из них родился здоровым. Так почему же резус-конфликт возникает не во всех случаях? И как наверняка узнать его риск?
Что такое резус-несовместимость
Резус-фактор крови – это особый белок на поверхности красных кровяных клеток (эритроцитов).
При попадании такого белка в резус-отрицательный (Rh-) организм иммунные силы последнего вырабатывают защиту – антитела, атакующие «неприятеля» при повторной встрече с ним.
В случае беременности речь идет об антителах матери, «нападающих» на эритроциты плода. В результате чего беременность может закончиться гемолитической болезнью новорожденных (ГБН), невынашиванием или внутриутробной гибелью ребенка.
Почему «конфликт» не у всех
Для того, чтобы у матери появились резус-антитела, кровь плода должна попасть в ее кровоток в достаточном объеме.
Такая ситуация практически не возникает при здоровой беременности, и по данным статистики составляет всего около 10% случаев.
Угроза конфликта значительно возрастает, если беременности предшествовали аборты, выкидыши, угрозы прерывания с отслойкой плаценты или осложнения в предыдущих родах.
В этом случае в крови матери сначала появляются антитела класса М, которые, ввиду своих размеров, не представляют опасности для плода. IgM просто не способны проникнуть через плацентарный барьер, чего нельзя сказать о, приходящих им на смену, антителах класса G.
IgG значительно мельче своих предшественников, легко проникают к плоду и сохраняются в крови мамы на долгие годы.
Таким образом, высокий риск резус-конфликта уже при текущей беременности имеет место только у женщин с отягощенным акушерским и гинекологическим анамнезом. Тогда как в остальных случаях этот риск минимален.
Как проверить
Всем резус-отрицательным женщинам при постановке на учет показан анализ крови на резус-фактор и группу крови.
Тот же самый анализ рекомендован и отцу ребенка.
Если к указанному сроку антитела в крови так и не появятся, женщину направят на профилактическое введение антирезусного иммуноглобулина, и на этом поиск антител прекратится.
Введение иммуноглобулина также допустимо в первые 72 часа после родов, при рождении резус-положительного малыша, если ранее иммунизация не проводилась.
Если же антитела все же появились до 28 недель, и нарастают, беременную направят на более углубленное обследование для выяснения степени резус-конфликта, лечения и, при необходимости, экстренного родоразрешения.
Как узнать свой риск
На сегодня единственной рекомендуемой и финансируемой Минздравом мерой прогнозирования конфликта является анализ крови на антирезусные антитела.
Однако есть и другой вариант решения «задачи».
Уже с 10 (при одноплодной) и 12 недель (при многоплодной) беременности можно определить резус плода по крови матери.
Для исследования не требуется особой подготовки и практически нет противопоказаний. А его достоверность составляет 99%.
Анализ активно применяется в США, Японии и большинстве стран Западной Европы. И за время своего существования зарекомендовал себя как абсолютно безопасный и высокоэффективный.
Титры связывающих и нейтрализующих антител после введения однократной дозы вакцины у медицинских работников, ранее инфицированных SARS-CoV-2
В настоящее время наблюдаются производственная нехватка и проблемы транспортировки вакцин против COVID-19. Это побудило некоторых экспертов предложить непроверенные схемы лечения [1]. Считается, что люди, перенесшие COVID-19, обладают иммунной защитой и иммунологической памятью [2] в течение как минимум шести месяцев; однако ни возникновение вторичного иммунного ответа, ни идеальные режимы дозирования вакцины не изучались у лиц, которые уже переболели инфекцией SARS-CoV-2. В данной работе проводилась оценка того, может ли у медицинских работников, переболевших ранее инфекцией COVID-19, развиваться вторичный иммунный ответ при введении однократной дозы вакцины на основе мРНК.
Методы
Медицинские работники, которые ранее участвовали в серологическом внутригоспитальном исследовании [3], проводившемся с июля по август 2020 года в Медицинском центре Университета Мэриленда, были отобраны случайным образом со стратификацией на три группы:
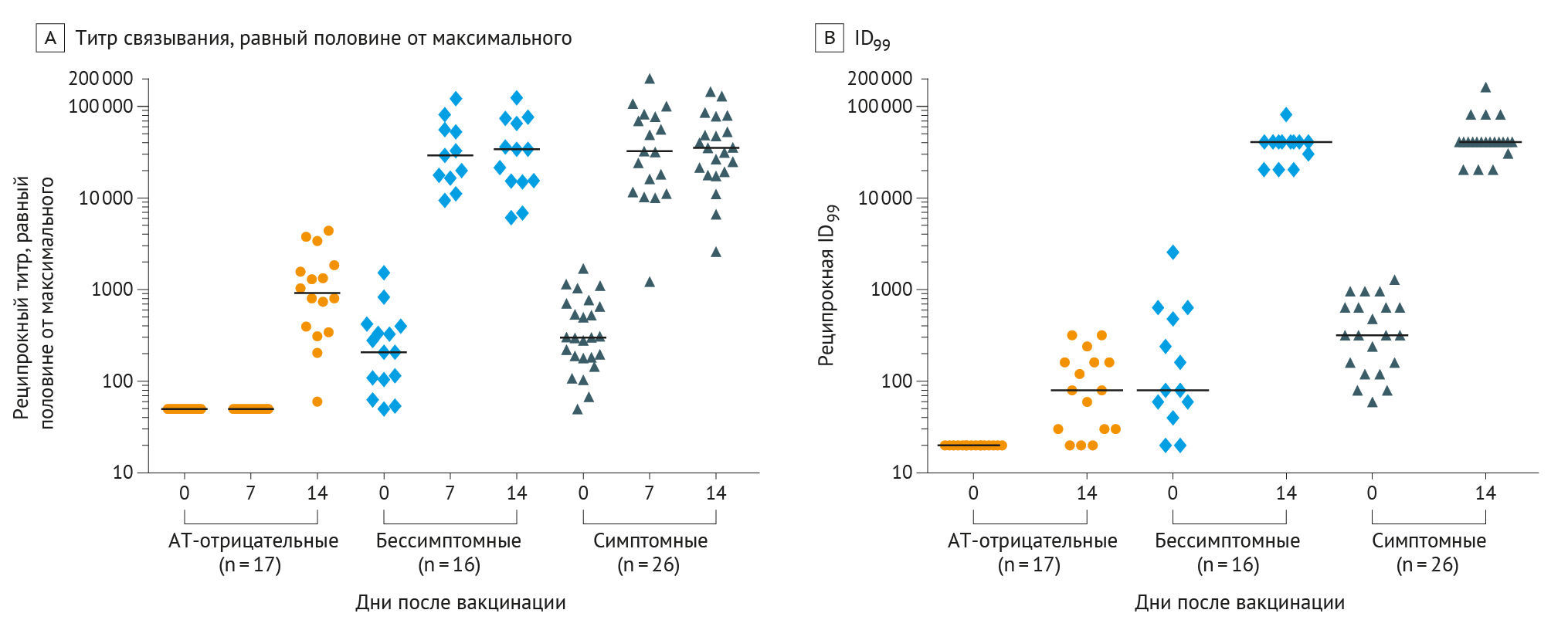
Участникам была введена вакцина Pfizer-BioNTech или Moderna, в зависимости от личных предпочтений и доступности. Кровь брали в 0 день (исходный уровень), на 7 и 14 дни после вакцинации в декабре 2020 г. и январе 2021 г. (заборы можно было провести в течение 1 дня после назначенного дня). Плазму тестировали с использованием твердофазного иммуноферментного анализа (ELISA) для определения IgG к тримеру шипикового белка, который был модифицирован так [4], чтобы титр связывания антител с ним достиг значений, равных половине от максимального. Титры реципрокного связывания величиной в половину от максимально возможного представляют собой разведение плазмы, при котором достигается 50 % от максимального уровня связывания при известном контрольном уровне, достигающем насыщения. Образцы дней 0 и 14 от вакцинированных также тестировались на ID99 (99 % ингибирующая доза — максимальное разведение, при котором 99 % клеток оказывались защищены от попадания в них вирусных частиц) при нейтрализации живого вируса (представлены как реципрокные) [5]. Образцы каждого дня сравнивались между каждой предшествующей группой AТ-положительных (бессимптомных или же симптомных) и группой AТ-отрицательных лиц.
Все медицинские работники дали письменное информированное согласие; Исследование было одобрено наблюдательным советом Университета Мэриленда. Статистический анализ выполняли с помощью GraphPad Prism 5 (GraphPad Software). Сравнение титров антител между группами осуществлялось с помощью двустороннего критерия Манна-Уитни, при этом значение P Результаты
Из 3816 медицинских работников, включенных в серологическое исследование [3], случайным образом был выбран 151 человек, и 59 добровольно согласились принять участие: 17 человек в группе AТ-отрицательных, 16 — в группе бессимптомных и 26 — в группе симптомных лиц. Средний возраст оказался 38 лет для группы АТ-отрицательных, 40 лет — для бессимптомных и 38 лет — для симптомных. Процент женщин составил 71 % среди АТ-отрицательных, 75 % — среди бессимптомных и 88 % — среди симптомных. На 0, 7 и 14 дней значения средних реципрокных полумаксимальных титров связывания оказались выше в группах бессимптомных (208, 29 364 и 34 033 соответственно) и симптомных (302, 32 301 и 35 460) групп по сравнению с группой АТ-отрицательных (
Обсуждение
У медицинских работников с инфекцией COVID-19 в анамнезе, согласно лабораторно подтвержденным серологическим исследованиям, оказались более высокие титры антител в ответ на введение однократной дозы вакцины на основе мРНК, чем у тех, у кого инфекции в анамнезе нет. Титры антител начали достигать пиковых концентраций через 7 дней, а спустя 14 дней значения титров и нейтрализации оказались выше, чем у добровольцев из группы АТ-отрицательных. Ограничениями исследования явились небольшой размер выборки, отсутствие демонстрации эффективности вакцины и потенциальная систематическая ошибка, создаваемая тем, что участники могут быть нерепрезентативными для большей исходной популяции. Учитывая текущую проблему нехватки вакцин во всем мире, полученные результаты позволяют предложить стратегию однократной вакцинации для людей, перенесших COVID-19 в анамнезе, или же при проведении вакцинации они должны быть подвергнуты таковой не в первую очередь [6].
Я и мой титр: что говорят числа из теста на антитела
По случаю третьей волны пандемии российские власти обещают дополнительно вакцинировать всех, кто уже переболел ковидом или успел от него привиться. Тем временем врачи пока не договорились окончательно о том, имеет ли смысл это делать — а если да, то через какое время после болезни или первой прививки. Гораздо удобнее, кажется, было бы принимать решение индивидуально, по результатам теста на антитела. Но и из него не всегда можно сделать однозначные выводы. Редактор N + 1 смотрит в результат своего теста и размышляет о том, почему так непросто получить нужные ответы от одного-единственного числа.
Мне повезло не заболеть ковидом ни в первую, ни во вторую волну, поэтому впервые я встретилась с коронавирусом (точнее, его S-белком) 25 декабря — вскоре после того, как вакцинацию «Спутником» разрешили для сотрудников СМИ. Сдавать тест на антитела после прививки мне тогда показалось бессмысленным: я не страдаю иммунодефицитом, поэтому, скорее всего, в моей крови они найдутся. А точный титр никакой информации мне не даст — все равно никто не знает, где проходит граница между защитой и уязвимостью.
Спустя полгода необходимый титр все еще неизвестен, но чувство защищенности слабеет. Говорят, что с новым, «индийским» вариантом вируса (о нем читайте в материале «От альфы до дельты») антитела могут справляться хуже, чем с прежними версиями — то есть, чтобы не дать вирусу меня заразить, их понадобится больше. Хватит ли их у меня? Моей прививке скоро исполняется полгода, не пора ли думать о следующей?
Ни один медицинский регулятор не советует принимать решение о вакцинации с опорой на титры антител. Более того, американская FDA вообще не рекомендует сдавать количественные тесты на антитела — не говоря уж о том, чтобы их расшифровывать самостоятельно. Ведомство предостерегает: неверно интерпретированный результат может подтолкнуть людей принимать меньше мер предосторожности и увеличить риск заражения.
У меня есть четыре причины интересоваться своим титром антител, несмотря на это предостережение.
И вот я сижу перед бланком, на котором выбито «611.6+ AU/mL» — и пытаюсь понять, что это число для меня означает.
Что это за антитела?
Как и положено после вакцинации, я проверяла IgG — тип антител, которые отвечают за иммунологическую память и остаются в крови после того, как активная фаза войны с вирусом закончится. И это, конечно, антитела к S-белку коронавируса. После болезни иногда проверяют антитела к N-белку тоже, но у меня их быть не должно, поскольку я встречалась не с целой вирусной частицей, а только с конкретным поверхностным белком.
В бланке моего анализа значится «нейтрализующие антитела к RBD-домену S-белка». То есть в моей крови искали не любые антитела, которые могут прилипнуть к коронавирусной частице (их называют связывающими), а только те, что осядут на «отмычке», с помощью которой вирус должен связаться с клеткой, и помешают ему проникнуть внутрь (а вот это уже нейтрализующие). Строго говоря, в обычной коммерческой лаборатории никто не проверяет, правда ли под действием моих антител вирус не сможет заражать клетки — это довольно долго и дорого, понадобится выращивать культуру клеток и держать под рукой запас коронавируса (или его аналога, псевдовируса).
Поэтому используют тест-систему попроще: на плашку сажают известное количество рецепторов АСЕ2 («замок» для вируса), а в раствор заливают плазму крови и известное количество светящегося RBD-домена S-белка («отмычки»). Через некоторое время жидкость можно вылить и посмотреть, сколько светящихся отмычек все-таки попало в замочные скважины — и перевести это в концентрацию антител. Этот параметр коррелирует с результатами тестов на клетках, и считается, что его можно использовать как меру нейтрализации — хотя, вероятно, не все антитела, которые проявляют себя в таком суррогатном тесте, окажутся достаточно липкими и стойкими в реальной клеточной жизни.
В чем они измерены?
«AU» — это arbitrary unit, условные единицы, в которых измеряют концентрацию антител. Они напрямую не соответствуют ни миллиграммам на миллилитр (в которых обычно меряют концентрацию), ни титру (то есть предельному разведению, в котором антитела не теряют своей активности — этой метрикой часто пользуются иммунологи). Эти единицы — собственная шкала, которая работает только в пределах конкретной тест-системы, в моем случае — Abbott Architect. И у каждого разработчика эта шкала своя.
Чтобы как-то унифицировать результаты, ВОЗ ввела международный стандарт. Еще в июне 2020 года врачи взяли образцы крови от 11 переболевших ковидом людей и собрали из них эталон плазмы с антителами — что-то в духе метрологии прошлого, когда килограмм и метр «фиксировали» вещественно. Эту банку с плазмой назначили точкой отсчета и присвоили ей концентрацию в 1000 IU (международных единиц) и 1000 BAU (единиц связывающих антител) — чтобы по ней можно было калибровать и нейтрализующие, и связывающие антитела (хоть польза от них и разная, их концентрации коррелируют друг с другом). Теперь каждый производитель тест-систем может заказать себе такой образец и вычислить, как его собственную шкалу перевести в международную (вот пример).
У компании Abbott получился коэффициент 0,142 — то есть чтобы перевести мой результат в международные единицы, нужно разделить его на 7. Получается, что в моей крови 87 IU нейтрализующих антител.
Такой пересчет сделать может далеко не каждый, потому что не все производители тестов публикуют свои коэффициенты соответствия международному стандарту. Для тестов Roche это примерно 1:1 (на бланках московских лабораторий указан предел чувствительности в 250 IU, хотя в научных статьях значится предел в 2500 IU), для Diasorin 2,6:1 (то есть нужно умножить свой результат на 2,6). Для китайской тест-системы Mindray, которую используют, например, в институте Склифосовского, этот коэффициент у меня найти не вышло. А на бланках анализов из государственных поликлиник, которые прислали мне несколько друзей, производитель и вовсе не указан.
С чем их сравнить?
На сайте любой клинической лаборатории (вот пример) есть раздел «интерпретация» — и нигде защитная концентрация антител не указана. Чтобы ее установить наверняка, нужны эксперименты с намеренным заражением (мы писали о них в материале «Болей за нас»): то есть нужно взять людей с известным титром антител, инфицировать их известной дозой вируса — и посмотреть, кто заболеет, а кто нет. Такие эксперименты начались только недавно, и об их результатах ничего пока не известно.
Поэтому мне остается только попробовать расположить себя на шкале от тех, у кого антител точно нет, до тех, у кого их заведомо много.
Нижняя граница этой шкалы показана прямо на бланке анализа: Abbott считает результат до 50 AU (то есть до 7 IU) отрицательным. Все, что выше, предлагается рассматривать как положительный ответ («антитела есть!») — но, напоминаю я себе, вместе с тем никто не обещает, что их окажется достаточно для защиты.
Предел чувствительности теста у Abbott — 40 000 AU. У него, однако, скорее химический смысл, чем биологический — это ограничение наложено конструкцией системы, а не максимальной мощью человеческого иммунитета. Поэтому полезнее будет сравнить себя с теми, кто уже переболел или вакцинировался.
Вот, например, данные по выборке из пяти сотен поляков. По этой шкале со своими 87 IU я похожа на человека, который не прививался, но все-таки переболел ковидом, правда без симптомов.