Как улучшить кровообращение кишечника
Как улучшить кровообращение кишечника
Болезни кишечника у пожилых
В пожилом возрасте процессы старения происходят не только в сердечно-сосудистой системе, но и в кишечнике. Развивается атрофия кишечной мускулатуры, ухудшается кровоснабжение кишечника, что сопровождается выраженными жалобами и симптомами.
Физиологическое старение организма сопровождается серьезной функциональной и органической перестройкой органов пищеварительной системы. Этот процесс, называется «инволюцией» и начинается задолго до наступления периода биологической старости человека. Уже в возрасте 40–50 лет органы пищеварения претерпевают функциональные изменения, что позволяет желудочно-кишечному тракту приспосабливаться к меняющимся условиям жизни и деятельности организма. В последующем функциональные изменения приобретают необратимый органический характер.
Наиболее значительные изменения при старении происходят в двигательной функции кишечника. Развивается атрофия кишечной мускулатуры, ухудшается кровоснабжение кишечника. В результате ухудшается продвижение по кишечнику его содержимого. Особенно интенсивно данные изменения происходят у лиц, с малоподвижным образом жизни и при неправильном питании при дефиците в рационе пищевых волокон.
Одним из признаков старения кишечника является уменьшение способности слизистой кишечника к регенерации, эти процессы замедляются в среднем в 1,5 раза.
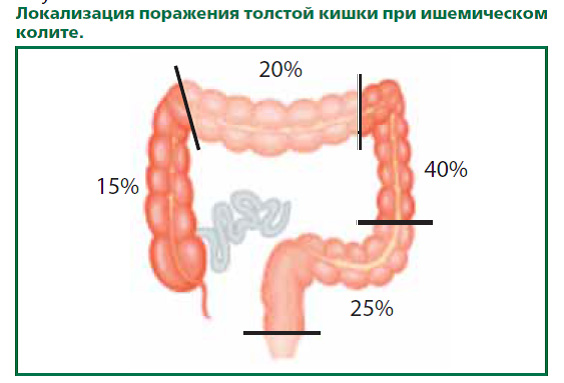
Ишемический колит (синоним «ишемическая колонопатия») – воспалительные изменения и нарушение целостности стенки толстой кишки, обусловленные нарушением кровоснабжения кишечной стенки. Основной причиной недостаточного поступления артериальной крови к стенке кишечника в пожилом возрасте является атеросклероз сосудов, питающих толстую кишку.
Чаще всего при ишемических нарушениях поражаются левые отделы толстой кишки (селезеночный изгиб в 80% случаев), что обусловлено особенностями кровоснабжения кишки в этой области. Прямая кишка, имеющая обильное кровоснабжение, чрезвычайно редко подвержена ишемическим поражениям. Толстая кишка в норме имеет меньшее кровоснабжение, чем тонкая кишка и, соответственно, более чувствительна к ишемии. Кроме того, показано, что физиологическая моторная активность толстой кишки сопровождается уменьшением кровотока, тогда как, например, кровоснабжение тонкой кишки усиливается во время пищеварения и перистальтической активности. Таким образом, сочетание в норме сниженного кровоснабжения и уменьшения кровотока во время функциональной активности выделяет толстую кишку в качестве уникального органа кровотока. Уменьшение кровотока в толстой кишке также наблюдается в результате воздействия эмоциональных стрессов.
Дополнительным фактором, усиливающим ишемию кишки у пожилых, является запор. Хронический запор (натуживание) повышает внутрикишечное давление и уменьшает кровоток в стенке толстой кишки.
Наиболее частой формой ишемии толстой кишки являются обратимые (преходящие) нарушения целостности стенки кишечника, встречающиеся в 60% случаев. При прогрессировании атеросклероза и критическом нарушении кровоснабжения кишечника, возникает омертвление тканей с развитием тяжелых состояний требующих экстренного хирургического лечения.
При ишемии толстой кишки прежде всего поражается слизистая оболочка, так как она особенно чувствительна к состояниям гипоксии. По-видимому, это обусловлено высокой активностью происходящих в ней метаболических процессов. При нарастании степени ишемии повреждение распространяется от слизистой оболочки в сторону подслизистого и мышечного слоев. При тяжелых формах возникают глубокие повреждения, часто заканчивающиеся перфорацией или образованием стриктур.
Симптомы заболевания крайне неспецифичны и часто принимаются за другую патологию органов ЖКТ. Характерно частое сочетание атеросклероза сердечных (коронарных) артерий и артерий кровоснабжающих кишечник (у 64% пациентов).
Группы риска по ишемии толстого кишечника – пациенты старше 60 лет и наличием:
Наиболее частыми симптомами ишемии толстой кишечника являются:
1. Боль в животе – основной симптом (наблюдается у 100% пациентов):
3. Кишечные кровотечения. Наблюдаются у 80% больных.
4. Прогрессирующее похудание (часто проявляется в поздней стадии заболевания).
Основными методами диагностики ишемических поражений кишечника являются:
1. Ультразвуковое исследование аорты и ее ветвей – неинвазивный метод, позволяющий выявить признаки недостаточности кровотока (степень информативности – 70–80%);
3. Для исключения онкологической патологии кишечника в связи с похожестью симптомов (боль в животе, запоры, выделение крови и слизи в стуле, похудание) – эндоскопическое исследование кишечника.
Более подробно об эндоскопическом исследовании толстой кишки – колоноскопии и о том, как правильно к ней подготовиться можно узнать на специальных интернет-сайтах: www.colonoscopy.ru, www.endofalk.ru
Основными принципами консервативного лечения обратимой ишемии толстой кишки являются:
1. Модификация образа жизни и диеты. В этом отношении следует придерживаться рекомендаций для пациентов с атеросклерозом, гиперхолестеринемией и сердечно-сосудистыми заболеваниями.
2. Коррекция дислипидемии (статины, псиллиум (Мукофальк). Более подробно о препарате псиллиума (Мукофальк) и его применении для снижения холестерина, при запорах у пожилых и других заболеваниях можно ознакомиться на интернет сайте www.mucofalk.ru.
3. Восстановление кровотока в стенке кишки (препараты, улучшающие кровоснабжение)
4. Нормализация моторики кишечника (спазмолитики, слабительные).
5. Восстановление трофики слизистой оболочки толстой кишки (препараты масляной кислоты).
В условиях нарушенного кровоснабжения в стенке толстой кишки масляная кислота, как основной энергетический субстрат для колоноцитов, играет ключевую роль в обеспечении слизистой энергией, предотвращая ишемическое повреждение или способствуя быстрейшему восстановлению нормального функционального состояния клеток кишечника.
Масляная кислота, как основной источник энергии и регулятор клеточных функций эпителия кишечника:
Эффективность масляной кислоты у пожилых пациентов с ишемией кишечника подтверждена в ряде исследований. Так в исследовании, проведенном в Центральной клинической больницей Управления делами Президента РФ, проведенном у пожилых пациентов (возраст больных 64–102, средний возраст составил 79 лет), страдающих ишемическим колитом, больные принимали Закофальк 3 таблетки в сутки в течение 4–12 недель в составе комплексной терапии, включавшей гипотензивные, сахароснижающие, антиаритмические препараты и статины. Помимо клинической оценки симптомов по ВАШ, больным также проводилось эндоскопическое исследование толстой кишки с биопсией, бактериологическое исследование кала на дисбактериоз. На фоне терапии все больные отметили снижение выраженности болевого абдоминального синдрома, вздутия живота, снижение тенезм, уменьшение примеси слизи и крови в стуле, нормализацию стула, улучшение аппетита и настроения. По данным контрольного эндоскопического исследования выявлено уменьшение площади отека, частичное или полное восстановление сосудистого рисунка, исчезновение контактной кровоточивости, частичное или полное восстановление цвета слизистой. Отмечена нормализация кишечной микрофлоры по данным бактериологического анализа.
Связанное с атеросклерозом ишемическое поражение толстой кишки, сниженное потребления пищевых волокон и, как следствие, недостаточное количество естественных метаболитов микрофлоры, и в первую очередь, масляной кислоты для энергетического снабжения колоноцитов, атрофические изменения толстой кишки, наличие запоров – все эти факторы следует учитывать при назначении терапии у пожилых больных.
Именно поэтому, пожилым рекомендуется диета, обогащенная естественным метаболитом микрофлоры кишечника – масляной кислотой. И в данном случае Закофальк, несомненно, является пребиотиком выбора у данной категории пациентов.
Для лечения ишемических поражений кишечника Закофальк применяется в составе комплексной терапии 3-4 таблетки в сутки, длительность курса 4-12 недель, поддерживающая терапия 1-2 таблетки длительно.
Улучшаем пищеварение: 9 простых упражнений от фитнес-тренера
Утренняя гимнастика, «пробуждающая» кишечник, весьма проста и не требует каких-то невероятных усилий, разве что не лениться и выполнять ее ежедневно.
«Если человек игнорирует физические нагрузки, то, в первую очередь, с возрастом ослабевает брюшная стенка. От того, что расслаблены мышцы пресса, начинают смещаться органы. Они находятся не на своем месте и не выполняют свою функцию в полной мере.
Делая комплекс, который я хочу вам предложить, вы осуществите самомассаж органов брюшной полости, улучшите кровообращение и, соответственно, работу всех внутренних пищеварительных желез, простимулируете перистальтику кишечника, что поспособствует выработке нужных пищевых соков и гормонов и в принципе улучшит общее состояние организма».
Когда приступать к упражнениям
«Я рекомендую утром через 10 минут после подъема выпивать стакан теплой воды, можно с лимоном, можно с чайной ложечкой яблочного уксуса, и уже через 20-30 минут приступать к выполнению комплекса. Желательно — под хорошую музыку».
Упражнение №1. Разогрев
Исходное положение: основная стойка, ноги на ширине плеч, руки вверх. На выдохе наклон, опускаем руки вниз, касаемся кистями пола, на вдохе – исходное положение.
Выполняем это упражнение 8 раз медленно, а потом 8 раз учащенно. Тем самым мы стимулируем и подготавливаем брюшную область к комплексу.
Упражнение №2. Скручивания стоя
Исходное положение: ноги на ширине плеч, плотно прижимаем пятки к полу, руки в стороны, пальчики вверх. Не смещая кости таза, на выдохе делаем поворот вправо, возвращаемся в исходное положение, руки в стороны — вдох, на выдохе — поворот влево и вновь возвращаемся в исходное положение. Делаем 16 повторений.
Скручивания – это основные упражнения для улучшения работы пищеварительной системы.
Упражнение №3. «Водопад»
Исходное положение: стоя на четвереньках, кисти параллельны плечевым суставам, колени параллельны тазобедренным суставам, поясница зафиксирована в горизонтальном положении, лицо вниз, макушка вперед.
На вдохе вы пытаетесь максимально надуть живот, на выдохе резким движением направляете пупок к позвоночнику. При этом поясница зафиксирована. Спина не должна работать – только живот. Делаем 16 повторений.
Упражнение №4. «Кобра»
Исходное положение: лежа на бедрах, опора на прямые руки, подбородок вверх, носочки расслаблены, ноги чуть уже ширины плеч. Максимально прогибаемся вверх, ровно и спокойно дышим.
В зависимости от того, насколько вам комфортно в этом положении, держать асану можно от 20 секунд и дольше.
Это терапевтическая асана йоги, улучшает кровообращение в области почек, способствует нормализации работы толстого кишечника, устраняет метеоризм.
Упражнение №5. «Мудрасана»
Исходное положение: ноги согнуты, усаживаемся на голень, ягодицы касаются пяточек, поясница расслаблена, плечи опущены, подбородок в нейтральном положении, слегка сведены лопатки.
Кисти сжимаем в кулачки, локти разводим в стороны, ребра больших пальцев направляются в область пупка (это линия талии). Верхушки больших пальцев обращены к пупку.
Расслабив живот, надавливая, погружаете кулачки глубже в живот. Делаете вдох, а на выдохе погружаете кулачки еще глубже, затем делаете максимальный наклон и опускаете голову на коврик.
Эту асану йоги, которая носит терапевтический характер, можно держать от 20 секунд и дольше.
Если вы сделали это упражнение правильно, то при наклоне вы почувствуете пульсацию в области пупка (это брюшная аорта). Область солнечного сплетения — это основная точка, в которой нужно выполнять упражнения, направленные на улучшение пищеварения.
Если вы почувствуете дискомфорт или болезненные ощущения, выполняя это упражнение, стоит прекратить и в дальнейшем проконсультироваться со своим врачом.
Упражнение №6. Попеременное подтягивание ноги
Исходное положение: лежа на спине.
Сгибаем левую ногу, обхватываем ее обеими руками и подтягиваем левое бедро как можно ближе к животу, тем самым осуществляя самомассаж органов брюшной полости. Правая нога при этом выпрямлена внизу, носочек оттянут. Спина и шея расслаблены, голову не запрокидываем. Осуществляем махи правой ногой. Поднимаем ногу вверх — вдох, опускаем ногу — выдох.
Делаем 16 повторений, затем осуществляем смену ноги.
Упражнение №7. Скручивания лежа
Исходное положение: лежа на спине. Ноги подняты, согнуты под углом 90 градусов. Стопы расслаблены, руки в стороны. Голову не запрокидываем, подбородочек прижат к груди.
На выдохе опускаем ноги медленно вправо, касаясь бедрами, коленями и голенью пола —выдох, возвращаемся в исходное положение — вдох. И так же в противоположную сторону.
Делаем 16 повторений.
Упражнение №8. Сгибание и выпрямление ног
Исходное положение: лежа на спине, плечи приподняты, подбородок прижат к груди. Согнутое колено подтягиваем к груди — выдох, выпрямляем ногу — вдох. Делаем попеременно, направляя каждое бедро к области брюшной стеночки.
Делаем 16 повторений. Если вы чувствуете себя уверенно, то можно и больше.
Это упражнение из пилатеса, оно направлено на укрепление брюшной стеночки.
Упражнение №9. «Уголок»
Исходное положение: сед на ягодицах, ноги вверх под углом 45 градусов, даже можно чтобы ножки были чуть выше головы, руками захватываем одноименную голень, спина прямая. Это вдох.
На выдохе, округляя спину, втягиваете пупок к позвоночнику, выгибаетесь. На вдохе возвращаетесь в исходное положение. Спина прямая.
Выполнять нужно 8-16 раз, в зависимости от своей подготовки. Упражнение носит терапевтический характер.
«Организм — это самоочищающая система, но ему нужно помогать. Выполняя утренний комплекс, который я предложила, вы нормализуете работу пищеварительного тракта. Занимаясь ежедневно, вы почувствуете результат уже через месяц, а то и намного раньше».
Восстановление моторики при функциональных расстройствах ЖКТ у взрослых пациентов
Стенограмма лекции
Общая продолжительность: 15:00
Оксана Михайловна Драпкина, секретарь межведомственного Научного Совета по терапии РАМН, доктор медицинских наук, профессор:
— Мы переходим далее к сообщению Елены Александровны Полуэктовой. Восстановление моторики при функциональных расстройствах ЖКТ у взрослых.
Елена Александровна Полуэктова, кандидат медицинских наук:
— Уважаемые коллеги! Марина Федоровна исчерпывающе преподнесла информацию о механизмах формирования нарушения моторики, о механизмах действия основных групп препаратов, которые могут применяться для восстановления моторики.
Мой доклад в большей части будет посвящен результатам клинических исследований применения тех или иных препаратов при функциональных расстройствах.
Начнем с синдрома функциональной диспепсии. Это заболевание, как известно, достаточно распространено в популяции. По данным различных авторов, встречается от 7% до 41%.
На данном слайде перечислены препараты, которые могут применяться для лечения синдрома функциональной диспепсии. Но поскольку у нас идет речь о восстановлении моторики, остановимся на прокинетиках.
На данном слайде представлены результаты 14-ти исследований (это мета-анализ). Всего в этих исследованиях приняли участие более тысячи пациентов. Оказалось, что эффективность прокинетиков при синдроме функциональной диспепсии составляет 61%. При этом плацебо-эффект составляет 41%. Необходимо пролечить прокинетиками четырех пациентов с синдромом функциональной диспепсии, чтобы у одного пациента достичь эффекта. В принципе, это значения достаточно хорошие.
Какие препараты могут применяться для восстановления моторики у пациентов с СФД? Это агонисты холинергических рецепторов, агонисты допаминовых рецепторов, агонисты четвертого типа серотониновых рецепторов, агонисты мотилиновых рецепторов, препараты комбинированного действия, агонисты опиоидных периферических рецепторов.
Более темным шрифтом выделены группы препаратов, которые реально применяются в практической медицине для восстановления моторики у пациентов, страдающих синдромом функциональной диспепсии.
Итак, первая группа препаратов. Антагонисты допаминовых рецепторов (метоклопрамид и домперидон). Данные препараты повышают тонус нижнего пищеводного сфинктера. Усиливают сократительную способность желудка и препятствуют его релаксации. Ускоряют эвакуацию из желудка. Улучшают антродуоденальную координацию. Оказывают противорвотный эффект.
Однако следует помнить, что препараты этой группы (в основном, конечно, метоклопрамид) имеют достаточно большое количество побочных эффектов. Мышечный гипертонус, гиперкинезы, сонливость, беспокойство, депрессия, а также эндокринные нарушения. Частота развития побочных эффектов достигает 30%.
Следующая группа препаратов. Препараты комбинированного действия, являющиеся одновременно антагонистами допаминовых рецепторов и блокаторами ацетилхолинестеразы. К этой группе препаратов относится итоприда гидрохлорид. Препарат усиливает пропульсивную моторику желудка и ускоряет его опорожнение. Также вызывает противорвотный эффект.
На слайде представлены результаты одного из исследований. На протяжении восьми недель пациентам назначался итоприда гидрохлорид в дозе 150 мг в сутки. Второе подгруппе больных назначалось плацебо. Улучшение в группе больных, которые принимали препарат, достигло 57%. У тех лиц, которые получали плацебо, улучшения самочувствия удалось достичь только в 41% случаев.
Следующая группа препаратов. Антагонисты периферических опиоидных рецепторов. Препарат тримебутин. Как уже говорила Марина Федоровна, препарат оказывает спазмолитическое или прокинетическое действие в зависимости от исходного состояния моторики ЖКТ.
Исследование, в котором была доказана эффективность данного препарата, проводилось в 2006-м году в Китае. Оценивались следующие симптомы: раннее насыщение, ощущение распирания в верхних отделах живота, отрыжка, боль в животе и диарея. Всего в исследовании приняли участие 129 пациентов, но 13 больных по разным причинам выбыли из исследования. Оценивались результаты у 106-ти больных.
Они, как вы можете видеть, были разделены на три группы. Первая группа получала тримебутина малеат в сочетании с пробиотиком. Вторая группа пациентов только тримебутин. Третья группа пациентов получала только пробиотик. Вы видите в правой части слайда проценты пациентов, у которых жалобы значительно уменьшились.
Общего улучшения самочувствия в первой группе удалось достичь в 83% случаев. У тех пациентов, которые получали только тримебутин, в 81% случаев. Только пробиотик, к сожалению, практически не оказал положительного эффекта на симптомы СФД.
Эффективность препаратов, влияющих на моторику, в лечении функциональной диспепсии может быть представлена следующим образом. Плацебо 41%. Метоклопрамид и домперидон 70%, но надо помнить о наличии побочных эффектов в этой группе препаратов. Итоприда гидрохлорид, по данным различных исследований, от 57% до 81%. Тримебутина малеат 83%, по данным исследования, о котором мы только что говорили.
Следующее функциональное расстройство – это функциональные заболевания желчного пузыря и желчевыводящих путей. Они могут подразделяться на дисфункцию желчного пузыря, дисфункцию сфинктера общего желчного протока, дисфункцию сфинктера панкреатического протока.
За неимением времени я не буду говорить о жалобах, характерных для данных функциональных расстройств. Вы можете найти их в Римских критериях третьего пересмотра. Скажу только следующее. Если вы на основании жалоб подозреваете у пациента наличие дисфункции желчного пузыря и не находите никаких отклонений от нормы по данным ультразвукового исследования, гастроскопии, то таким пациентам показана холесцинтиграфия с технецием. Если сократительная функция желчного пузыря менее 40%, то наши зарубежные коллеги рекомендуют выполнение холецистэктомии. Если сократительная функция более 40%, то возможна повторная оценка и консервативное лечение таких больных.
В наших условиях холесцинтиграфия с технецием вполне может быть заменена ультразвуковой серийной холецистографией. Как вы видите по данным представленной на слайде холецистографии, желчный пузырь сократился избыточно. Его объем через 15 минут после приема желчегонного завтрака уменьшился более чем вдвое.
В такой ситуации возможно назначение спазмолитических препаратов. Это могут быть миотропные спазмолитики. Это могут быть антихолинергические препараты. Это могут быть агонисты периферических опиоидных рецепторов.
Другая ситуация. Через 20-30-40-50-60 и 90 минут объем желчного пузыря практически не меняется. Можно говорить о гипомоторной дискинезии желчного пузыря.
В 2006-м году наши зарубежные коллеги в такой ситуации однозначно предлагали выполнение холецистэктомии. Но в 2010-м году, согласно результатам, которые были представлены на Американской гастроэнтерологической неделе, сторонников таких радикальных методов становится все меньше. Наверное, не нужно таких пациентов оперировать, потому что структура желчного пузыря при этом не нарушается. Нарушается только функция.
Если провести некую аналогию с кардиологическими пациентами, нарушается или систола или диастола желчного пузыря. Необходимо помнить, что это функциональные пациенты. Это пациент, который страдает функциональным расстройством. Вероятнее всего, у него в жизни наличествуют стрессовые ситуации, у него есть личностные особенности.
В такой ситуации повторные беседы с больным, во время которых обсуждается взаимосвязь между болью и стрессом, представляются более оправданной альтернативой хирургическому вмешательству.
Медикаментозная терапия: здесь может обсуждать применение тримебутина (препарата «Тримедат»), который при наличии гипомотороной дискинезии может нормализовать функцию желчного пузыря.
Что касается дисфункции сфинктера общего желчного протока. Можно выделить три типа дисфункции.
Первый тип. Боль в сочетании с двукратным повышением уровня АЛТ, АСТ, щелочной фосфотазы (или билирубина) и расширением общего желчного протока более 8-ми миллиметров.
Второй тип дисфункции. Боль в сочетании с повышением одного из вышеперечисленных показателей.
Третий тип дисфункции. Только боль в животе.
Медикаментозное лечение дисфункции сфинктера общего желчного протока II и III типов может быть следующим. Могут применяться нитраты. Может применяться препарат «Нифедипин». Могут также применяться антихолинергические препараты и трициклические антидепрессанты.
На данном слайде представлены рекомендации, которые также прозвучали в рамках Американской гастроэнтерологической недели. Однако каждый из этих препаратов для подтверждения эффективности нуждается в том, чтобы были проведены дополнительные клинические исследования.
При дисфункции общего желчного протока I типа и при дисфункции панкреатического протока применяется хирургическое лечение – папиллосфинктеротомия.
Восстановление моторики при синдроме раздраженного кишечника. На данном слайде перечислены общие мероприятия (образование больных, «снятие напряжения», диетические рекомендации, ведение пищевого дневника), симптоматическое лечение включает в себя спазмолитики, антидиарейные, слабительные препараты.
В тяжелых случаях течения заболевания может применяться психофармакотерапия (назначение трициклических антидепрессантов и селективных ингибиторов обратного захвата серотонина), а также психотерапия.
Для восстановления моторики при СРК с преобладанием диареи применяются следующие препараты. Агонисты µ-опиоидных рецепторов (лоперамид). Диоктаэдрический смектит. Антибиотики (например, рифаксимин). Под вопросом пробиотики. Первые три группы препаратов – это препараты с доказанной эффективностью. Причем уровень доказательности здесь будет В.
Однако ни агонисты µ-опиоидных рецепторов, ни диоктаэдрический смектит, ни рифаксимин практически не влияют на боли в животе. Они только убирают диарею.
Слабительные препараты. Слабительные, увеличивающие объем каловых масс (например, псиллиум). Согласно данным проведенных исследований, эффективность его достигает 70%. Осмотические слабительные и стимулирующие слабительные (бисакодил). Но следует помнить, что их нецелесообразно назначать на срок более 10-14 дней.
Эти препараты увеличивают частоту стула, но также не влияют на боль в животе, к сожалению.
Позвольте представить результаты двойного слепого плацебо-контролируемого рандомизированного исследования эффективности и безопасности препарата «Тримедат» у больных с синдромом раздраженного кишечника.
В исследование было включено 69 пациентов. Половина больных получала «Тримедат». Другая половина пациентов получала плацебо. Оказалось, что, во-первых, «Тримедат» в дозе 600 мг в сутки достоверно уменьшал болевой синдром у больных СРК. Кроме того, данный препарат достоверно устранял запоры у данной группы больных.
В этом исследовании не было прослежено влияние препарата «Тримедат» на диарею. Видимо, из-за того, что выраженность диареи у больных СРК в обеих группах была исходно минимальной. Однако исследование, о котором мы уже говорили (это исследование было выполнено в Китае). Мы видим, что при назначении тримебутина диарею удалось купировать в 81% случаев.
Этот препарат, помимо того, что влияет на моторику, нормализуя ее, еще и может в значительной степени влиять на болевой синдром.
На сегодняшний день мы имеем несколько групп препаратов, которые восстанавливают моторику у пациентов, которые страдают функциональными расстройствами. Это прокинетики, спазмолитики, слабительные препараты, антидиарейные препараты, агонисты периферических опиоидных рецепторов.