холецистолитиаз желчного пузыря что это такое
Холедохолитиаз
Тел.: 8-800-25-03-03-2
(бесплатно для звонков из регионов России)
Санкт-Петербург, наб. реки Фонтанки, д. 154
Тел.: +7 (812) 676-25-25
Санкт-Петербург, В.О., Кадетская линия, д. 13-15
Тел.: +7 (812) 676-25-25
Санкт-Петербург, ул. Циолковского, д.3
Тел.: +7 (812) 676-25-10
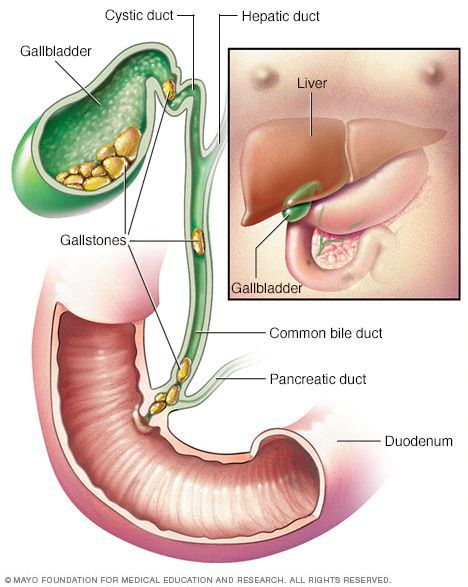
Причём они либо попадают туда из желчного пузыря, либо образуются непосредственно в холедохе. Как правило, лечение такого заболевания оперативное. Отметим, что заболевание является достаточно серьёзным особенно в тех случаях,когда развиваются тяжёлые осложнения в виде перекрытия протока, тогда возникает угроза жизни пациенту.
Как камни появляются в желчном протоке?
Обычно они формируются в желчном пузыре и перемещаются с током желчи через пузырный проток. При этом общий вид камней, находящихся в пузыре и в протоках, их микроструктура и химический состав идентичны. Доказательством пузырного происхождения конкрементов считается наличие на их поверхности граней, которые формируются вследствие соприкасания нескольких камней в желчном пузыре. Вероятность перемещения камней в холедох тем больше, чем шире диаметр пузырного протока. В некоторых случаях камнеобразование может происходить непосредственно в просвете самого холедоха. Это возникает при условии затруднения оттока желчи по протокам.
Причинами образования камней в желчевыводящих путях могут быть:
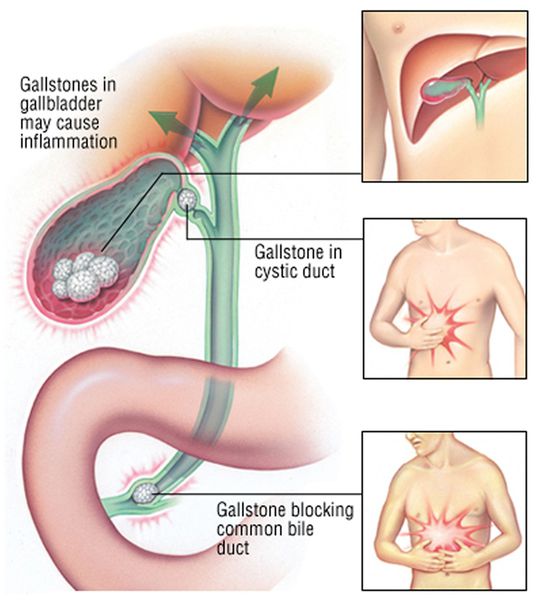
Диагностика холедохолитиаза не может основываться только на клинике. Пузырные камни в общем желчном протоке клинически выявляются не всегда, и могут существовать бессимптомно длительное время. Только появление приступа печеночной колики с последующей желтухой наводит на мысль о возможной проблеме в желчевыводящих путях. Характер печеночной колики при холедохолитиазе ничем не отличается от таковой, исходящей из желчного пузыря. Хотя иногда боль может локализоваться несколько выше и медиальнее, чем при холецистолитиазе, в надчревной области. Еще реже наблюдается непереносимая боль при внезапной закупорке камнем области дуоденального сосочка (так называемый “сосочковый илеус”).
При наличии мелких (менее 5-7 мм) конкрементов в желчном пузыре у любого больного с желчнокаменной болезнью следует подозревать присутствие камней в холедохе, так как такие размеры позволяют им беспрепятственно мигрировать через пузырный проток. Особенно следует насторожиться при билирубинемии (даже небольшом повышении билирубина в сыворотке крови). Обычно одновременно повышается уровень щелочной фосфатазы, вероятно повышение уровня аминотрансфераз. Однако, после устранения обструкции (закупорки), уровень аминотрансфераз, как правило быстро нормализуется. Тогда как уровень билирубина нередко остается повышенным в течение 2 недель, еще дольше сохраняется повышенный уровень щелочной фосфатазы.
Лабораторная диагностика.
Бессимптомный холедохолитиаз может не сопровождаться изменениями в лабораторных анализах. При развитии воспаления в крови повышается уровень лейкоцитов, СОЭ. При нарушении оттока желчи наблюдают повышение концентрации билирубина (за счёт прямой фракции), повышение уровня аминотрансфераз (трансаминаз) и щелочной фосфатазы в биохимическом анализе крови, увеличивается содержание жёлчных пигментов в моче. Может отсутствовать стеркобилин в кале. Очень грозным лабораторным симптомом является повышение амилазы крови, так как это говорит о поражении поджелудочной железы.
Инструментальная диагностика.
Поэтому во многих случаях приходится прибегать к дополнительным методам:
Следующие два метода диагностики являются инвазивными, поэтому могут применяться только при нахождении пациента в стационаре. Речь идет об эндоскопической ретроградной холангиопанкреатографии (ЭРХПГ) и чрескожной чреспеченочной холангиографии (ЧЧХГ).
К дополнительным методам обследования можно отнести компьютерную томографию и видеодуоденоскопию.
Основные проявления холедохолитиаза
При латентном холедохолитиазе характерны жалоба на тупую боль под правой реберной дугой.
При диспептической форме холедохолитиаза больной жалуется на нехарактерную давящую боль под правой реберной дугой или в надчревной области, на диспепсию, тошноту, отрыжку, газы и непереносимость жирной пищи.
Подробнее об осложнениях холедохолитиаза
2. Желтуха. Всегда имеет застойный характер. Закупорка, как правило, бывает неполной и интенсивность повышения билирубина колеблется. Подозрительной в отношении холедохолитиаза должна быть не только любая желтуха на фоне печеночной колики, но и мимолетная субиктеричность, особенно, если она часто повторяется. Однако, даже тяжелый холедохолитиаз далеко не всегда проявляется желтухой. Еще Kehr отмечал, что иногда при нагромождении камней желчь, «словно горный ручей, свободно переливается через камни». Более чем у 1/3больных холедохолитиазом желтухи не бывает. Значительно реже случается проявление желтухи без сопутствующей ей желчной колики.
Лечение холедохолитиаза может быть только хирургическим. Однако, это не означает обязательного выполнения большой операции с большим разрезом на животе.
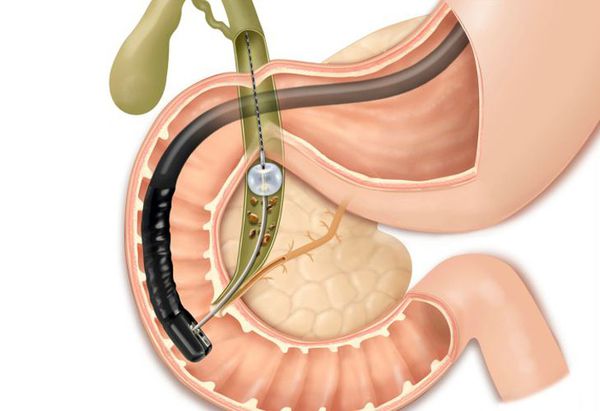
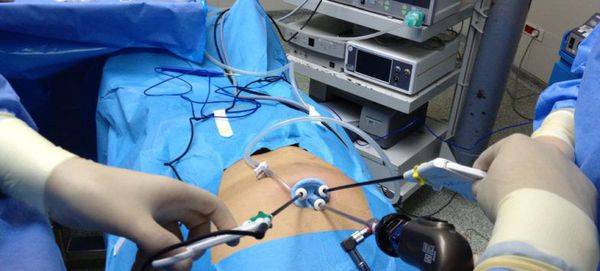
Наиболее часто при холедохолитиазе проводится удаление конкрементов желчных протоков эндоскопическим способом.
В стационаре пациенту проводят ЭРХПГ для уточнения наличия камня, его локализации и других параметров. Если диагноз холедохолитиаза подтвержден, это исследование превращается из диагностического в лечебное. Выполняется рассечение суженной зоны Фатерова сосочка (папиллосфинктеротомия), дробление камней (литотрипсия) или их удаление (экстракция). Тактика хирурга зависит от размеров камня. Камни более 2 см обычно дробят, менее 1 см чаще отходят самостоятельно в течение 2 суток. Но как показывает практика, в большинстве случаев, чтобы удалить или обеспечить самостоятельное отхождение камней, приходится прибегать к эндоскопической папиллосфинктеротомии. Редко удается этого избежать.
Когда невозможно удалить камень эндоскопическим методом, прибегают к хирургической операции. Операцию выполняют классическим методом или путем лапароскопии. Во время операции проводят рассечение холедоха (холедохотомию) специальным инструментом и удаление камней. Во всех случаях лечения холедохолитаза одномоментно проводят удаление желчного пузыря (если он не был удален ранее). В дальнейшем после хирургического лечения необходимо проходить послеоперационное обследование, соблюдать рекомендации по режиму, питанию и приему медикаментов, которые будут назначены лечащим врачом в стационаре.
В любом случает тактика обследования и лечения должна определяться специалистом и направляться от простых методов диагностики и лечения к более сложным.
В нашей Клинике выполняется полный спектр диагностики, хирургического и эндоскопического лечения желчнокаменной болезни и ее осложнений. Оперативное лечение в большинстве случаев проводится малоинвазивно с применением лапароскопических и эндоскопических технологий.
Что такое желчнокаменная болезнь (калькулёзный холецистит)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Мелентьев А. А., хирурга со стажем в 14 лет.
Определение болезни. Причины заболевания
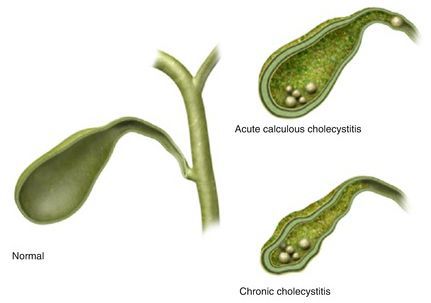
Желчнокаменная болезнь (калькулёзный холецистит) — заболевание, характеризующееся наличием конкрементов (камней) в желчном пузыре или его протоках.
Желчнокаменная болезнь (ЖКБ) является наиболее распространённым заболеванием в хирургической гастроэнтерологии, занимая первое место среди хирургических заболеваний. Согласно исследованиям в Европе и США ЖКБ диагностируют у 10-15% взрослого населения. Каждый год в мире выполняется более 500 тысяч холецистэктомий (операций по удалению желчного пузыря).
Чаще всего болезнь поражает людей в возрасте 40-50 лет, однако она может проявиться и в совсем юном и в пожилом возрасте.
Желчнокаменная болезнь является полиэтиологическим заболеванием и назвать одну причину её возникновения не представляется возможным.
Камни в просвете желчного пузыря образуются под влиянием комплекса факторов. Разнообразные расстройства обмена веществ способствуют кристаллизации холестерина, что в дальнейшем приводит к формированию камней в желчном пузыре.
Возникновение ЖКБ напрямую зависит от следующих факторов:
Образовавшиеся камни различаются по составу. Они бывают:
Для желчнокаменной болезни характерно свое «лицо». В данном случае работает правило пяти F — наиболее патогномоничных признаков:
У пациентов, страдающих ожирением, повышена концентрация холестерина в крови, что является предрасполагающим фактором формирования конкрементов. Рожавшие женщины старше 40 лет в большей мере подвержены возникновению ЖКБ, что связано с гормональной перестройкой всего организма.
Неправильное питание, избыточное поступление в организм холестерина, жиров также влияет на риск возникновения желчнокаменной болезни. Однако даже самые строгие вегетарианцы не застрахованы от неё.
Симптомы желчнокаменной болезни
Проявления желчнокаменной болезни достаточно явные. Чаще всего пациентов беспокоит тупая ноющая боль или тяжесть в правом подреберье, которая возникает при погрешностях в диете. Также может беспокоить тошнота, чувство горечи во рту и другие диспептические расстройства.
Нередко желчнокаменная болезнь одновременно протекает с грыжей пищеводного отверстия диафрагмы, язвой желудка или двенадцатиперстной кишки, дивертикулёзом (выпячиванием стенок) ободочной кишки, что обусловлено общей иннервацией и одинаковыми предрасполагающими факторами. В этом случае клиническая картина может быть не совсем ясной.
Часто желчнокаменная болезнь протекает бессимптомно, и камни в просвете желчного пузыря находят при рутинном выполнении УЗИ брюшной полости.
В определённом числе случаев болезнь манифестирует (проявляется) острым воспалением или сразу развитием осложнений (холедохолитиаза, холангита, механической желтухи).
При развитии острого холецистита на фоне желчнокаменной болезни пациента чаще всего беспокоит острая боль в правом подреберье, лихорадка и тошнота.
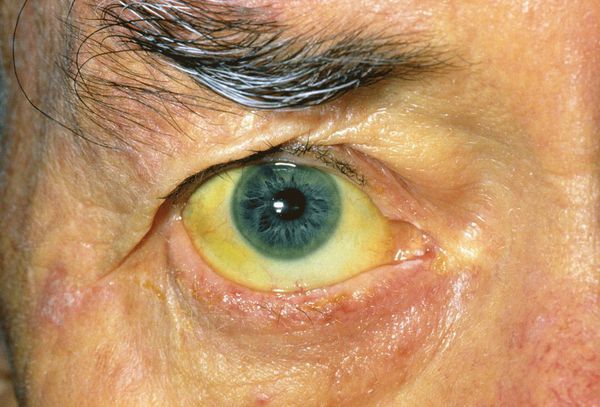
При развитии такого грозного осложнения ЖКБ, как холедохолитиаз (наличие камней в желчных протоках) и механическая желтуха, возникает пожелтение кожных покровов, склер, слизистых оболочек, зуд кожных покровов, потемнение мочи и обесцвечивание кала. Наличие этих признаков является поводом к экстренной госпитализации в хирургический стационар.
Патогенез желчнокаменной болезни
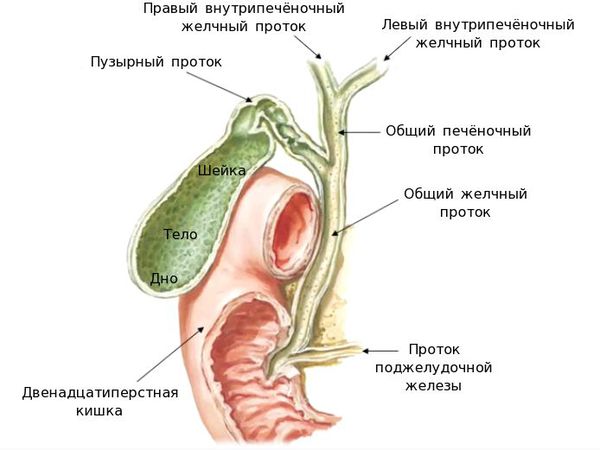
Рассмотрим анатомию желчного пузыря и его протоков.
Желчь, синтезируемая клетками печени, по правому и левому долевым протокам попадает в общий печёночный проток. Далее через пузырный проток она депонируется (временно откладывается) в желчном пузыре. Во время приёма пищи желчный пузырь сокращается, и желчь по общему желчному протоку через большой дуоденальный сосок попадает в двенадцатиперстную кишку, где и связывается с пищей. Основная роль желчи — эмульгация (расщепление) жиров.
По различным причинам, чаще всего из просвета двенадцатиперстной кишки, в желчный пузырь попадают патогенные микроорганизмы, формируя «бактериальное ядро» будущего желчного камня. В связи с наличием в просвете желчного пузыря хронического инфекционного воспаления нарушается его сократительная функция. Желчь застаивается, способствуя увеличению числа конкрементов и их размеров. [1]
Существует несколько теорий этиопатогенеза ЖКБ:
Классификация и стадии развития желчнокаменной болезни
Калькулёзный холецистит предполагает хроническое и острое течение заболевания.
Хронический калькулёзный холецистит характеризуется периодами обострения и ремиссии или бессимптомным течением. Такой вид калькулёзного холецистита различают по клинической картине:
Острый калькулёзный холецистит отличается острым началом заболевания, интенсивным болевым синдромом, а также определёнными изменениями в УЗ-картине и анализах крови. Его дифференцируют по тяжести воспалительных изменений стенки желчного пузыря:
В далеко зашедших случаях возникает перитонит, который может быть местным, распространённым и разлитым. Также могут формироваться перипузырные абсцессы.
Осложнения желчнокаменной болезни
Несмотря на то, что желчнокаменная болезнь хорошо изучена, а лапароскопическая холецистэктомия (метод выбора хирургического лечения) освоен в совершенстве многими хирургами, пациенты часто затягивают с лечением «до последнего» или просто боятся операции, после чего поступают в больницу с такими тяжёлыми осложнениями, как холедохолитиаз и механическая желтуха.
При миграции конкремента из просвета желчного пузыря в общий желчный проток камень может застрять и вызвать механическую желтуху. При этом желчь, вместо того чтобы поступать в просвет двенадцатиперстной кишки, всасывается обратно в кровь, вызывая тяжёлую интоксикацию и печёночную недостаточность.
Данное осложнение требует немедленного эндоскопического вмешательства — ЭРПХГ (эндоскопической ретроградной панкреатохолангиографии) и извлечения камней из общего желчного протока с последующей лапароскопической холецистэктомией в ближайшем периоде.
Также ЖКБ может осложняться:
Диагностика желчнокаменной болезни
Диагностика ЖКБ достаточно простая и зачастую не требует высокотехнологичных инструментальных методов обследования.
При сборе анамнеза пациенты нередко отмечают появление тупой ноющей боли в правом подреберье при погрешности в диете, а также горечь во рту.
Физикальный осмотр пациента с желчнокаменной болезнью в «холодном периоде», то есть вне обострения, может оказаться безрезультатным. Только при остром холецистите или в случае приступа желчной колики пальпация в правом подреберье в проекции желчного пузыря может быть болезненна.
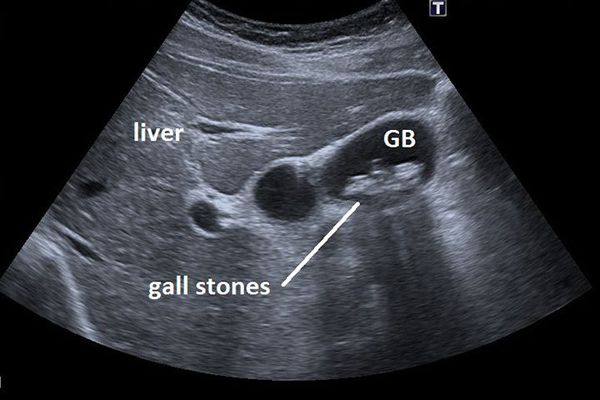
Основным инструментальным способом диагностики ЖКБ являет УЗИ брюшной полости. Этот рутинный метод диагностики позволяет выявить конкременты в просвете желчного пузыря с точностью до 95%, а также определить их размер и количество, оценить состояние стенки желчного пузыря, диаметр внутрипечёночных и внепечёночных желчных протоков. [5]
Мультиспиральная компьютерная томография имеет ограниченные возможности в диагностике желчнокаменной болезни, так как зачастую конкременты являются рентген-негативными и не видны при данном исследовании.
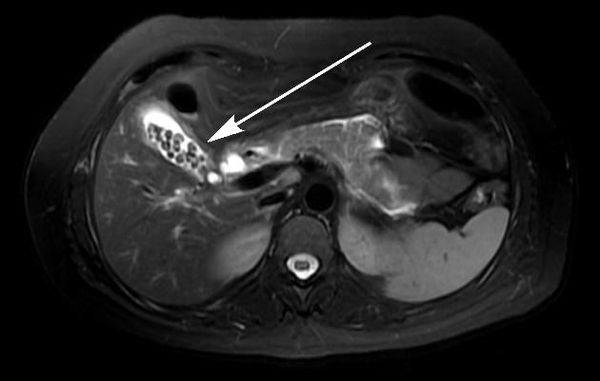
При сомнительных результатах ультразвукового исследования, а также при осложнённом течении ЖКБ пациенту следует выполнить магнитно-резонансную томографию. Этот метод является лучшим методом диагностики как желчнокаменной болезни и её осложнений, так и любых других заболевании органов гепатопанкреатодуоденальной области. [2]
Лечение желчнокаменной болезни
В середине ХХ века в эксперименте на животных исследовался следующий метод лечения ЖКБ: желчный пузырь разрезали, доставали конкременты, и зашивали обратно. Однако с течением времени конкременты образовывались вновь, что вполне объяснимо, так как камни желчного пузыря являются лишь проявлением болезни, а не самой болезнью. Хроническое воспаление желчного пузыря никуда не исчезало, что приводило к рецидиву заболевания.
Следующей попыткой вылечить ЖКБ без операции была ударно-волновая литотрипсия (по аналогии с лечением мочекаменной болезни). Но такой вид лечения вызывал разрыв ткани печени или стенки желчного пузыря с формированием абсцессов, гематом и перитонита. Обломки конкрементов, если их и удавалось раздробить, мигрировали в протоки, вызывая холедохолитиаз и механическую желтуху. Метод пришлось оставить в прошлом.
Некоторые врачи-гастроэнтерологи рекомендуют своим пациентам приём различных желчегонных препаратов, а также разные виды «дюбажей» с целью консервативного лечения ЖКБ. Под действием этой терапии конкременты могут легко мигрировать из желчного пузыря во внепечёночные желчные протоки, вызвав холедохолитиаз и механическую желтуху, что в свою очередь потребует экстренного хирургического вмешательства.
Таким образом, единственным методом радикального излечения желчнокаменной болезни является его удаление — холецистэктомия. [3]
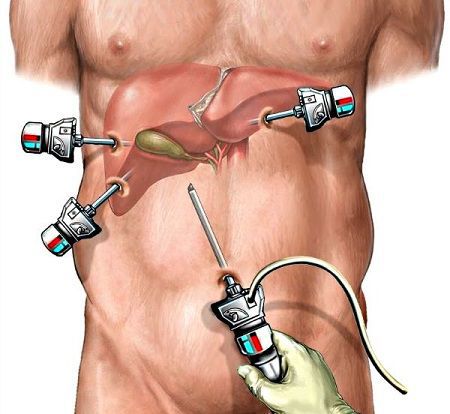
Вначале эту операцию выполняли через традиционный (лапаротомный) доступ, что приводило к большому количеству осложнений как в раннем, так и в позднем послеоперационном периоде. С развитием новых технологий операцию стали выполнять лапароскопически. [7]
Холецистэктомия выполняется следующим образом:
Операция проходит под общим наркозом и продолжается в среднем в течение часа. Благодаря малотравматичному лапароскопическому доступу послеоперационный болевой синдром минимален, и уже вечером в день операции пациент может вставать и ходить, не испытывая сильной боли.
При гладком течении послеоперационного периода пациент может быть выписан на следующий день после операции, что особенно важно для людей работоспособного возраста. Косметический дефект операции минимален, уже спустя месяц после операции рубцы становятся практически незаметными. [6]
Параллельно с лапароскопической холецистэктомией возникла холецистэктомия из минилапаротомного доступа. Однако в связи со сложностью визуализации элементов печёночно-двенадцатиперстной связки и высоким риском травматизации соседних органов этот доступ практически не используется.
Относительно недавно лапароскопическую холецистэктомию стали выполнять из одного доступа. При выполнении данной операции над пупком делается единственный разрез длиной 3-4 см. Такой доступ особенно актуален при наличии у пациента пупочной грыжи, так как позволяет решить две проблемы через один разрез.
Всё большую популярность набирает NOTES хирургия — операции через естественные отверстия. Так, лапароскопическую холецистэктомию можно провести через разрез во влагалище или прямой кишке, что не оставляет шрамов на животе, однако чревато инфекционными и другими осложнениями.
Прогноз. Профилактика
Желчнокаменная болезнь является исключительно хирургическим заболеванием. Все попытки его консервативного лечения бессмысленны и зачастую опасны. Единственный возможный способ победить болезнь — операция.
Лапароскопическая холецистэктомия — «золотой стандарт» лечения желчнокаменной болезни. [8] Вмешательство является максимально безопасным и сопровождается низким риском осложнений. [9] Реабилитация после операции очень быстрая и позволяет пациенту приступить к труду в ближайшие дни после выписки. Средний срок госпитализации составляет 1-2 суток.
После выполнения лапароскопической холецистэктомии пациенту обычно рекомендуют соблюдать диету (диета № 5) в течение месяца, избегать физической нагрузки, а также приём ферментных препаратов (панкреатин, креон и другие).
Спустя месяц после операции пациент может вернуться к обычному рациону и образу жизни без каких-либо рисков осложнений. Отсутствие желчного пузыря ни в коей мере не влияет на качество жизни в отдалённом периоде.
Операцию целесообразно выполнять в «холодном» периоде, а не во время приступа, так как операция в случае острого холецистита сопровождается более высоким процентом осложнений. Не стоит откладывать операцию «в долгий ящик». Как показывает практика, приступы холецистита случаются в самый неподходящий момент и зачастую вдалеке от специализированных медицинских учреждений.
Не стоит также забывать, что с годами сердце и лёгкие работают хуже, присоединяются ишемическая болезнь сердца и хронический бронхит, что может пагубно повлиять на течение наркоза и послеоперационного периода. [10]
Профилактики заболевания предполагает активный образ жизни, здоровое питание и отказ от вредных привычек. Всё это в какой-то мере может снизить риск желчнокаменной болезни, но не застрахует от неё на 100%.
Таким образом, при выявлении желчнокаменной болезни не стоит тянуть время, а следует обратиться к хирургу-профессионалу для скорейшего решения вопроса о хирургическом лечении.
Современный взгляд на диагностику и лечение желчнокаменной болезни
По определению Ю.В.Белоусова желчнокаменная болезнь (ЖКБ) — хроническое рецидивирующее заболевание гепатобилиарной системы в основе которого лежит нарушение метаболизма холестерина, билирубина, жёлчных кислот сопровождающееся образованием жёлчных камней в печёночных желчных протоках (внутрипечёночный холелитиаз, общем желчном протоке (холедохолитиаз) или желчном пузыре (холецистолитиаз)
Определение
По определению Ю. В. Белоусова желчнокаменная болезнь (ЖКБ) — хроническое рецидивирующее заболевание гепатобилиарной системы в основе которого лежит нарушение метаболизма холестерина, билирубина, жёлчных кислот сопровождающееся образованием жёлчных камней в печёночных желчных протоках (внутрипечёночный холелитиаз, общем желчном протоке (холедохолитиаз) или желчном пузыре (холецистолитиаз) [1].
Эпидемиология
Желчнокаменная болезнь (ЖКБ) по праву признана одним из самых распространенных заболеваний и уступает лидерство в этой печальной статистике лишь атеросклерозу, оставив позади язвенную болезнь желудка и двенадцатиперстной кишки. В связи с этим проблема лечения «болезни благополучия», как образно назвали ЖКБ, является одной из наиболее важных в современной медицине.
Частота образования желчных камней увеличивается с возрастом, достигая 45-50% у женщин старше 80 лет. [4]
Возникновению камней в желчном пузыре подвержены 10-15% американской популяции, около 20 миллионов американцев испытывают жалобы по поводу ЖКБ, ежегодно диагностируется около миллиона новых случаев. В России встречаемость ЖКБ среди обследованного населения составлет 3-12%, в Москве она достигает 22%. [3, 5]
В настоящее время желчнокаменной болезнью страдают почти каждая пятая женщина и каждый десятый мужчина. Проанализировав динамику заболеваемости ЖКБ, отечественные авторы сделали заключение, что число больных за каждые десять лет увеличивается в два раза. Такая тенденция связана не только с изменением в образе жизни людей: снижением двигательной активности, физических нагрузок, характера питания, но и повышением возможностей современных методов диагностики этого заболевания.
Операция холецистэктомии в мире находится по частоте на втором месте после аппендэктомии. В Москве за последние пять лет частота этих операций увеличилась на 20%, и наметившаяся тенденция говорит о дальнейшем росте их числа. [6]
ЖКБ представляет собой мультифакторное заболевание. Широкомасштабными эпидемиологическими исследованиями установлено, что основными факторами риска ЖКБ являются наследственность, избыточная масса тела, гиперлипидемия, принадлежность к женскому полу.
Именно женский пол является основным фактором риска развтия холелитиаза. Этот факт усиливается тем, что увеличение заболеваемости женщин холестериновым холелитиазом начинается уже с периода полового созревания, тогда как у мужчин она совершенно не связана с гормональными перестройками. В возрасте до 25 лет у женщин камни в желчном пузыре обнаруживают в 3, 1%-4, 8% случаев. Если дать оценку в целом, то женщины страдают холестериновым холелитиазом в 2-6 раз чаще мужчин. [2]
К другим факторам риска относятся возраст, расовая пренадлежность, быстрая потеря веса, толератность к глюкозе, инсулинорезистентность, выскокая гликемическая нагрузка, злоупотребление алкоголем, сахарный диабет, гипертриглицеридемия, беременность и приём некоторых лекарственных препаратов.
С возрастом отмечается увеличение содержания холестерина в желчи и снижение синтеза желчных кислот, что опосредованно через воздействие развивающейся во взрослом организме дислипопротеинемии на активность фермента холестерол 7а-гидроксилазы. К тому же со временем за счёт склеротических изменений в сосудах происходит нарушение гемоперфузии желчного пузыря, что способствует развитию его дисфункции.
Растёт всё большее число публикаций, доказывающих генетическую обусловленность ЖКБ. Известно, что у людей, чьи родственники имеют ЖКБ, риск её развития в 2-4 раза выше чем в популяции. В случае семейного холелитиаза генетические факторы имеют решающую роль и подчиняются аутосомно-доминантному типу наследования.
Предрасположенность к образованию жечных камней связывают с определёнными аллеями гена (ABCG5/G8), кодирующего белок-переносчик холестерина, от функции которого зависит содержание холестерина в пузырной желчи. Люди-носители аллелей ABCG5 604Q или ABCG8 D19H имеют высокий риск развития ЖКБ, вне зависимости от пола, возраста и ИМТ. Повышенная литогеность желчи может быть связана с геном His19, также участвующего в транспорте холестерина или с другим геном, ответственным за секрецию в желчь фосфотидилхолина. С одним из генов, контролирующих образование муцина MUC5AC ассоцируют гиперсекрецию слизи в желчном пузыре.
Помимо генов, непосредственно регулирующие свойства желчи, предрасположеность к холелитиазу связывают с генами, модулирующими липидный спектор крови. К ним относятся ген, кодирующий апоА, (APOA1-75 G/A), ген, отвечающий за синтез белка-рецептора для ЛПНП.
Выделяют четыре группы факторов, способствующие к образованию желчных каней:
1. перенасыщение желчи холестерином;
2. преципитация и образование ядер крисстализации в желчи;
3. нарушение сократительной, абсорбционной, сектерирующй функций желчного пузыря;
4. нарушение энетрогепатической рециркуляции желчных кислот.
Этиология
У пациентов отсутствуют клинические симптомы болезни, диагноз основывается на результатах исследования пузырной желчи (порция В). Выявляется нарушение мицеллярных свойств желчи, в ней обнаруживаются холестериновые «хлопья», кристаллы и их преципитаты. Камней в желчном пузыре нет.
Первая стадия ЖКБ может бессимптомно протекать в течение многих лет. Лечебно-профилактические мероприятия в этой доклинической стадии ЖКБ включают общегигиенический режим, систематическую физическую нагрузку, рациональное дробное питание с исключением алиментарных излишеств (высококалорийной и богатой холестерином пищи, особенно при ожирении и наследственной предрасположенности).
К профилактическим мерам относят также адекватное лечение больных с нарушением функции ЖКТ (дисбактериоз кишечника, колиты и др. ).
Вторая стадия желчнокаменной болезни (латентное бессимптомное камненосительство) характеризуется теми же физико-химическими изменениями в составе желчи, что и первая стадия, но с наличием камней в желчном пузыре. Процесс камнеобразования на этом этапе связан не только с физико-химическими изменениями желчи, но и с присоединением желчно-пузырных факторов патогенеза (застоя желчи, повреждения слизистой оболочки, повышающего проницаемость стенки пузыря для желчных кислот, воспаления) и нарушениями в кишечно-печёночной циркуляции желчных кислот.
Большинство камней, находящихся на дне желчного пузыря, никак себя не проявляют. Продвижение камней в пузырный проток и закупорка его приводят к развитию холецистита, который прекращается, если устраняется обструкция протока, или прогрессирует с развитием осложнений.
Тиазидные диуретики, используемые для лечения артериальной гипертензии и заболеваний сердечно-сосудистой системы, могут увеличивать риск развития желчнокаменной болезни. [8]
Холецистолитиаз является одним из распространенных осложнений в отдаленном после резекции желудка и гастрэктомии периоде. [10]
Цирроз печени служит фактором риска развития ЖКБ, что возможно связано с развитием дисфункции желчного пузыря на фоне высого уровня эстрогенов. [3]
Пик желчекамнеобразования у женщин совпадает с репродуктивным периодом, и физиологическая беременность служит «пусковым механизмом» патологических процессов в желчевыводящей системе. Это обстоятельство дало повод причислить заболевания желчного пузыря ко «вторым женским заболеваниям после гинекологических». В определенной степени это объясняется тем, что изменения гормонального фона во время беременности инициируют разные адаптационные механизмы, в том числе «переключают» энергетический обмен с углеводного на липидный. Значительно трансформируется холестериновый гомеостаз.
Высокий уровень эстрогенов, наблюдаемый во время беременности повышает эксрецию холестерина в желчь и снижает эвакуационную функцию желчного пузыря. Всё это способствует развитию сланджа и желчных камней.
Возникающая во время гестации физиологическая гиперлипидемия представляет собой метаболическую основу для развития «предстадии» ЖКБ – холестероза желчного пузыря. Между тем желчный пузырь во время беременности является типичным органом-мишенью липидного дистресс-синдрома – ЛДС.
Факторы риска, влияющие на развитие ЖКБ у женщин:
• генетическая предрасположенность к желчекамнеобразованию по материнской и отцовской линиям и их сочетание;
• нарушения менструального цикла до заболевания;
• большое число беременностей и родов;
• осложненное течение беременностей;
• мужской пол плода, его антропометрические данные и внутриутробная патология;
• продолжительность грудного вскармливания;
• прием гормональных контрацептивов;
• избыточная масса тела.
При нормально протекающей беременности у 65% женщин возникает физиологический холестероз желчного пузыря. Более чем у половины из них (40%) в послеродовом периоде при нормализации липидного метаболизма и гормонального гомеостаза происходит регресс изменений в желчном пузыре.
У 1/3 женщин, имеющих в анамнезе гормональную дисфункцию, в послеродовом периоде сохраняются дислипопротеидемия и различные формы холестероза желчного пузыря. Метаболические нарушения вследствие беременности и морфофункциональные изменения желчного пузыря можно определить соответственно как постгестационные метаболические изменения и постгестационный метаболический дистресс-синдром.
Консервативная терапия по методу акад. В. С. Савельева (консервативная блокада энтерогепатической циркуляции желчных кислот с помощью нового класса энтеросорбентов в виде сложной капсулированной микроэмульсии + растительные гепатопротекторные средства + пробиотики) в течение 6 мес приводит к нормализации липидного метаболизма и регрессу постгестационной патологии желчного пузыря. [11]
Патогенез
Желчный пузырь обладает множеством важных функций: поддержание давления в системе желчевыводящих путей, достижение необходимой концентрации желчи, реабсорбция желчи, продуцирование гормона антихолецистокинина.
В результате обследования больных холестерозом желчного пузыря, подвергшихся холецистэктомии – уровень ХС, ТГ, ЛПНП значительно превышал нормальные показатели, отмечалась низкая концентрация антиатерогенных ЛПВП. А у 32 % больных впоследствии развивался холестероз холедоха.
В литературе встречается много различных определений холестроза желчного пузыря (ХЖП ): заболевание невоспалительной природы, характеризующееся отложением липидов в слизистой оболочке, поражением стенки желчного пузыря, проявляющимся в отложении липидов в виде свободного ХС, его эфиров и циклических предшественников, преимущественно в слизистой оболочке, а при прогрессировании процесса – в подслизистом и мышечном слоях; гиперпластическим холецистозом, представляющим собой доброкачественные дегенеративные и пролиферативные изменения нормальных тканевых элементов стенки желчного пузыря, не связанные с воспалительным процессом. Объединяя всё вышесказанное можно утверждать, что ХЖП – это патология, которая в первую очередь связана с нарушением липидного метаболизма в печени, приводящего к абсорбции и накоплению в стенке желчного пузыря липидов из желчи и сопровождающаяся изменением его функции.
В патогенезе ХЖП можно выделить следующие механизмы:
1. нарушение липидного обмена (гиперхолестеринемия) ;
2. изменение концентрации и соотношения апо-липопротеинов сыворотки крови;
3. увеличение концентрации ХС в желчи;
4. увеличение абсорбции ХС слизистой желчного пузыря;
5. нарушение моторно-эвакуационной функции желчного пузыря.
Гистологические проявления ХЖП: отложение эфиров ХС происходит преимущественно в слизистой оболочке в так называемых «пенистых» клетках.
Подобные изменения позволяют рассматривать ХЖП как аналогичное атеросклерозу заболевание, отличающееся только локализацией. Частое сочетание ХЖП с различными проявлениями атеросклероза позволяет утверждать о их этиопатогенетической общности. Характерной особенностью является также сходство в нарушении липидного обмена. [13]
В 1998 году, по предложению академика В. С. Савельева, все заболевания, входящие в рамки хирургической специальности и патогенетически связанные снарушениями липидного гомеостаза (облитерирующий атеросклероз, хроническая ишемическая болезнь органов пищеварения, холестероз желчного пузыря, желчекаменная болезнь, липогенный панкреатит, жировой гепатоз и др. ) были объединены в липидный дистресс–синдром (ЛДС), названный позже его именем. Концепция ЛДС Савельева заключается в том, что нозологические формы, входящие в его состав, являются, по сути, разными в клиническом плане проявлениями единого патологического процесса, фундаментом которого служат различные нарушения липидного обмена.
При липидном дистресс–синдроме Савельева происходят значительные нарушения в желчепродуцирующей и желчеэкскреторной функциях печени и снижение фагоцитарной активности ее купферовских клеток на фоне выраженных дисбиотических изменений толстой кишки. [14]
Так у больных с ЖКБ наблюдается повышение концентрации ОХС, ТГ и уровня базального инсулина крови, что свидельствует о существовании тесных липидо-гормональных взаимосвязей в патогенезе ЖКБ 16.
Три основные причины холелитиаза: патология печени (холестериновый холелитиаз), патология панкреато-билиарного комплекса (рефлюкс панкреатических ферментов), сосудистая патология (ишемическое повреждение пузыря с попаданием в желчь ферментов крови). Во всех случаях холелитиаза концентрация холестерина с выпадением его в осадок могли нарастать при разрушении мицеллярных структур различными липазами при значительных вариациях растворимых компонентов желчи, оказывающих дополнительное повреждающее воздействие. [18]
Данные одного из исследований позволили предположить, что у детей раннего возраста одним из механизмов формирования желчных камней является внутриутробное нарушение липидного обмена, включая холестериногенез. Длительный прием гормональных контрацептивов и дексаметазона во время беременности являются факторами риска образования холестериновых желчных камней в раннем детстве. [19]
Уровень холестерина крови отражает степень недостаточности клетки в полиненасыщенных жирных кислотах (ПНЖК). Исследование полиморфизма генов апоЕ предполагает, что за развитием ЖКБ и пузырного холетиаза стоят определённые метаболические нарушения, связанные с уровнем НЖК и ПНЖК. Так в частности высокая частота аллелей эпсилон 2 (АРОЕ2) характерна для пузырного холетиаза, сопровождающегося повышением уровня ЛПНП, а для аллеля эпсилон 4 (АПОЕ4) — высокий уровень ЛПОНП. [20]
Fukushima K. полагает, что с усиленным размножением бактерий в тощей кишке, а особенно анаэробов, и повышенной их способностью деконъюгировать связанные желчные кислоты и формировать токсические эндогенные соли желчных кислот связано развитие патологических изменений в печени. При микробном обсеменении тонкой кишки происходит выраженное ее повреждение и повышение концентраций в крови холестерина, триглицеридов и других жиров. Развивается стеатоз печени.
При дисбалансе микроэкологии пищеварительного тракта увеличение пропорции потенциально-патогенных грамнегативных бактерий ведет к значительному накоплению в просвете кишечника эндотоксинов (ЭТ). Последние, проникая через слизистую кишечника в местную систему кровообращения, а затем через воротную вену в печень, вызывают повреждения гепатоцитов или потенцируют неблагоприятные действия других токсикантов. 90% всех эндотоксинов высвобождается факультативно анаэробными грамнегативными бактериями. ЭТ повреждают клеточные мембраны, нарушают ионный трансмембранный транспорт, вызывают фрагментацию нуклеиновых кислот, индуцируют образование продуктов свободнорадикального окисления.
Синдром избыточного бактериального роста в тонкой кишке способствуют ранней бактериальной деконъюгации желчных кислот, нарушению механизма их энтерогепатической циркуляции, увеличению пула свободных желчных кислот в кале, повышенной потери желчных кислот с калом, приводя к изменению коллоидного состояния желчи. Таким образом, изменение коллоидного равновесия желчи и гипокинез желчного пузыря вызывают формирование билиарного сладжа, микролитов и холецистолитиаз. [10]
В одном из проведённых эпидемиологических исследований, в котором оценивалась зависимость наличия гастроэнтерологических заболеваний и различных социальных показателей, включая обсеменённость инфекции НР показало, что для ЖКБ отсутствует чёткая связь с присутствием НР инфекции в ЖКТ. [22]
Большинство камней желчного пузыря образует холестерин, осаждаясь в перенасыщенной желчи, особенно по ночам, в период максимальной концентрации желчи в пузыре. Недостаток желчных кислот, участвующих в энтерогепатической циркуляции (например, при поражении терминальных отделов тонкой кишки), или дисбаланс между концентрацией фосфолипидов и холестерина (литогенная желчь) в желчи могут привести к преципитации кристаллов холестерина из перенасыщенной желчи, которые за тем формируют ядро с образованием холестериновых желчных камней.
Предрасположением к образованию черных пигментных камней, состоящих преимущественно из билирубината кальция, служат следующие факторы: хронический гемолиз (серповидные и сферические эритроциты, например при серповидно-клеточной анемии, имплантированные искусственные клапаны сердца) ; цирроз печени; инфекция билиарного тракта (Е. Coli, Clostridium Sp. ). Инфицирование желчи микроорганизмами, продуцирующими (3-глюкуронидазу, приводит к увеличению содержания в желчи плохорастворимого прямого несвязанного билирубина.
Коричневые пигментные камни обычно образуются у больных склерозирующим холангитом и при билиарных инвазиях (описторхоз, клонорхоз, лямблиоз и др. ) Наряду с холестериновыми (одиночными) и пигментными (чисто пигментными черными и коричневыми) чаще встречаются смешанные, обычно множественные, желчные камни. Крайне редко встречаются камни, состоящие из карбоната кальция и фосфора.
К факторам, предрасполагающим к образованию холестериновых желчных камней, относят пол (женщины), ожирение, диету (в рационе мало пищевых волокон), цирроз печени (30%), болезни терминального отдела подвздошной кишки (болезнь Крона и др. ) либо резекцию подвздошной кишки, потребление лекарств (оральные контрацептивы, содержащие преимущественно эстрогены, клофибрат).
Пигментные камни состоят из билирубина с образованием нерастворимых с кальцием преципитатов (билирубинат кальция). Черные мелкие плотные пигментные камни составляют 70% всех рентгеноконтрастных камней желчного пузыря.
Коричневые пигментные камни, также состоящие в основном из билирубината кальция, являются мягкими, преимущественно внутрипеченочными и обнаруживаются крайне редко. [23]
Краеугольный камень этиопатогенеза ЖКБ — холецистогенная дисхолия (повышение концентрации холестерина и билирубина в желчи при одновременном снижении содержания желчных кислот). Выработка печенью литогенной желчи ведущий пусковой механизм камнеобразования в желчном пузыре и желчных протоках. Литогенность желчи повышает холестаз, связанный с застоем желчи и способствует развитию воспалительного процесса в желчном пузыре. Воспаленная слизистая желчного пузыря выделяет экссудат богатый белком и кальцием, которые служат основой для отложения солей.
К числу факторов способствующих литогенезу относятся:
• Нерегулярное и нерациональное питание со сниженным содержанием пищевых волокон в рационе
• Дискинезии желчевыводящих путей
• Гиподинамия
• Ожирение
• Гемолитические анемии
В желчный пузырь инфекция проникает тремя путями: гематогенным, энтерогенным и лимфогенным. При гематогенном пути, инфекция попадает в желчный пузырь из общего круга кровообращения по системе общей печеночной артерии или из кишечного тракта по воротной вене далее в печень.
Лимфогенный путь попадания инфекции в желчный пузырь через обширные связи лимфатической системы печени и желчного пузыря с органами брюшной полости. Энтерогенный (восходящий) – путь распространения инфекции в желчный пузырь возможен при заболеваниях терминального отдела общего отдела общего желчного протока, функциональных нарушениях его сфинктерного аппарата, когда инфицированное дуоденальное содержимое может забрасываться в желчные пути. Воспаление в желчном пузыре возникает только при нарушениях оттока желчи. Такими факторы являются камни, перегибы удлиненного или извитого пузырного протока, его сужение и другие аномалии развития желчевыводящих путей. Вследствие анатомо-физиологической связи желчевыводящих путей с выводными протоками поджелудочной железы возможно развитие ферментативных холециститов, связанных с затеканием панкреатического сока в желчный пузырь и повреждающим действием панкреатических ферментов на стенки пузыря. Как правило, данные формы холецистита сочетаются с явлениями острого панкреатита. [1]
Также обострение хронического алкогольного панкреатита (ХАП) способно привести к развитию ЖКБ у больных с множественными факторами риска (ФР). Необходимо активное выявление ФР ЖКБ у больных с обострением ХАП. Наличие множественных ФР является основанием для ранней медикаментозной профилактики ЖКБ у больных с обострением ХАП. [24]
Клинические проявления ЖКБ.
Проявления желчнокаменной болезни на её биохимическом этапе, т. е. до возникновения калькулёзного холецистита или желчной колики связанной с обтурацией желчных ходов практически отсутствуют. Этот факт отчасти объясняется тем, что слизистая оболочка дна и тела желчного пузыря не чувствительны. Чувствительны к конкрементам только шейка желчного пузыря, пузырный проток и холедох. Это объясняет то, что большие камни, в силу своей тяжести и размеров, могут долгое время лежать на дне пузыря спокойно, не вызывая боли. Тогда как мелкие камни способные перемещаться, попадая в шейку, пузырный и общий желчный протоки, приводят к возникновению приступа острых болей. Клиническая картина и характер правоподреберного болевого синдрома при ЖКБ в основном соответствуют таковым при хроническом холецистите. В случае если ЖКБ не сопровождается типичными приступами желчной колики, обтурационной желтухи, камни желчного пузыря могут быть случайной находкой при ультразвуковом или рентгенологическом исследовании. [1]
Сладж.
Наряду с калькулезным холециститом (острым, хроническим) в желчном пузыре определяют не камни, а осадок (сладж), связанный с повышенным содержанием в нем муцина, на матрице которого кристаллизуются компоненты желчи.
Образование осадка в желчном пузыре происходит при медленном или неполном его опорожнении. Это состояние часто связано с длительным голоданием или недостаточной стимуляцией моторики желчного пузыря холецистокинином, вырабатываемым в кишечнике.
Хотя сладж желчи является обратимой стадией патогенеза желчнокаменной болезни, если назначить соответствующую терапию, то при прогрессировании неизбежно образуются камни, что приводит к появлению соответствующей симптоматики.
Лечение включает: дробное гипокалорийное питание, направленное на уменьшение массы тела, если имеется ожирение; медикаментозную деконтаминацию, если выявлен синдром избыточной микробной контаминации начальных отделов тонкой кишки; прием внутрь препаратов желчных кислот (хенодеоксихолевой и урсодеоксихолевой) в течение 1, 5-2 месяцев, эндоскопическую папилосфинктеротомию, если диагностирован стенозирующий процесс на этом уровне холедоха.
С практической точки зрения целесообразно выделять БС в виде взвеси микролитов, замазкообразной желчи и сочетания замазкообразной желчи с микролитами. Анализ ультразвуковой картины показал, что наиболее часто встречающимся вариантом является взвесь микролитов, которая выявлена в 76% случаев, а сгустки неоднородной и замазкообразной желчи с примесью микролитов встречаются значительно реже – примерно в 12% каждый. БС в виде взвеси микролитов является более легкой формой по сравнению с вариантом БС в виде замазкообразной желчи.
Обязательным, но не единственным фактором, способствующим формированию БС, является перенасыщение желчи холестерином. Важную роль играет состояние пронуклеирующей и антинуклеирующей системы, а также функциональное состояние желчного пузыря. Следует отметить, что лишь сочетание этих факторов и их длительное воздействие способствуют формированию БС, а в последующем и желчных камней. Именно этими причинами определяется и дальнейшая «судьба» БС.
Отношение к БС как к начальной стадии ЖКБ неоднозначное. Ряд исследователей не считают БС стадией ЖКБ, мотивируя свое мнение тем, что у значительной части пациентов он может исчезать спонтанно. Другие утверждают, что БС является субстратом для формирования желчных камней, обосновывая свое мнение характером биохимических изменений желчи, мало отличающихся от больных с холецистолитиазом.
БС приводит к развитию различных осложнений. К наиболее частым из них относится билиарный панкреатит. Из других осложнений БС следует отметить отключенный желчный пузырь, острый холецистит, гнойный холангит. [26]
Хроническая рецидивирующая форма проявляется внезапным сильным болевым приступом. Провоцирующими факторами являются употребление жирной или острой пищи, нередко отрицательные эмоции, резкое физическое напряжение, работа в наклонном положении. Иногда болевой приступ наступает во время менструации, после родов. Боли часто возникают в ночное время, локализуются в правом подреберье и подложечной области, распространяются на всю верхнюю половину живота и иррадиируют в правую лопатку, правое плечо, шею. Интенсивность болей бывает столь велика, что больные стонут, мечутся в постели, не могут найти положение, облегчающее их состояние. Нередко приступ сопровождается тошнотой, неукротимой рвотой. Возможны иктеричность склер и легкое потемнение мочи. Живот вздут, при пальпации резко болезнен в правом подреберье. Передняя брюшная стенка напряжена, особенно в проекции желчного пузыря (у лиц старческого возраста напряжение мышц может отсутствовать), появляются симптомы Ортнера, Мюсси, Кера и др. Иногда отмечается кратковременное повышение температуры тела до 38° и выше. При наличии так называемого вентильного камня общего желчного протока возникают перемежающаяся желтуха, кожный зуд. Продолжительность острого приступа от нескольких минут или часов до двух суток.
Если болевой синдром не сопровождается явлениями острого холецистита и быстро купируется после применения спазмолитиков и анальгетиков, говорят о печеночной (или желчной) колике, обусловленной обтурацией пузырного или общего желчного протока камнем и спазмом их гладкой мускулатуры. После купирования такой колики больные считают себя здоровыми до развития следующего болевого приступа, который может возникнуть через несколько дней, недель, месяцев или лет.
При диспептической форме отмечаются чувство тяжести в подложечной области, изжога, метеоризм, тошнота, поносы. Эти симптомы возникают после еды и носят постоянный или периодический характер, часто связаны с обильной едой, особенно приемом жирной пищи или жареных блюд. При пальпации может отмечаться болезненность в определенных болевых точках.
Диагностика
Критерии диагностики хронического холецистита
— Наличие ведущих клинических синдромов заболевания: абдоминального правоподреберного синдрома, проявлений интоксикации, диспепсических расстройств. При диагностике холецистита имеет значение так же отягощенный гепатобилиарной патологией генеалогический анамнез.
— Характерные изменения выявляемые при визуализирующих инструментальных исследованиях: Международные ультразвуковые критерии хронического холецистита (приводится по М. Ю. Денисову, 2001 г)
• Утолщение и уплотнение стенок желчного пузыря > 2 мм
• Сонографический симптом Мерфи
• Увеличение размеров желчного пузыря более 5 мм от верхней границы возрастной нормы
• Наличие тени от стенок желчного пузыря
• Наличие паравезикальной эхонегативности
• Сладж-синдром.
Ультразвуковое исследование:
УЗИ в настоящее время наиболее информативный и в то же время наименее инвазивный метод диагностики ЖКБ. Современные аппараты ультразвуковой диагностики позволяют обнаружить камень размером до 2 мм, а наиболее высокочувствительные приборы могут диагностировать и более ранние стадии формирования желчных камней.
Рентгенодиагностика.
Пероральная и внутривенная холецистография. Рентгенологическое исследование желчных путей в последние годы стало применяться реже. Конкременты желчных путей, содержащие кальций, могут быть обнаружены на обзорном снимке брюшной полости. Следует особо подчеркнуть, что многие другие виды камней даже при относительно больших размерах могут быть рентгенонегативны. Отрицательный результат холецистографического исследования не исключает холелитиаза. Противопоказаниями к рентгенодиагностике являются непереносимость йодистых препаратов применяемых для рентгенодиагностики, тяжелых нарушения функции печени.
Ретроградная холецистопанкреатография.
Преимущество этого метода перед другими методами диагностики с использованием рентгеноконтрастных веществ заключается в том, что непосредственное введение рентгеноконтрастного вещества в желчные протоки позволяет визуализировать их и сам желчный пузырь как в случаях нарушения выделительной функции печени, так и при отключенном желчном пузыре и при недостаточности сфинктера Одди. Появляется реальная возможность выявить конкременты на всём протяжении жёлчных путей, что важно в педиатрической практике, поскольку у 1/3 детей с холелитиазом конкременты в желчном пузыре сочетаются с камнями в пузырном, печеночном и общем желчном протоках. Именно с помощью этой методики удается установить высокую частоту внутрипеченочного литиаза. Все это в свою очередь позволяет обосновно определить терапевтическую тактику: хирургическое либо консервативное лечение.
Компьютерная томография имеет преимущество перед УЗИ, только когда речь идет о выявлении камней в общем желчном протоке.
Лабораторная диагностика холелитиаза
Лабораторные клинико-биохимические методы исследования желчи главным образом порции С играют важную роль в диагностике ЖКБ на начальной физико-химической стадии.. Для литогенной желчи характерны перенасыщение желчи холестерином, снижение концентрации в ней желчных кислот и фосфолипидов, а также гипокинезия желчного пузыря и поражение паренхимы печени.
Микроскопия желчи в прямом свете. Возможно распознавание нарушений секреторной и всасывательной функции желчного пузыря. Обнаружение при микроскопии желчи в прямом свете кристаллов билирубината кальция и холестерина — свидетельство желчнокаменной болезни в физико-химической стадии.
Оценка литогенных свойств желчи. Снижается содержание фосфолипидов и жёлчных кислот при увеличении содержания холестерина. [1]
– результаты исследования, проведённого на базе НИИ СП им. Н. В. Склифосовского, показывают что метод динамической гепатобилисцинтиграфии может применяться как скрининг-метод для ранней диагностики холедохолитиаза. По данным учённых, проводивших исследование метод оказался высокочувствительным (95. 8%), диагностически эффективным (83. 3%) и физиологичным для больного, однако обладал низкой специфичностью (33. 6%). [27]
Профилактика
Во второй стадии (латентного камненосительства) целью профилактики является предотвращение формирования осложнений желчнокаменной болезни и последствий холецистэктомии. Адекватная тактика ведения пациента на этой стадии определяется совместно терапевтом и хирургом.
Для первичной профилактики желчнокаменной болезни рекомендуется:
Лечение
Госпитализация обязательна только в период желчной колики. В периоде ремиссии должны создаваться условия для выполнения оптимального режима дня. Тяжелые физические нагрузки ограничиваются. В то же время следует учитывать, что гипокинезия способствует камнеобразованию.
Диетотерапия (Таблица №1)
В отделении патологии желчевыводящих путей ЦНИИ гастроэнтерологии была продемонстрирована эффективность такой терапии в отношении «молодых» кальциево-холестериновых конкрементов размерами не более 1 см.
По данным профессора А. А. Ильченко операция холецистэктомии необходима лишь половине больных из всех, кому она была назначена. Оставшиеся 50% могли обойтись консервативным лечением или его сочетанием с ударно-волновой литотрипсией. Литотрипсия является достаточно эффективным методом лечения у пациентов с конкрементами до 2-3 см в диаметре, неудачи, как правило, связаны с анатомическими особенностями и степенью упитанности пациента. Высокая цена аппарата-литотриптора ограничивает широкое применение метода, а появления лапароскопической холецистэктомии отодвинуло метод на второй план. [6]
Алгоритм лечебных мероприятий при желчно-каменной болезни
Больные ЖКБ без клинических симптомов заболевания (соответствует 1-й и 2-й стадии ЖКБ).
Общие мероприятия. Лечение сопутствующих заболеваний, вызывающих камнеобразование, по возможности исключение медикаментов (контрацептивы, средства для снижения уровня холестерина, цефалоспорины 3-поколения и другие) и воздействие на факторы риска, инициирующие холелитиаз.
Диета в пределах стола №5, со сбалансированным содержанием белка (мясо, рыба, творог) и растительного жира, способствующая повышению холатохолестеринового коэффициента и уменьшению литогенности желчи. Профилактика избыточного сдвига рН в кислую сторону за счет ограничения мучных и крупяных изделий и назначения молочных продуктов (при их переносимости). Исключается высококалорийная и богатая холестерином пища.
Медикаментозная терапия. 1 ступень – коррекция кишечного дисбиоза: пребиотик (дюфалак по 2, 5-5 мл в день 200-500 мл на курс) в сочетании с синбиотиком (бифиформ по 1 капсуле 2 раза в день 2-4 недели).
2 ступень – нормализация реологии желчи и профилактика дальнейшего камнеобразования. Урсодезоксихолиевая кислота (Урсосан) 8-15 мг/кг массы тела (в среднем 750 мг/сут) однократно вечером в течение 1 – 6 месяцев. Полная лечебная доза достигается в течение 3 недель за счет еженедельного повышения дозировки препарата, начиная с 250 мг/сут. Дюспаталин 400 мг/сут внутрь в 2 приема за 20 минут до еды.
Поддерживающая терапия: Урсосан 1-2 раза в год по 1-6 месяцев в дозе 4-10 мг/кг массы тела в сутки. В течение первых 2-4 недель для профилактики атаки ЖКБ рекомендуется комбинация с эукинетиком (Дюспаталин 400 мг/сут внутрь в 2 приема за 20 минут до еды).
Больные ЖКБ 3 стадии с симптомами хронического панкреатита.
Общие мероприятия. Диета в пределах стола №5.
Медикаментозная терапия. 1 ступень– коррекция функции поджелудочной железы: блокатор желудочной секреции (фамотидин 20-80 мг/сут, и/или рабепразол 20-40 мг/сут – внутрь в 2 приема) – 4 недели.
Эукинетик, действующий на желчевыводящую систему и поджелудочную железу (дюспаталин 400 мг/сут внутрь в 2 приема за 20 мин до еды) – 4 недели.
Полиферментный препарат (креон 10000 по 1-2 капсулы 3 раза в день во время еды) – 4 недели, затем по 1-2 капсулы в максимальный прием пищи – 4 недели.
2 ступень – коррекция кишечного дисбиоза: эубиотик (ципрофлоксацин по 500 мг 2 раза в день в течение 7 дней) и пребиотик (дюфалак по 2, 5-5 мл/день 200-500 мл на курс). По окончании приема эубиотика назначается синбиотик (бифиформ по 1 капсуле 2 раза в день 2-4 недели).
Поддерживающая терапия: Урсосан 1-2 раза в год по 1-6 месяцев, в дозе 4-10 мг/кг массы тела.
Больные ЖКБ с симптомами первого и более приступа желчной колики (соответствует 3 стадии ЖКБ).
Общие мероприятия. Диета – полный голод.
Госпитализация в хирургический стационар, где проводится совместное с гастроэнтерологом адекватное консервативное и оперативное лечение. При успешном консервативном лечении билиарной колики пациенты ведутся как больные 2 группы.
Больным 3-й (при эффективной консервативной терапии) и 2-й группы после проведения трех ступеней медикаментозного лечения, а также 1-й группы при неэффективности холелитической терапии с учетом международных рекомендаций проводится плановая лапароскопическая холецистэктомия.
В послеоперационном периоде на этапе Диеты-0, с момента разрешения пациенту приема внутрь жидкости назначаются:
Через 4-8 недель больному назначается Урсосан по 5-10 мг/кг массы тела. Препарат принимается однократ- но вечером в течение 1-6 месяцев.
Поддерживающая терапия. Урсосан 1-2 раза в год по 1-6 месяцев в дозе 4-10 мг/кг массы тела в сутки. [28]
Развивающиеся в последние годы неоперативные методы лечения холецистолитиаза, в частности экстракорпоральная литотрипсия (ЭКЛТ) и литолитическая терапия, не смотря на атравматичность и практическую безопасность, не всегда эффективны и не являются радикальными и, следовательно, не могут заменить операцию холецистэктомии. Оперативное лечение, таким образом, является «золотым стандартом» в лечении ЖКБ.
Холецистэктомия не приводит к ликвидации патофизиологических процессов, развившихся в результате камненосительства. Среди них наиболее значимыми для клинической картины являются билиарная недостаточность, внешнесекреторная недостаточность поджелудочной железы и как следствие развитие синдрома нарушенного пищеварения.
Неполноценные в метаболическом плане желчные мицеллы, образующиеся при наличии комплекса гепатогенных факторов малассимиляции, способствуют нарушению всасывания жирорастворимых витаминов. Важно отметить, что наличие панкреатической липазы совсем даже не обязательно для всасывания этой группы витаминов, в связи с чем при истинной (первичной) панкреатической недостаточности дефицита витаминов не наблюдается. [2]
Адекватная ферментозаместительная терапия микросферическими формами панкреатина (креон) значительно улучшает все показатели качества жизни при любом методе лечения ЖКБ и снижает «зависимость» пациентов от строгой диеты. [29]
Под влиянием проводимого лечения печеночная колика обычно быстро (спустя несколько часов) купируется без каких-либо последствий. При хронической рецидивирующей форме ЖБ с периодически повторяющимися тяжелыми приступами или обострениями следует рекомендовать хирургическое лечение в состоянии полной ремиссии (спустя 4-5 мес. ), что наиболее безопасно для больного. Если в течение 2 сут. состояние больного не улучшается, несмотря на интенсивное лечение, или оно ухудшается, следует произвести операцию в связи с опасностью возникновения деструктивного (гангренозного, перфоративного) холецистита и развития желчного перитонита. При этом необходимо учитывать возраст больного и наличие сопутствующих заболеваний.
При хронической болевой форме ЖКБ основой лечения является диетотерапия: диета №5, исключение из рациона пряностей, копченостей, жиров животного происхождения, дробное питание (5-6 раз в день) без переедания, минеральные воды. При болях показано тепло (грелка, согревающий компресс) на область желчного пузыря, спазмолитические средства (Дюспаталин). Физиотерапевтические методы (УВЧ, диатермия, индуктотермия), грязелечение и минеральные ванны, санаторно-курортное лечение (Ессентуки, Боржоми, Трускавец, Джермук и др. ) применяют только при отсутствии признаков обострения заболевания. Назначение желчегонных препаратов нежелательно, поскольку вызванная ими миграция конкрементов может привести к закупорке желчных протоков и спровоцировать приступ печеночной колики, развитие других осложнений. [12]
Предложен препарат в виде 70%-ного водно-спиртового экстракта четырех лекарственных растений: репейничка аптечного, хвоща полевого, тысячелистника обыкновенного, пустырника пятилопастного в количественных соотношениях 3: 1: 1: 1. Экспериментально установлено, что после воспроизведения экспериментального калькулезного холецистита ежедневное введение препарата в течение 30 дней в дозе 3, 0 мл дробно в виде 20%-ного раствора 6 раз в сутки за 15-20 мин до и сразу после еды по 0, 5 мл на прием при ультразвуковом обследовании, биохимическим и морфологическим результатам отмечены: нормализация липидного обмена, восстановление структуры желчного пузыря и элиминация из него конкрементов холестериновой природы. [30]
– Исследователи из Центрально-Южного университета КНР и Второй народной больницы района Пинью решили разработать технологию, позволяющую удалять камни, сохраняя человеку желчный пузырь. Для этого они модифицировали существующее лапароскопическое оборудование.
Эндоскоп нового прибора включает миниатюрный ультразвуковой датчик, позволяющий точно установить местоположение камней (даже мелких пристеночных) в желчном пузыре. После обнаружения камней орган наполняют водой, чтобы расправить его, и удаляют камни, в том числе самые мелкие («песок»), раструбом вакуумного отсоса. Все интерфейсы устройства сделаны по мировым стандартам, поэтому его можно подключать к любым видеосистемам и использовать в телемедицине.
Клинические испытания, проведенные в двух больницах, показали, что по безопасности новое устройство не уступает существующим лапароскопам, а по гибкости, надежности и качеству изображения превосходит их. [31]
Таблица 1
Рекомендации по диетическому питанию у детей при хронических заболеваниях печени и желчного пузыря