фгс при анемии зачем делать
 Гастроэнтеролог высшей категории
Гастроэнтеролог высшей категории
доктор медицинских наук
Васильев Владимир Александрович
Консультация, диагностика, лечение хронических заболеваний органов пищеварения: пищевода, желудка, 12-ти перстной кишки, толстой кишки, желчного пузыря, поджелудочной железы, печени, сочетанной патологии
18. Что делать при подозрении на анемию?
Вы отмечаете слабость, утомляемость, ломкость ногтей, избыточное выпадение волос, снижение качества жизни… и Вы решили обратиться к гастроэнтерологу.
Различают анемии с учетом показателей анализа крови, когда нижняя граница нормы гемоглобина составляет у мужчин 130 г/л, а у женщин – 115-120 г/л.
Классифицируют анемии по степени тяжести:
— легкая степень при уровне гемоглобина более 100г/л
— средняя степень тяжести при уровне гемоглобина 60- 100г/л
— тяжелая степень тяжести при уровне гемоглобина менее 60г/л
С учетом этиологических причин и патогенеза, литературных сведений анемии классифицируют:
1.Острая постгеморрагическая анемия после массивной кровопотери
Железодефицитная анемия на фоне длительных и скрытых кровопотерь.
2. На фоне нарушения кроветворения и образования эритроцитов:
— железодефицитные анемии при нарушении образования гемоглобина
— мегалобластные анемии на фоне дефицита витамина В12 фолиевой кислоты при нарушении созревания эритроцитов
— на фоне хронических заболеваний при снижении чувствительности эритропоэтических клеток к эритропоэтину
— на фоне хронической почечной недостаточности при недостатке эритропоэтина
— на фоне лучевой болезни, лейкоза и лимфомы, лечения цитостатиками, апластические анемии при клониальном недостатке ранних предшественников эритроцитов
3. Гемолитические анемии после усиленного кроворазрушения:
Наследственные анемии:
— гемоглобинопатии: талассимия, порфирия
— другие наследственные анемии
Приобретенные анемии:
— малярия, бактериемия на фоне наличия инфекции в эритроцитах
— токсические: на фоне лекарств, бензола, укусов змей и т.д.
— иммунные анемии: переливание несовместимой крови, аутоиммунная гемолитическая анемия, пароксизмальная ночная гемоглобинурия
4. Смешанные патогенетические варианты анемий
Общие клинические проявления при невыясненных причинах анемии:
— слабость
— повышенная утомляемость
— головокружение
— головные боли
— одышка
— сердцебиение
— бледность кожи лица, губ
Далеко не всегда по клиническим проявлениям удается уточнить причину анемии.
В дифференциальной диагностике анемий в практике приходится сталкиваться с широким диапазоном поиска причин развития анемии.
Практический интерес из-за высокой распространенности, представляют железодефицитные анемии (при снижении содержания железа в организме – в теле человека содержится от 3 до 6 г железа).
алиментарной недостаточности на фоне:
— плохого питания
— исключения из рациона мяса и рыбы
— анорексии (отвращение к еде)
избыточной потребности в железе на фоне:
— кормления грудью
— беременности
— лечения макроцитарной анемии витамином В12
нарушенного всасывания железа на фоне:
— синдрома нарушенного всасывания
— энтеропатии
— операции на тонкой кишке
— гастроэнтероанастамоза со слепой петлей
Вышеизложенные классификации причин железодефицитных анемии позволяют гастроэнтерологу после тщательного сбора анамнеза заболевания и дообследования выявить причину анемии, назначить пациенту адекватную терапию, включающую препараты железа в определенной дозе и на определенное время.
Как поступить при невозможности по разным причинам принимать препараты железа внутрь? Существуют ли иные способы введения препаратов железа в организм?
Имеют место показания к парентеральному введению препаратов железа:
— при непереносимости препаратов железа внутрь
— при язве желудка или двенадцатиперстной кишки
— перед операцией пациенту для более быстрого восполнения железом организма
— при энтеропатии и /или синдроме недостаточности всасывания, резекции тонкой кишки, резекции желудка по Бильрот 11 с неработающей двенадцатиперстной кишкой
— при неспецифическом язвенном колите
Возможны ли фолиеводефицитные анемии и встречаются ли они?
Также представляет практический интерес фолиеводефицитных анемий, причины которых:
— алиментарная недостаточность
— энтеропатии с невозможностью нормального всасывания
— хроническая алкогольная недостаточность
— повышенная потребность в фолиевой кислоте (рак, беременность, гемолиз)
— лекарства, угнетающие синтез фолиевой кислоты (метморфин, метотрексат и т.д.)
Назначение фолиевой кислоты улучшает состояние.
Изучение факторов риска анемии:
— исключение наследственных анемий
— уточнение о проведенных операциях
— наличие хронических заболеваний органов пищеварения в анамнезе
— другие факторы риска анемии
Изучение жалоб пациентов:
— общая слабость
— утомляемость
— повышенная ломкость ногтей
— выпадение волос
— головные боли (на фоне снижения АД крови)
— другие жалобы пациентов
Данные объективного исследования:
— бледность кожи
— снижение АД крови
— учащение пульса
— другие данные объективного исследования, подозревающие возможность анемии
Инструментальные исследования:
— ЭФГДС (эндоскопия пищевода, желудка и двенадцатиперстной кишки с возможной биопсией слизистой оболочки)
— ректороманоскопия и/или колоноскопия с возможной биопсией слизистой оболочки
— ЭКГ
Рентгенологические исследования:
— ирригоскопия
— КРТ толстой кишки
Ответы на эти и иные вопросы, касающиеся диагностики и лечения лиц с анемией различной этиологией Вы получите на приеме у гастроэнтеролога. Уже при подозрении на анемию следует обратиться к гастроэнтерологу.
Как проверить желудок без глотания зонда (ФГДС, гастроскопии)
Страх перед гастроскопией в основном связан с физическим дискомфортом и выраженным рвотным рефлексом, поэтому многие пациенты интересуются, можно ли проверить желудок без глотания зонда. На сегодняшний день эндоскопические методы диагностики имеют альтернативы, однако они не всегда могут полноценно заменить исследование с помощью эндоскопа (видеоэндоскопа).
ФГДС под наркозом (медикаментозный сон)
Проведение процедуры гастроскопии во сне полностью избавляет пациента от негативных ощущений. Современные методы наркоза позволяют избежать нежелательных последствий: длительный выход из наркоза, рвотные позывы и др. Пациент находится под наркозом минимальное время, после проведения процедуры быстро приходи в себя. Информативность ФГДС под наркозом нисколько не изменяется, а даже увеличивается, так как врач-эндоскопист в спокойном режиме может осмотреть все участки слизистой, выполнить биопсию или удалить полип.
Капсульная эндоскопия
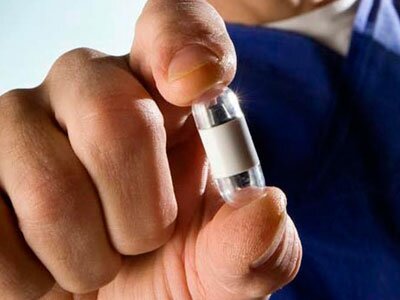
Капсульная эндоскопия противопоказана детям до 12 лет, беременным, лицам с заболеваниями пищевода (стеноз, дивертикулы), а также при подозрении на непроходимость кишечника.
Плюсами метода выступают безопасность, безболезненность, информативность, простота проведения.
Есть и некоторые относительные минусы — необходимость в подготовке (диета, голод на протяжении 12 часов, очищение кишечника), отсутствие возможности проведения медицинских манипуляций (забор содержимого желудка, биопсия) и прицельной съемки дефектов слизистых, высокая цена (обусловлена стоимостью одноразового устройства).
Лабораторная диагностика вместо ФГДС
Если пациент по каким-либо причинам не может пойти эндоскопическое исследование, то врачи назначаю лабораторные анализы, которые максимально смогут помочь в диагностике патологий ЖКТ:
Также в большинстве случаев врачи-гастроэнтерологи назначают стандартные анализы для оценки общего состояния гастроэнтерологического пациента:
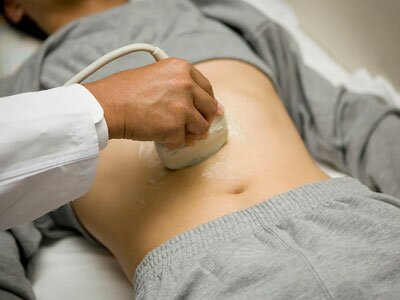
Плюсы УЗИ желудка очевидны — безопасность, безболезненность, отсутствие противопоказаний, доступность.
Минусы — низкая информативность.
Рентгенография
Рентгенография пищеварительного тракта применяется для быстрой оценки структуры желудочно-кишечного тракта. Перед исследованием пациент принимает бариевую суспензию. Вещество является рентгеноконтрастным и делает пищеварительный тракт видимым на снимках.
Плюсы метода — безболезненность, высокая скорость проведения.
Минусы — низкая информативность (позволяет выявить только серьезные дефекты и крупные опухоли, не дает информации о слизистых), необходимость в подготовке, лучевая нагрузка на организм.
Для диагностики заболеваний желудка без глотания зонда может применяться МРТ. Метод позволяет визуализировать орган, оценить его размеры, структуру, состояние стенок, но не предоставляет информации о слизистых оболочках. Магнитно-резонансную томографию желудка чаще всего выполняют в рамках комплексного исследования органов брюшной полости.
Плюсы МРТ — безболезненность, безопасность и минимум противопоказаний.
Минусы — цена, низкая информативность.
Стоит ли отказываться от гастроскопии?
Процедура позволяет прицельно изучить структуру и состояние слизистых оболочек пищевода, желудка, 12-перстной кишки, а также выявить мельчайшие изменения в строении перечисленных органов.
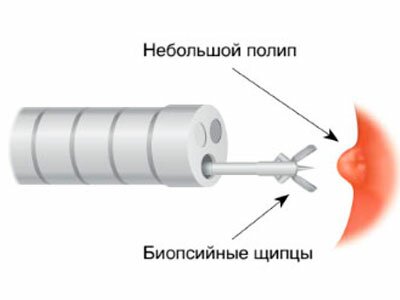
Проверить кислотности желудка с определением точного числового показателя (pH) без ФГДС невозможно. Выявление метаплазии и ранних стадий рака также проводится исключительно с помощью эндоскопии. Диагностическая процедура нередко переходит в лечебную и позволяет быстро решить некоторые проблемы со здоровьем. Ни один из альтернативных методов не имеет столь широких возможностей.
Какую процедуру пройти вместо ФГДС?
При невозможности выполнения стандартной процедуры ФГДС, врачи-гастроэнтерологи рекомендуют рассмотреть вариант поведения процедуры под наркозом (медикаментозный сон).
При невозможности проведения эндоскопической диагностики необходимо провести капсульную ФГДС или менее информативные диагностики в комплексе, например: лабораторная диагностика + УЗИ, лабораторная диагностика + МРТ и т.д. При подозрении на патологические процессы после проведенных диагностик врач-гастроэнтеролог может направить на эндоскопию с забором биопсии для постановки точного диагноза.
Можно ли обследовать желудок без глотания зонда, зависит от особенностей конкретного клинического случая. В случаях, когда необходимо оценить структуру ЖКТ, могут применяться неинвазивные методы диагностики. Если гастроэнтеролог подозревает воспалительные, эрозивные, метапластические процессы, необходимо детально исследовать слизистую оболочку органов пищеварения. В этом случае без эндоскопии не обойтись, а промедление с ее проведением чревато неблагоприятными последствиями.
Возможность замены ФГДС другими методами диагностики также определяют индивидуально.
Эндоскопическая диагностика причин железодефицитной анемии у детей
Наиболее частая в популяции причина анемии — дефицит железа в организме. По данным ВОЗ железодефицитная анемия встречается среди 30 % населения планеты. Ежедневно с пищей в организм человека поступает 10—20 мг железа, из которого в норме в кишечнике всасывается около 10 %, что компенсирует суточные потери железа.
Выделяют три глобальные причины развития дефицита железа в организме:
1. Недостаточное поступление с пищей или повышенная потребность.
2. Нарушение всасывания железа в кишечнике.
3. Хронические потери крови.
Заболевания желудочно-кишечного тракта (ЖКТ) являются одной из основных причин развития ЖДА, что обусловлено нарушением всасывания железа в кишечнике или его потерями вследствие эрозивно-язвенных, опухолевых или аутоиммунных воспалительных поражений слизистой оболочки кишечника.
Анализ кала на скрытую кровь — основной скрининговый метод выявления скрытого желудочно-кишечного кровотечения. При потере более 30 мл крови в сутки тест на скрытую кровь бывает положительным в 93 % случаев. Наиболее часто при хронической ЖДА
и особенно в случаях положительного результата кала на скрытую кровь выполняют эзофагогастродуоденоскопию (ЭФГДС) и колоноскопию. В 5-10 % случаев анемий, связанных с заболеваниями ЖКТ, при ЭФГДС и колоноскопии не удается выявить очага поражения.
В 1/4 случаев это обусловлено небольшим размером пораженного участка, который обнаруживается при повторном осмотре.
развитие эрозивного эзофагита. Более высокий риск возникновения эрозивной формы ГЭРБ у детей с выраженным неврологическим дефицитом и у детей, оперированных по поводу атрезии пищевода.
При проведении эндоскопического исследования выявлено, что грыжа пищеводного отверстия диафрагмы в 65% случаев осложнена эрозивным эзофагитом, в 27% случаев – диагностировано язвенное поражение пищевода и в 8% выявлена пептическая стриктура пищевода.
В последние годы появились сообщения о том, что развитие ЖДА у детей при вскармливании коровьим молоком обусловлено микрокровопотерями из ЖКТ: оказывается, грудные дети под влиянием термолабильного белка могут терять через слизистую кишечника довольно значительные количества крови при вскармливании коровьим молоком.
Экссудативная энтеропатия и целиакия. Пониженная абсорбция алиментарного железа, как причина ЖДА, наиболее часто встречается при различных видах синдрома нарушенного кишечного всасывания. Следует иметь в виду, что при синдроме мальабсорбции генез анемии в ряде случаев может быть более сложным, его трудно считать только железодефицитным. При целиакии наряду с дефицитом железа не меньшее значение для развития малокровия приобретает дефицит белка, фолиевой кислоты, витамина В12, аминокислот и других нутриентов, необходимых для полноценного эритропоэза. Однако в наибольшей степени страдает всасывание железа, что определяет преимущественно железодефицитный характер анемии при целиакии.
При экссудативной энтеропатии, обусловленной пороками развития лимфатических сосудов кишечника, анемия также имеет преимущественно железодефицитный характер, однако причиной ее является прежде всего потеря с лимфой сывороточного железа и плазменных белков-переносчиков (трансферрин).
У детей в толстой кишке встречаются так называемые ювенильные полипы (≪аденомы детского возраста≫, ≪ретенционные полипы≫). Эти опухоли растут из остатков эмбриональной ткани. Ювенильные полипы достигают в размерах 5 см, на длинных ножках, иногда гроздевидные, гладкие или дольчатые, покрыты блестящей слизистой оболочкой. Длинные ножки ювенильных
полипов часто перекручиваются и некротизируются, так что полип может самостоятельно отторгаться, обычно с небольшим кровотечением.
С возрастом ребенка увеличивается значимость для формирования ЖДА потерь железа, связанных с патологией органов пищеварения. О них необходимо думать в случае инвазии ребенка кровососущими глистами (анкилостома, некатор, власоглав), при полипозе кишечника, геморрое, трещине прямой кишки, эрозивном и язвенном процессе в желудке и двенадцатиперстной кишке, диарейном синдроме, интестинальном синдроме, сопровождающем аллергические заболевания.
Хронический Нр-ассоциированный гастрит
H. pylori-инфекция, как и любая другая, не ограничивается только местным воздействием на слизистую оболочку желудка, но способна проявить и системные эффекты (воспалительные, аутоиммунные, аллергические и др.). Helicobacter pylori так же, как и другие грамотрицательные бактерии, вступают в сложные конкурентные взаимоотношения за железо. У H. pylori-позитивных
больных имеется более низкий уровень сывороточного ферритина и железа по сравнению с H. pylori-негативными больными. Наличие H. pylori-инфекции в сочетании с железодефицитной анемией чаще сопровождается поражением всей слизистой оболочки желудка и развитием пангастрита. Проводимая пероральная ферротерапия восстанавливает и поддерживает нормальный уровень железа, однако после ее прекращения анемия вновь возвращается. Присутствие экзогенного железа приводит к усилению размножения H. pylori. Поэтому в лечении больных с железодефицитной анемией, ассоциированной с H. pylori, рекомендовано использовать эрадикационную терапию с включением ингибитора протонной помпы и 2-х антибактериальных препаратов в течение 2-х недель без дополнительного приема препаратов железа.
Язва желудка В структуре эрозивно-язвенных поражений ЖКТ у детей язвы желудка составляют, по данным разных авторов, от 6 до 15%. Язвенные поражения желудочно-кишечного тракта могут быть вторичными (симптоматическими) при различных заболеваниях
других органов (сердечно-сосудистой системы, печени, поджелудочной железы, почек с почечной недостаточностью и т. д.), а также в результате стрессовых воздействий на организм, применения ряда медикаментов (глюкокортикоиды, ацетилсалициловая кислота и т. д.).
Язва в зоне тонкотолстокишечного анастомоза
– патология, встречающаяся у детей, перенесших в периоде новорожденности операции с резекцией илеоцекального угла. Течение заболевания рецидивирующее, сложно поддающееся терапии. При операциях у детей с ЯНЭК илеоцекальная заслонка должна быть сохранена, если это только возможно.
ВЗК У трети больных воспалительными заболеваниями кишечника (болезнь Крона, язвенный колит) выявляется анемия, имеющая сложный генез (сочетание ЖДА и анемии хронических заболеваний).
При этом дефицит железа становится следствием нескольких причин: уменьшение поступления железа вследствие отказа от приема пищи или снижения ее количества из-за опасений обострения заболевания;
хроническое кишечное кровотечение; нарушение всасывания железа в двенадцатиперстной и тощей кишке (при болезни Крона).
Хроническая кровопотеря является наиболее частым состоянием при ВЗК, причем степень ее может варьировать, достигая порой значительных масштабов, особенно при НЯК, результатом чего является развитие железодефицитной постгеморрагической анемии.
Нарушения всасывания различных нутриентов встречаются и при НЯК, и при БК, однако наибольшей выраженности они достигают у больных с БК при вовлечении в процесс тощей и подвздошной кишки или резекции последней. С позиции развития анемии особое
значение имеет нарушение всасывания железа (железодефицитная анемия), фолиевой кислоты, витамина В12 (В12-фолиеводефицитная анемия), нарушение всасывания белков с развитием белково-энергетической недостаточности, которая может приводить к гипотрансферринемии, нарушению транспорта железа и адекватного эритропоэза.
Выводы
Для исключения оккультного источника кровотечения у детей, страдающих ЖДА показано проведение ФГДС и колоноскопии.
Для исключения патологии, приводящей к нарушению всасывания железа, показана биопсия слизистой двенадцатиперстной кишки, антрального отдела и тела желудка.
Если по результатам ФГДС и колоноскопии патология не выявлена, то необходим дальнейший диагностический поиск – исследование тонкой кишки.
ФГС (фиброгастроскопия)
ФГДС – что это за процедура, подготовка, показания и противопоказания, осложнения после
ФГДС – что это за диагностическая процедура, подготовка к исследованию с важными врачебными рекомендациями, показания и противопоказания, возможные осложнения, последствия — опишем все это на сайте alter-zdrav.ru. Часто необходима такая подробная информация тем пациентам, которым впервые назначена фиброгастроскопия желудка и прилегающих органов.
В современной медицине применяются различные методы диагностики, позволяющие быстро и точно поставить диагноз. К ним относятся методы лучевой диагностики (флюорография, рентген, ангиография, компьютерная, магнитно-резонансная и ядерно-магнитная томография), методы прямой визуальной диагностики (фиброгастродуоденоскопия, эзофагогастродуоденоскопия, дуоденальное зондирование, копроскопия и др.).
Довольно часто любое визуальное обследование желудка, основанное на введении зонда через ротовую полость, называют гастроскопией – ФГС (фиброгастроскопия).
При гастроскопии исследуют слизистую желудка с помощью гибкой трубки (эндоскопа), вводимой в полость желудка через ротовую полость, и камеры на ее конце.
Другой вид визуального обследования – ЭФГДС (эзофагогастродуоденоскопия)предусматривает осмотр желудка, пищевода, 12-перстной кишки эндоскопом.
Методы визуального осмотра позволяют увидеть состояние глотки, пищевода, желудка, 12-перстной кишки, тонкого и толстого кишечника, желчного пузыря, взять желудочный сок, желчь, кусочки ткани на анализ, доставить лекарство точечно.
Один из методов визуального осмотра — метод ФГДС.
Что такое ФГДС
ФГДС (фиброгастродуоденоскопия) – метод обследования с помощью эндоскопа поверхностей пищевода, желудка и начала 12-перстной кишки. В гастроэнтерологии считается самым информативным методом для постановки и уточнения диагноза.
Обследование проводится тонким гибким зондом толщиной 8-11 мм, который вводится через рот и пищевод в желудок. Изображение проецируется на экран. Существует вид обследования, когда зонд вводится через нос.
Преимущества метода ФГДС:
Конструкция аппарата позволяет провести диагностику, взять образцы ткани на анализ, провести хирургические манипуляции в момент проведения процедуры.
Подготовка к ФГДС желудка — несколько важных рекомендаций
Процедура ФГДС требует определенной подготовки и пациенту желательно заблаговременно ознакомиться с требованиями, которые необходимо выполнить, чтобы процедура прошла успешно и с наибольшей информативностью.
Так как же правильно подготовиться к ФГДС, можно ли пить воду, что есть?
Требования к подготовке:
Правильная подготовка пациента, правильный настрой помогут пройти исследование без каких-либо сложностей.
Что взять с собой на исследование желудка
Показания к гастроскопии (ФГДС)
Не всегда анализы, рентгеновское исследование дают возможность поставить диагноз, а проведение ФГДС позволяет увидеть картину заболевания изнутри, уточнить или поставить окончательный диагноз. В основном обследование проводится для диагностики заболеваний желудочно-кишечного тракта, особенно его верхней части.
Когда проводится ФГДС:
ФГДС выявляет такие заболевания: гастрит, язва желудка и 12-перстной кишки, рак желудка и пищевода, воспалительные процессы в пищеводе, рефлюксную болезнь, полипы, дуоденит и другие заболевания.
Своевременно проведенное ФГДС желудка поможет диагностировать заболевание на ранней стадии, что дает возможность начать лечение вовремя.
При хронических заболеваниях ФГДС проводится один раз в год, в остальных случаях – по показаниям и направлению лечащего врача.
Противопоказания ФГДС
Хотя процедура ФГДС является информативной и без нее иногда сложно поставить диагноз, не всегда ее можно проводить. Существуют состояния, когда проводить исследование противопоказано:
Описание процедуры, что показывает ФГДС
ФГДС проводится в специальных диагностических кабинетах планово или экстренно, строго натощак.
До процедуры пациента знакомят с техникой проведения обследования, берется письменное разрешение на ее проведение.
Процедура ФГДС
Медсестра или врач орошает глотку спреем лидокаина, если на него нет аллергии (обязательно заранее выясняется данный вопрос).
Пациента укладывают на кушетку на левый бок. Поза должна быть удобной и комфортной для пациента, в противном случае он будет напряжен, а это мешает введению зонда.
В рот вставляется загубник для удобства введения эндоскопа (иногда прибор для ФГС называют гастроскопом) и чтобы не травмировать слизистую губ и рта.
Врач начинает вводить эндоскоп, пациент по команде врача выполняет глотательное движение. В момент введения может появиться рвотный рефлекс, но, если глубоко и спокойно дышать, это состояние проходит. После введения эндоскопа глотать нельзя, слюна собирается отсосом.
Когда зонд введен, в желудок подается воздух (для расправления складок), чтобы можно было лучше рассмотреть слизистую.
Длительность процедуры 5-10 минут и, при выполнении требований врача, не доставляет большого дискомфорта пациенту.
Если проводятся какие-то лечебные мероприятия, то время ее проведения доходит до 30 минут.
В некоторых случаях исследование проводится под общим наркозом (дети, возбужденное состояние пациента, полная непереносимость боли).
При ФГДС можно увидеть:
После процедуры врачом-эндоскопистом выдается заключение ФГДС — результат проведенного обследования, описание последовательно увиденной картины слизистых пищевода, желудка, привратника, луковицы ДПК (двенадцатиперстной кишки). Указывается наличие свободной проходимости, перистальтики, количества желудочного секрета/заброса желчи, варикозных вен, налета, сомкнутости/недостаточности кардиальной розетки, воспаления (гиперемия, отечность), складок, повреждений.
Довольно часто берется биопсия — микроскопический кусочек слизистой на наличие злокачественных клеток.
Осложнения после ФГДС
Правильно проведенная процедура ФГДС и выполнение пациентом рекомендаций врача осложнений практически не дает. Самое серьезное осложнение – нарушение слизистой пищевода или желудка, занос инфекции.
Чтобы избежать нежелательных реакций организма, каких-то осложнений, врач всегда спрашивает о наличии заболеваний, а пациенту обязательно нужно рассказать о своих индивидуальных особенностях, о своем состоянии перед обследованием (если ему что-то не нравится в своих ощущениях).
Осложнения после ФГДС:
При наличии любого нежелательного симптома обязательно следует проконсультироваться у врача.
После ФГДС – когда можно есть, ощущения
После ФГДС иногда наблюдается легкая тошнота, может быть сухость и першение в горле, но эти симптомы, обычно, быстро проходят.
Через 30 минут, если все хорошо, можно пить воду в небольших количествах, слабый чай (напитки с газом, спиртосодержащие напитки пить нельзя), а через час – принимать пищу. Пища должна быть легкой, не острой, чтобы лишний раз не травмировать слизистую желудка.
Если бралась биопсия, то легкой диеты рекомендуется придерживаться пару дней, нет горячей и раздражающей пище.
 Гастроэнтеролог высшей категории
Гастроэнтеролог высшей категории 