Если у беременной мигрень что делать
Мигрень при беременности: что делать
Мигрень – это доброкачественное заболевание, оно не влияет на течение беременности и развитие плода. Вместе с тем, мигрень и беременность – это сочетание, которое требует ответственного отношения. Особенно при частых мигренях (более 2 раз в неделю) и мигрени с аурой, так как:
препаратов, разрешенных к применению, мало,
а подход к лечению и профилактике мигрени в этот период крайне индивидуальный: зависит от частоты, тяжести и длительности головной боли, степени влияния на жизнь.
Наш невролог Дарья Коробкова провела прямой эфир в Инстаграм-аккаунте клиники, где рассказала как связаны мигрень и беременность, почему приступы учащаются или пропадают, ответила на вопросы подписчиков. Эфир сохранили, смотрите «Запись эфира: мигрень при беременности и ГВ.
Про мигрень в период грудного вскармливания расскажем отдельно.
Статистика клинических наблюдений мигрени при беременности выглядит так:
У 60-70% беременных женщин с мигренью приступы головной боли становятся реже, мягче, а то и вовсе проходят во втором и третьем триместрах. Связано это со стабилизацией уровня эстрогенов. К началу второго триместра он повышается в 6 раз и его колебания прекращаются.
У других женщин мигрень во время беременности либо остается без изменений, либо её течение ухудшается. Но по мере увеличения срока беременности, доля таких женщин постепенно снижается:
в первом триместре ухудшение наблюдали у 18% женщин с мигренью,
Если в конце первого триместра частота и интенсивность приступов сохраняются, то наиболее вероятно, что мигрень будет беспокоить женщину весь период беременности и после родов тоже.
Как управлять мигренью во время беременности?
Здесь главное научиться контролировать приступы и, при необходимости, обратиться за помощью к врачу.
Придерживайтесь рекомендаций по образу жизни:
пейте достаточное количество жидкости;
питайтесь дробно и без длительных перерывов;
избегайте стрессовых ситуаций. Это один из главных провокаторов мигрени. Здесь вам в помощь психотерапия, релаксация и стресс-менеджмент.
Ведите дневник головной боли. Это поможет вам взять контроль над провокаторами приступов мигрени.
Да-да, соблюдения этих простых рекомендаций порой достаточно, чтобы сделать приступы реже! Беременность – это особое состояние женщины. Если в другие периоды жизни мы не так серьезно относимся к подобным рекомендациям, то в данной ситуации стоит попробовать поменять философию жизни и отношение к себе =)
Отдавайте предпочтение нелекарственным методам. Иногда, чтобы снять приступ достаточно устранить неблагоприятный фактор:
от тошноты может помочь сухое печенье, имбирь или яблочное пюре;
от обезвоживания – разведенный сок или другая жидкость;
сон, прогулка или дыхательная гимнастика тоже могут помочь справиться;
можно использовать прибор Цефали, который с помощью электрических импульсов снимает или облегчает головную боль.
Если приступы тяжелые, мешают вашей жизни, то под контролем специалиста, можно прибегнуть к лекарственной терапии.
Самым безопасным считается ПАРАЦЕТАМОЛ, его можно принимать на протяжении всей беременности.
У всех остальных препаратов есть нюансы. Например:
ибупрофен можно принимать во втором триместре, а в первом триместре лучше ограничить, в третьем же триместре препарат противопоказан к применению;
аспирин запрещен в 3 триместре и нежелателен к приему в первых двух, так как могут вызвать крайне нежелательные последствия;
категорически нельзя применять эрготамин и опиоидные анальгетики;
триптаны официально не разрешены к использованию во время беременности, так как контролируемых исследований не проводилось. Однако клинические наблюдения за женщинами по всему миру, принимавшими их самостоятельно, не продемонстрировали неблагоприятных последствий на плод. Подробнее этот вопрос мы рассмотрели в эфире.
!Кроме парацетамола мы не рекомендуем применять какой-либо препарат без назначения врача.
Когда стоит обратиться к врачу:
мигрень возникла впервые во время беременности;
если приступы мигрени резко стали чаще и сильнее;
если аура стала длительнее или появилась впервые;
если головная боль быстро нарастает и имеет необычный характер;
если во время головной боли повысилось давление.
Подписывайтесь на наш Инстаграм, чтобы читать свежие материалы о диагностике и лечении головной боли!
Мигрень при беременности
Поделиться:
Мигрень — неприятное заболевание, которое может беспокоить человека в течение всей жизни. К сожалению, при беременности оно не исчезает, а порой и наоборот — даже усиливается. При этом снимать приступы головной боли становится труднее, ведь большинство эффективных препаратов противопоказаны будущей маме.
Мигрень и гормональные изменения при беременности
Мигрень во время беременности может временно отступать, а может и усиливаться, значительно ухудшая общее самочувствие. Усиление происходит, по большому счету, из-за обезвоживания при сильной рвоте, которая может быть проявлением как мигрени, так и токсикоза. В самом начале беременности у многих женщин частота болевых приступов увеличивается, что связано с резким ростом гормона эстрогена.
К счастью, в большинстве случаев с 12-й недели частота и выраженность мигреней заметно снижается. Но есть и плохая новость: если приступов не стало меньше на сроке 10–12 недель, то, скорее всего, частые головные боли будут преследовать вас на протяжении всей беременности.
Профилактика мигрени при беременности
Находясь в положении, использовать многие методы лечения (лекарственные и нелекарственные) противопоказано, а течение заболевания может усугубиться. Поэтому правильнее начинать профилактику еще до беременности. Если у вас мигрень, беспокоят частые или тяжелые приступы, вы принимаете обезболивающие препараты чаще двух раз в неделю, то необходимо провести профилактическую терапию еще на этапе планирования.
Читайте также:
Женские головные боли
Еще один важнейший момент профилактики — контроль провокаторов приступа. У каждой женщины с мигренями обычно есть свои «любимые» провокаторы, например, недосыпание, прием вина или пива, резкие запахи, мелькающий свет, громкий звук. Хороший профилактический эффект оказывают умеренные физические нагрузки, прогулки на свежем воздухе, а также массаж шейно-воротниковой зоны при необходимости.
Среди лекарственных препаратов наиболее безопасны бета-блокаторы, а именно пропранолол. У этого лекарства множество показаний, в том числе снижение высокого артериального давления при беременности, а также профилактика мигрени. Дозу и длительность курса назначает врач.
Лечение приступа мигрени
Если приступ мигрени все-таки развился, то можно попробовать снять боль нелекарственными методами. Иногда помогает прием крепкого чая или кофе, колы. У многих боль проходит, если удается уснуть.
Если боль быстро нарастает и приводит к выраженному ухудшению самочувствия, то без таблеток не обойтись. Необходимо помнить, что прием обезболивающих препаратов в первом и третьем триместрах может нанести вред плоду! Наиболее безвредным, хоть и не самым эффективным, препаратом является парацетамол. Максимальная суточная доза, которую можно принять при беременности, — 1000 мг. А вот препараты, содержащие метамизол натрия (анальгин, баралгин и др.), беременным принимать нельзя!
Если парацетамол не снимает приступ, можно попробовать комбинированные препараты, содержащие парацетамол и кофеин (например мигренол). При тяжелых приступах мигрени, когда другие обезболивающие не эффективны, врач может рекомендовать прием преднизолона.
В редких случаях при тяжелом течении приступов мигрени применяются триптаны (суматриптан и др.). Стоит отметить, что безопасность этой группы препаратов не исследовалась у беременных, однако когда триптаны все-таки использовались, вреда для здоровья матери и ребенка не было обнаружено (это указано в инструкции к препарату).
Те, кто страдает мигренью, знают, что головная боль далеко не единственный симптом. Многие тяжело переносят сопутствующую тошноту и рвоту. Без лекарств при мигрени можно попробовать справиться с тошнотой (например, принимать легкоусвояемую пищу), но не со рвотой. Многократно возникая, она может привести к потере жидкости и важных минералов, а в тяжелых случаях — даже нанести вред здоровью матери и ребенка. В таких случаях применяют противорвотные средства (метоклопрамид, ондансетрон). При тошноте эффективно назначение витамина В6 в дозе 30 мг в сутки.
Мигрень — неприятное заболевание, однако его можно контролировать. Если у вас мигрень и вы планируете беременность, позаботьтесь о себе заранее. Пройдите курс профилактической терапии. И, конечно, узнайте у своего врача, как эффективно справляться с приступами именно в вашем случае.
Товары по теме: [product strict=» пропранолол»]( пропранолол), [product strict=» парацетамол»]( парацетамол), [product strict=» мигренол»]( мигренол), [product strict=» метоклопрамид»]( метоклопрамид), [product strict=» ондансетрон»]( ондансетрон), [product strict=» витамин В6«]( витамин В6)
Головная боль при беременности
Беременные женщины часто жалуются на головную боль. Отмечено, что пациентки, страдающие мигренями до периода вынашивания плода, нередко переживают сильные рецидивы в первые несколько месяцев беременности. Головная боль может появляться и пропадать внезапно, или же сопровождать женщину на протяжении длительного срока. У беременных следует различать 2 типа дискомфортного состояния: мигрень и головная боль напряжения. Последней присуще ощущение сдавленности, которое распространяется по всей голове. Часто интенсивная боль наблюдается в затылочной зоне. Причины данного состояния это переутомление, стрессовые ситуации.
Признаки мигрени
Если у пациентки мигрень, то она проявляется пульсирующей болью в одной половине головы. Сопровождается:
Причины сильной головной боли при беременности
Ощутимый дискомфорт вызывает гормональная перестройка организма.
Основными причинами боли являются:
Диагностика головной боли у беременных
С головной болью во время беременности следует обратиться к акушеру-гинекологу и неврологу. Для точной диагностики они могут назначить дополнительные исследования.
| Методика диагностики | Время |
|---|---|
| Электроэнцефалография (ЭЭГ) | 15-30 минут |
| УЗИ брахиоцефальных сосудов | 30 минут |
| МРТ головного мозга | 20 минут |
Онлайн-самодиагностика на нашем сайте поможет определить тип боли. Вы узнаете предполагаемый диагноз и рекомендации по посещению врача.
Какой врач может помочь?
Если во время беременности у вас часто болит голова, вам следует обратиться к врачам следующих специальностей:
При обращении врач проведет общий осмотр и выявит симптомы заболевания. Диагностика этого состояния обязательно включает анализ жалоб и истории болезни.
Когда идти к доктору?
Головные боли на поздних сроках нередко свидетельствуют о повышенном артериальном давлении. Данное состояние опасно и требует вмешательства специалиста. Безотлагательная помощь оказывается при обнаружении белка в моче, что свидетельствует о преэклампсии. Необходим осмотр врача при:
Что можно делать при головной боли?
Существует ряд лекарственных препаратов, которые допустимо принимать женщинам на разном сроке. Самолечение в данном случае исключено, медикаменты назначает только доктор. Что можно при головной боли при беременности для облегчения состояния? В первую очередь обеспечьте себе полноценный отдых, здоровый сон, прогулки на свежем воздухе. Также рекомендуется:
Лекарственные средства
Сильная головная боль при беременности может быть устранена лекарствами по назначению доктора. Нередко прописывают парацетамол. Однако в больших количествах дозах он является опасным, в связи с чем даже при интенсивной боли нельзя самостоятельно дозировать препарат. Не позднее 30-ти недель беременности назначают ибупрофен. Средство способно вызвать преждевременное закрытие артериального протока плода, если пить его на поздних сроках. Комбинированные препараты использовать не рекомендуется. Абортивный эффект дают противомигренозные препараты с триптаном.
Профилактика головной боли на ранних сроках
Важно прибегать к мероприятиям, которые предотвращают приступы. Если пациентка страдает мигренью, то головная боль на ранних сроках беременности может возникнуть на почве употребления сыра, шоколада, продуктов, содержащих глутамат натрия, красители. Их необходимо исключить из рациона. С осторожностью едят:
Дробное питание полезно не только для ЖКТ, оно также предупреждает головную боль, поскольку ее нередко провоцирует чувство голода. Если нет возможности полноценно пообедать, рекомендуется иметь при себе фрукты, галетное печенье.
При беременности головная боль часто появляется из-за перенапряжения. Необходимо нормализовать режим сна, но не слишком увеличивать его продолжительность, поскольку существует понятие «боль выходного дня». Беременным, работающим за столом или станком, необходимо каждые 30 минут делать перерыв, разминаться, выходить на свежий воздух. Следует избегать:
Профессиональная помощь
Если вы не знаете, что делать с головными болями при беременности, обратитесь за квалифицированной помощью к специалистам. Доктора выявят первопричину болей. Если позволяет положение, назначат схему лечения. Подбираются и лекарства, купирующие симптомы, если в данный момент терапия не рекомендуется из-за беременности. Важно помнить, что самостоятельное назначение себе препаратов может привести с формированию пороков развития плода. Например, аспирин и его производные приводят к порокам сердца, нижней челюсти. Обращаясь к специалистам, вы получаете: внимательное и вежливое обслуживание,индивидуальный подбор лекарственных средств на основе особенностей развития плода и индивидуальной реакции на препараты,контроль состояния вплоть до полного выздоровления.
Мигрень при беременности причины, симптомы, методы лечения и профилактики
Мигрень периодически беспокоит беременных женщин. При вынашивании ребёнка гормональный фон организма меняется, и это становится дополнительным провоцирующим фактором головной боли. Дальше перечислим причины и симптомы мигрени при беременности и после родов. Расскажем, как безопасно устранить головную боль немедикаментозными методами и какие препараты можно принимать.
Причины возникновения мигрени у беременных
Врачи не могут точно установить причину мигреней. Специалистам лишь известны провоцирующие факторы, которые вызывают приступы. При беременности основной из них — гормональная перестройка организма и физиологические изменения, связанные с ростом плода. Когда тело будущей матери меняется, это создаёт дополнительную нагрузку на опорно-двигательный аппарат и внутренние органы. Изменение осанки также может провоцировать приступы мигрени.
К общим факторам риска относятся:
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 24 Декабря 2021 года
Содержание статьи
Основные симптомы
Симптомы мигрени у беременных не отличаются от проявлений проблемы у других пациентов. Будущих матерей так же беспокоят приступы, которые протекают в четыре стадии:
Особенности лечения мигрени при беременности
Врачи рекомендуют беременным женщинам принимать медикаменты только при крайней необходимости. Поэтому если головная боль не изматывающая, можно попробовать избавиться от неё без таблеток:
Такие меры помогут незначительно улучшить состояние, но если боль сильная, без лекарств не обойтись. Несмотря на то, что беременность упоминают в списке противопоказаний ко многим препаратам, ситуация здесь двоякая. Дело в том, что беременным женщинам не позволяют участвовать в контролируемых исследованиях медикаментов по этическим причинам. Но терапевтические и клинические наблюдения показывают, что существуют обезболивающие, относительно безопасные для будущих матерей. К ним относятся:
Любые препараты можно принимать только по назначению врача и под его постоянным наблюдением.
Причины, симптомы и лечение мигрени после родов и при кормлении
Кормящие матери страдают от мигреней чаще других женщин. Они сталкиваются с теми же проявлениями проблемы, а приступы провоцируют следующие факторы:
Кормящим матерям можно принимать те же препараты, что и беременным. Желательно — в минимальной дозировке, которая позволяет избавиться от приступа боли. Важно обратиться к врачу перед началом приёма любого лекарства.
Профилактика
Источники
«Особенности клиники и течения мигрени у беременных», Гафурова М.Р., Курский научно-практический вестник Человек и его здоровье, 2010
«Мигренозные приступы во время беременности: тактика ведения пациенток и приоритеты терапии», Якушева Е.В, Дамулин И.В., Российский медицинский журнал, 2014
Статью проверил
Размещенные на сайте материалы написаны авторами с медицинским образованием и специалистами компании ЦМРТ
Лечение мигрени во время беременности
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Каждая четвертая женщина в репродуктивном возрасте страдает мигренью с разной частотой приступов. Лечение мигрени в период беременности представляет собой сложную проблему для врачей и пациенток. Сегодня более 70% женщин принимают рецептурные и безрецептурные препараты во время беременности. При этом информация о безопасности приема беременными таких препаратов часто отсутствует. Именно поэтому врачи и пациентки используют те или иные лекарственные препараты без заранее разработанной и согласованной стратегии контроля мигрени, принимая решение зачастую уже в начале очередного приступа. В статье представлена подробная информация об особенностях течения, а также правилах управления мигренью в период беременности. Приведены рекомендации по разработке оптимальной стратегии купирования приступов и профилактической терапии. Следование таким рекомендациям позволит пациенткам адекватно подготовиться к беременности, избежать приема небезопасных препаратов, сохраняя при этом оптимальный контроль над частотой и длительностью приступов мигрени в этот ответственный период.
Ключевые слова: мигрень, беременность, купирование приступов, профилактическое лечение, суматриптан, нейростимуляция.
Для цитирования: Латышева Н.В., Филатова Е.Г., Наприенко Н.В. Лечение мигрени во время беременности. РМЖ. Медицинское обозрение. 2020;4(9):601-605. DOI: 10.32364/2587-6821-2020-4-9-601-605.
N.V. Latysheva, E.G. Filatova, N.V. Naprienko
Sechenov University, Moscow, Russian Federation
One in four women of reproductive age suffers from migraines with varying incidence of episodes. Treatment of migraines during pregnancy is a complex problem for doctors and patients. Nowadays, more than 70% of pregnant women receive prescription and over-the-counter medications during pregnancy. At the same time, information about the safety of taking such drugs by pregnant women is commonly not available. That is why doctors and patients use certain medications without a premeditated and coordinated tactics for controlling migraines, commonly making a decision at the beginning of the next episode. The article provides detailed information about the course patterns, as well as the rules for managing migraines during pregnancy. The article also describes the recommendations for developing an optimal tactics for relieving seizures and preventive therapy. Following these recommendations will allow patients to adequately prepare for pregnancy, avoid taking unsafe medications, while maintaining optimal control over the incidence and duration of migraine episodes during this critical period.
Keywords: migraine, pregnancy, seizure prevention, preventive treatment, sumatriptan, neurostimulation.
For citation: Latysheva N.V., Filatova E.G., Naprienko N.V. Treatment of migraines during pregnancy. Russian Medical Inquiry. 2020;4(9):601–605. DOI: 10.32364/2587-6821-2020-4-9-601-605.
Введение
Мигрень — широко распространенная первичная форма головной боли (ГБ), которая проявляется в виде повторяющихся приступов, часто сопровождающихся тошнотой, рвотой, фото- и фонофобией. Распространенность мигрени, по разным оценкам, составляет от 2,6% до 21,7%, а средний показатель находится на уровне 14,7% [1]. В России распространенность мигрени достигает 20,8%, что приблизительно составляет более 30 млн человек [2].
Распространенность мигрени у женщин более чем в 2 раза превышает этот показатель у мужчин, а наибольшая распространенность мигрени внутри женской популяции приходится на репродуктивный возраст [3]. По этой причине вопросы тактики ведения пациенток с мигренью во время беременности имеют высокую актуальность. Вопросы планирования беременности, а также правила приема препаратов для обезболивания и подходы к профилактическому лечению мигрени во время беременности обсуждаются очень часто.
Течение мигрени в период беременности
У 50–70% женщин в период беременности наступает улучшение течения мигрени без ауры [4]. Приступы мигрени становятся мягкими, крайне редкими, а у большинства пациенток в этой группе мигрень полностью исчезает. Улучшение наступает после I триместра, начиная с 12–14-й нед. беременности. Это связано с тем, что к началу II триместра уровень эстрогенов стабилизируется и начинает расти, а его колебания прекращаются (рис. 1). Мигрень с аурой во время беременности прекращается реже, приблизительно у 40% пациенток.
В то же время при сохранении ГБ в этот период необходимо провести дифференциальную диагностику и определить форму ГБ. Тревожными симптомами в период беременности являются:
появление новой, необычной ГБ;
резкое учащение приступов мигрени;
присоединение новых, необычных симптомов ГБ, включая нарушение зрения, чувствительности, афазию, парезы конечностей;
появление мигренозной ауры у пациенток с предшествующей мигренью без ауры;
повышение артериального давления во время ГБ;
Наличие активной мигрени в период беременности не влияет на течение самой беременности и развитие плода, однако повышает риск преэклампсии и гестационной артериальной гипертензии. Более того, сохранение активной мигрени, особенно мигрени с аурой, в период беременности повышает риск острых нарушений мозгового кровообращения (ОНМК) в 15–17 раз [5]. Распространенность ОНМК во время беременности и в раннем послеродовом периоде составляет 34,2 случая на 100 000 родов [5].
Купирование приступов
Подбор лекарственной терапии для пациенток c мигренью в период беременности вызывает значительные сложности. Тяжесть мигрени может быть особенно высокой на протяжении I триместра. Развернутые некупированные приступы мигрени зачастую сопровождаются тошнотой, рвотой и приводят к ненужным страданиям и обезвоживанию, особенно у пациенток, страдающих ранним токсикозом. Несмотря на стремление избегать приема лекарственных препаратов (особенно на ранних сроках беременности) для минимизации риска нарушений развития плода, многие пациентки с ГБ начинают бесконтрольно принимать анальгетики. Поэтому важность предварительного консультирования и обучения пациенток правильному контролю ГБ невозможно переоценить.
Небеременным женщинам рекомендуется принимать лекарства для купирования приступов мигрени как можно раньше, не позднее 1 ч после начала приступа. Такой подход позволяет ускорить облегчение и полностью прекратить приступ мигрени в короткие сроки. Беременность является единственным периодом в жизни женщины, когда этой рекомендацией можно временно пренебречь. Пациенткам, стремящимся минимизировать употребление лекарственных препаратов, можно рекомендовать ступенчатый подход, когда лечение приступов легкой и средней тяжести начинают с нелекарственных методик.
Если пациентка принимает решение не использовать анальгетики, приоритетной становится борьба с тошнотой, чтобы избежать обезвоживания. Пациенткам следует избегать сильных запахов и пить больше жидкости, например соки, разведенные водой в пропорции 1:1. Чувство тошноты также можно уменьшить, съедая легкоусвояемую пищу, например сухое печенье, яблочное пюре, бананы, рис, макароны. Также можно использовать метоклопрамид или ондансетрон [6].
Большую роль в нелекарственных подходах к лечению мигрени играют методы нейростимуляции. Единственный зарегистрированный в России прибор для неинвазивной чрескожной стимуляции надглазничного нерва — Сefaly (Цефали ® ) — специально разработан для лечения мигрени и может стать хорошей альтернативой лекарствам для купирования приступов мигрени. Использование прибора Cefaly в самом начале приступа позволяет снизить интенсивность ГБ и в ряде случаев полностью купировать приступ. Так, интенсивность мигренозной боли снижается на 4,3 балла через 1 ч [7]. Cefaly может также использоваться совместно с обезболивающими препаратами для повышения их эффективности.
Несмотря на то что в целом парацетамол менее эффективен для купирования острого приступа мигрени, чем ацетилсалициловая кислота и нестероидные противовоспалительные средства (НПВС), его безопасность в период беременности выше [6]. Кофеин, обладающий способностью усиливать анальгетический эффект, является важным дополнением к обезболивающим препаратам. Добавление 100 мг кофеина к анальгетику усиливает его эффект в 1,5 раза.
Безопасность применения НПВС неоднозначна [6]. Назначение НПВС в I триместре может быть связано с повышением риска прерывания беременности и развития врожденных аномалий. Прием НПВС и аспирина в III триместре может привести к преждевременному закрытию ductus arteriosus. По этим причинам использование НПВС должно быть ограничено II триместром. Особенно важно прекратить их прием после 32-й нед. Прием аспирина в высоких дозах также может повышать риск кровотечения.
Триптаны являются наиболее эффективными анальгетиками для купирования приступов мигрени. Безопасность использования триптанов во время беременности оценивается по регистрам беременности, где для суматриптана, например, на данный момент накоплен огромный объем данных. Несмотря на указанное в официальной инструкции по применению суматриптана запрещение его использования во время беременности, не получено данных о повышении риска врожденных мальформаций при его приеме беременными [8]. Пациенткам, которые принимали триптаны на ранних сроках беременности (не зная о своей беременности), необходимо сообщать, что вероятность негативного воздействия этого препарата на плод крайне мала. Женщинам, у которых наблюдаются тяжелые приступы мигрени, приводящие к серьезному нарушению трудоспособности, вызывающие рвоту, можно рекомендовать использование триптанов в период беременности. На сегодняшний день эта информация не включена в официальные рекомендации по лечению мигрени, однако безопасность суматриптана подтверждается анализом огромного числа наблюдений и рекомендациями экспертов.
При этом следует иметь в виду, что безопасность триптанов неодинакова. Суматриптан, как наиболее гидрофильный из триптанов, с трудом проникает через плацентарный барьер, в то время как остальные триптаны (в т. ч. элетриптан) липофильны.
Преднизолон можно использовать только в качестве средства «скорой помощи» в случае развития длительного и тяжелого приступа мигрени [9]. Использование преднизолона предпочтительно по сравнению с дексаметазоном, так как последний лучше проникает через плаценту. В качестве средства «скорой помощи» для купирования тяжелых приступов могут применяться блокады затылочного нерва с лидокаином, бипувакаином
и/или кортикостероидом.
Профилактическое лечение
Лечащий врач должен своевременно выявлять группу пациенток, у которых профилактическое лечение мигрени будет наиболее успешным. В то время как у большинства беременных по окончании I триместра начинается ремиссия мигрени, у других к 10–12-й нед. частые приступы могут сохраняться, что будет свидетельствовать с большой вероятностью о сохранении ГБ на протяжении всей беременности. Отказ от лечения таких пациенток может привести к нарушению питания, обез-
воживанию, развитию аффективных расстройств и значительному снижению качества жизни.
Профилактическое лечение мигрени необходимо в случаях:
высокой частоты приступов (более 3 дней в неделю);
наличия тяжелых или длительных приступов;
значительного нарушения трудоспособности;
обезвоживания и недостаточного питания;
плохого ответа на анальгетики.
Актуальную частоту ГБ и эффективность используемых анальгетиков необходимо отслеживать по дневнику ГБ. Для пациенток, которым требуется профилактическое лечение, необходимо подобрать оптимальное сочетание медикаментозных и немедикаментозных подходов.
Cуществует целый ряд немедикаментозных методик, которые позволяют эффективно управлять ГБ в период беременности и являются важным дополнением к фармакологическим методам, при их сочетании снижается объем употребляемых в период беременности и лактации лекарственных препаратов. Во время беременности можно применять методики релаксации, когнитивно-поведенческой терапии и биологической обратной связи.
Большую роль в профилактическом лечении мигрени в период беременности также играет тригеминальная нейростимуляция. Регулярное использование Cefaly ежедневно в течение 20 мин, предпочтительно вечером, приводит к урежению приступов мигренозной ГБ в 2 раза у 38% пациенток с эпизодической мигренью и 35% пациенток с хронической мигренью [10, 11]. Высокая безопасность этого метода (вероятность нежелательных явлений составляет 2–3%) позволяет без опасений использовать его в период беременности. Важно также, что прибор Cefaly обладает мягким седативным действием [12] и не запрещен к использованию во время беременности.
Информация о безопасности лекарственных препаратов собирается в ходе клинических исследований их применения в лечении других заболеваний, включая расстройства настроения, сердечно-сосудистые заболевания и эпилепсию. Безопасность большинства лекарственных препаратов в период беременности напрямую не оценивалась, однако накопленные данные позволили присвоить этим препартам определенную категорию безопасности. Кроме того, выбор лекарственных препаратов для лечения мигрени у беременных может основываться на дополнительной информации о безопасности целого ряда препаратов, которые применяются при беременности для лечения артериальной гипертензии, депрессии и эпилепсии.
В случае необходимости назначения лекарственной терапии для урежения приступов мигрени рекомендовано начинать с применения β-адреноблокаторов. Благодаря широкому использованию в лечении артериальной гипертензии в период беременности пропранолол (анаприлин) считается препаратом первого выбора для профилактической терапии мигрени [13]. В то же время прием β-адреноблокаторов сопряжен с риском гипогликемии, гипотензии, брадикардии и дыхательных нарушений у новорожденного. Препарат также должен использоваться с осторожностью у пациенток с бронхиальной астмой, склонностью к артериальной гипотензии и брадикардии. При отсутствии пропранолола или наличии противопоказаний к нему может использоваться метопролол. Дозу β-адреноблокаторов рекомендуется постепенно снижать на протяжении последних недель беременности (начиная с 36-й нед.) и отменить как минимум за 2–3 дня до родов.
При использовании блокаторов кальциевых каналов не было продемонстрировано негативного воздействия на развитие плода, однако недостаточный объем данных и низкая эффективность верапамила не позволяют рекомендовать его к широкому применению для профилактического лечения мигрени во время беременности [13].
Лизиноприл проявляет тератогенный эффект при применении в II и III триместрах, от него необходимо отказаться. Кандесартан, обладающий сходным с лизиноприлом механизмом действия, также не должен использоваться для лечения мигрени у беременных женщин [14].
Несмотря на высокую эффективность противоэпилептических препаратов в лечении мигрени, их применение в период беременности запрещено. Препараты вальпроевой кислоты абсолютно противопоказаны в период зачатия и беременности вследствие тератогенного эффекта (нарушают развитие нервной трубки плода) и нарушения свертываемости крови у матери и плода. Кроме того, накоплены данные о возможном тератогенном воздействии (развитие гипоспадии, расщелин губы и неба) топирамата [14].
Габапентин обладает низкой эффективностью при профилактическом лечении мигрени, безопасность его применения в период беременности мало изучена. Его прием необходимо прекратить в III триместре вследствие возможного влияния на развитие костной ткани [6].
Трициклические антидепрессанты обладают высокой эффективностью в профилактическом лечении мигрени. Амитриптилин относительно безопасен в этот период и является препаратом второго выбора для профилактического лечения мигрени [6, 13, 15].
Использование ингибитора обратного захвата серотонина и норадреналина венлафаксина в III триместре в 3 раза повышает риск развития поведенческого синдрома новорожденных. Симптомы при этом обычно имеют умеренную выраженность.
Безопасность препаратов ботулотоксина типа А для лечения мигрени во время беременности не изучена. В то же время накоплены данные об отсутствии тератогенного и эмбриотоксического действия ботулотоксина типа А у беременных женщин, которые сообщили о применении препарата по различным показаниям [16]. В то же время применение ботулотоксина для профилактического лечения мигрени во время беременности не рекомендовано.
Новые препараты для профилактического лечения мигрени — антитела к кальцитонин-ген-связанному пептиду — эренумаб и фреманезумаб не исследовались для применения у беременных женщин и не рекомендованы им для лечения мигрени.
В дополнение к вышеуказанным препаратам, разрешенным при беременности, можно назвать различные витамины и минералы. В частности, есть данные о пользе магния для профилактического лечения мигрени во время беременности [13, 15]. Пиридоксин (витамин В6) в дозе 80 мг/cут отдельно или в комбинации с другими препаратами в дозе 25 мг/сут, например с фолиевой кислотой, может оказывать мягкое профилактическое действие при мигрени.
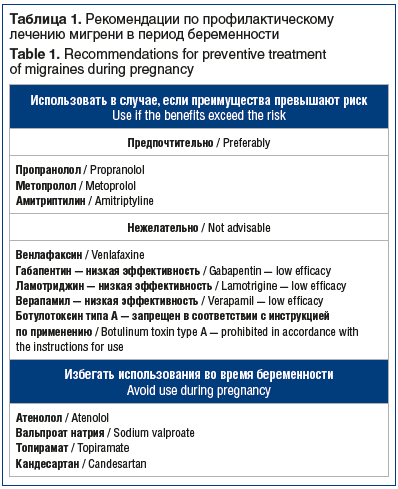
В таблице 1 суммированы данные о безопасности основных групп препаратов, используемых для профилактического лечения мигрени в период беременности.
Заключение
В настоящее время хорошо изучены медикаментозные и немедикаментозные подходы к купированию приступов мигрени во время беременности. Своевременное и правильное консультирование пациенток на этапе планирования беременности позволит избежать большого числа сложностей в управлении приступами и снизить риск существенного нарушения трудоспособности и влияния мигрени на повседневную активность. У большого числа пациенток мигрень сохраняется на всем протяжении беременности. В случае наличия частых приступов таким пациенткам необходимо предложить эффективную и безопасную профилактическую терапию.
Редакция благодарит компанию ЗАО «ФармФирма «Сотекс»» за оказанную помощь в технической редактуре настоящей публикации.
Editorial Board is grateful to “Sotex” Pharm Firm” for the assistance in technical edition of this publication.
Сведения об авторах:
Латышева Нина Владимировна — к.м.н., доцент кафедры нервных болезней ИПО ФГАОУ ВО Первый МГМУ им. И.М. Сеченова Минздрава России (Сеченовский Университет); 119991, Россия, г. Москва, ул. Трубецкая, д. 8, стр. 2; ORCID iD 0000-0001-9600-5540.
Филатова Елена Глебовна — д.м.н., профессор, доцент кафедры нервных болезней ИПО ФГАОУ ВО Первый МГМУ им. И.М. Сеченова Минздрава России (Сеченовский Университет); 119991, Россия, г. Москва, ул. Трубецкая, д. 8, стр. 2; ORCID iD 0000-0001-9978-4180.
Наприенко Маргарита Валентиновна — д.м.н., профессор кафедры интегративной медицины ИПО ФГАОУ ВО Первый МГМУ им. И.М. Сеченова Минздрава России (Сеченовский Университет), 119991, Россия, г. Москва, ул. Трубецкая, д. 8, стр. 2; ORCID iD 0000-0003-4204-2279.
Контактная информация: Латышева Нина Владимировна, e-mail: ninalat@gmail.com. Прозрачность финансовой деятельности: никто из авторов не имеет финансовой заинтересованности в представленных материалах или методах. Конфликт интересов отсутствует. Статья поступила 28.08.2020, поступила после рецензирования 11.09.2020, принята в печать 25.09.2020.
Nina V. Latysheva — Cand. of Sci. (Med.), Associate Professor of the Department of Nervous System Diseases, Sechenov University: 8, bld. 2, Trubetskaya str., Moscow, 119991, Russian Federation; ORCID iD 0000-0001-9600-5540.
Elena G. Filatova — Dr. of Sci. (Med.), Professor, Associate Professor of the Department of Nervous System Diseases, Sechenov University: 8, bld. 2, Trubetskaya str., Moscow, 119991, Russian Federation; ORCID iD 0000-0001-9978-4180.
Margarita V. Naprienko — Dr. of Sci. (Med.), Professor of the Department of Integrative Medicine, Sechenov University: 8, bld. 2, Trubetskaya str., Moscow, 119991, Russian Federation; ORCID iD 0000-0003-4204-2279.
Contact information: Nina V. Latysheva, e-mail: ninalat@gmail.com. Financial Disclosure: no authors have a financial or property interest in any material or method mentioned. There is no conflict of interests. Received 28.08.2020, revised 11.09.2020, accepted 25.09.2020.
Только для зарегистрированных пользователей

 Читайте также:
Читайте также: