Дно в медицине расшифровка что это
Норма внутриглазного давления
Глазное яблоко имеет собственное внутреннее давление — оно называется офтальмотонус. Нормальные значения офтальмотонуса находятся в пределах от 12 до 22 мм ртутного столба и в среднем составляют 15-16 единиц. Повышение или понижение ВГД говорит о наличии патологии. Такая ситуация требует комплексного обследования и принятия лечебных мер.
Офтальмотонус (внутриглазное давление, ВГД, тензия глаза) — это давление, под которым находится внутреннее содержимое глазного яблока в полости его оболочек — роговицы и склеры. Его сила зависит от соотношения продуцирования и вывода водянистой влаги. Давление в норме, когда эти объемы одинаковые. Если же значения неравномерны, то внутриглазное давление повышается или понижается В случае повышенного офтальмотонуса развивается глаукома — опасное заболевание, ведущее к слепоте. Если давление понижено, то возникает гипотонус. В обоих случаях здоровье глаз находится под угрозой и состояние требует оперативной коррекции.
Какой бывает офтальмотонус
Внутриглазное давление в норме, когда в глаз каждую минуту поступает и оттекает примерно 2 мм³ жидкости. Именно при таком соотношении оно имеет показатель от 12 до 22 мм ртутного столба. Величина может зависеть от возраста, физических нагрузок, даже утром и вечером давление разное. Однако, пока оно не превышает цифры 22 мм рт.ст. и не опускается ниже 12 мм рт.ст., то считается нормальным. Если же процесс притока и оттока нестабилен, то давление не впорядке. Всего существует три типа таких нарушений.
Однако ВГД имеет разную норму в зависимости от возраста. До 40 лет оно составляет 12-22 мм рт.ст., в 50-60 лет нормальным считается значение 23-25 мм рт.ст., а после 70 лет эта цифра увеличивается до 23-26 мм рт.ст. Данные значения при этом не говорят о патологическом состоянии.
Причины и симптомы повышенного давления
Повышенное ВГД встречается гораздо чаще, чем гипотонус. Его увеличение может быть обусловлено различными факторами:
Дополнительным фактором риска также является наличие хронических заболеваний, влияющих на состояние глаз: сахарного диабета, сердечно-сосудистых патологий, наследственного фактора. Если у Вас есть родственники, страдающие от глаукомы, то в обязательном порядке нужно посещать офтальмолога для проверки зрения. При незначительных отклонениях от нормы ВГД человек даже не замечает дискомфорта — симптомы нарушения отсутствуют. Они проявляются только при лабильных скачках или при постоянно повышенном ВГД, когда значения достигают уже 40-50 мм ртутного столба. При среднем же внутриглазном давлении от 22 до 40 мм рт.ст. ничего не болит, глаза не краснеют, на зрении это не отражается. Не зря глаукому, которая неизбежна при стабильно увеличенном ВГД, называют «безмолвным похитителем зрения».
В пожилом возрасте также нужно внимательно следить за состоянием офтальмотонуса. По данным медицинской статистики, у 20% людей старше 65 лет диагностируется глаукома, после 70 лет эта цифра составляет 30%, а среди людей старше 80 лет — 40 %. Объясняется это просто: со временем отток жидкости из глаза ухудшается.
Симптомы повышенного внутриглазного давления
Вот какие проявления и признаки могут указывать на то, что офтальмотонус повышен:
Все перечисленные признаки могут напрямую указывать на присутствие повышенного внутриглазного давления. При их постоянном проявлении следует посетить офтальмолога для комплексной проверки органов зрения. Самое опасное последствие увеличенного ВГД — глаукома, которую называют также глазной «чумой».
Глаукома — офтальмологическое заболевание, при котором внутриглазное давление постоянно повышено или происходят его резкие скачки. Если его вовремя не снижать до нормы, то гибнет зрительный нерв, а это неизбежно приводит к слепоте.
По статистике, примерно 14-15% слепых людей в мире потеряли зрение именно из-за глаукомы. Подавляющее количество людей с этой патологией имеют возраст за 50 лет. Однако она может встречаться также и у младенцев (врожденная), и у молодых людей (юношеская форма). Давление повышается по причине плохого оттока жидкости из угла переднего отрезка глаза, отчего образуется ее избыток. Глазное яблоко в результате начинает давить на зрительный нерв, вызывая его повреждение, и, как следствие, ухудшение зрения. Затем начинает снижаться периферическое зрение, зона видимости ограничивается. Если зрительный нерв погибает, то человек слепнет. Изменения эти необратимы. Потеря зрения может произойти и внезапно в результате острого приступа.
Людям, входящим в группы риска (мы перечисляли их выше), следует быть особо внимательными к состоянию своего зрения. При наличии признаков ухудшения нужно обязательно посетить офтальмолога для полной диагностики. Глаукома не поддается полному излечению, однако с помощью лекарств можно приостановить прогрессирование болезни, поддерживая стабильное ВГД. В некоторых случаях назначаются операции, позволяющие нормализовать внутриглазное давление. Они направлены на увеличение оттока водянистой влаги или на снижение ее продуцирования.
Что такое низкий офтальмотонус
Помимо повышенного ВГД, встречается также пониженное давление, хотя гораздо реже. Такое состояние может быть вызвано следующими причинами:
При пониженном офтальмотонусе наблюдаются следующие симптомы: сухость в глазах, болезненные ощущения при моргании, всплывающие точки, жжение, ухудшение зрения. Низкое ВГД не менее опасно, чем повышенное. Клиническое исследование такого состояния выявляет отек зрительного нерва, венозный застой, макулопатию, атрофию сосца зрительного нерва, помутнение стекловидного тела, кератопатию. Зрительные функции при этом существенно ухудшаются.
Как можно измерить внутриглазное давление?
Для измерения ВГД используют контактные и бесконтактные тонометры различных модификаций, в том числе и пневмотонометры. Какой способ применить для диагностики, решает офтальмолог в зависимости от возраста пациента, имеющейся патологии и т.д.
В Центре Контактной Коррекции Зрения на Тверской доступна проверка внутриглазного давления разными методами. Записаться на прием можно по телефонам +7 (495) 587 95 95, +7 (800) 100 95 96. Наши специалисты проведут при необходимости другие диагностические процедуры. Мы рады видеть в нашем Центре жителей Москвы и Московской области, а также гостей столицы. ЦККЗ на Тверской работает каждый день без выходных и перерывов с 9.00 до 21.00 (врачи принимают до 20.00).
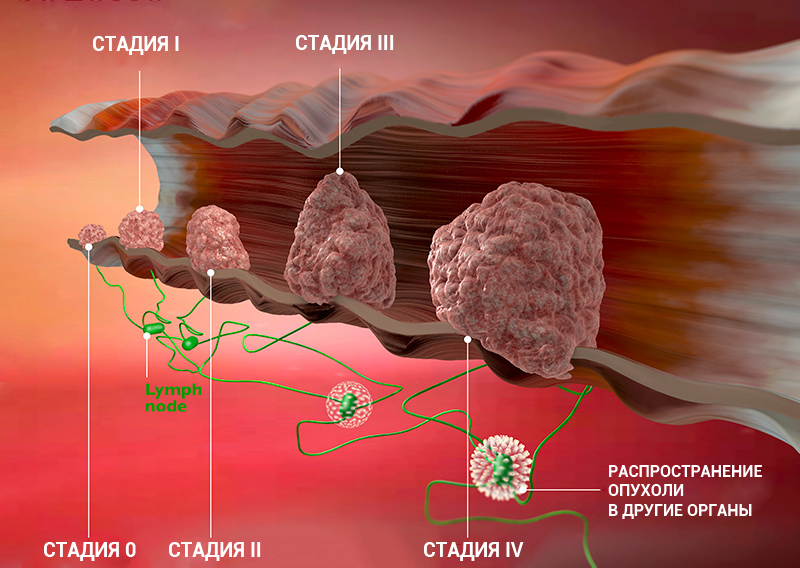
Стадии рака: классификация онкологических заболеваний
Стадия онкологического заболевания дает информацию о том, насколько велика опухоль и распространилась ли она по организму. Это помогает врачам определять прогноз пациента и план лечения.
С помощью врача-онколога, резидента Высшей школы онкологии Сергея Югая разбираемся, как врачи устанавливают стадии рака и что каждая из них означает.
На что влияет стадия онкологического заболевания?
Стадирование нужно, чтобы спрогнозировать, какие у пациента шансы на выздоровление, а также чтобы определить, какой метод лечения будет наиболее эффективен в конкретном случае, — поясняет Сергей Югай.
Все начинается с медицинского осмотра и обследований — УЗИ, КТ, МРТ, ПЭТ-КТ и других методов в зависимости от вида рака. Затем врач берет кусочек опухоли — биопсию или удаляет опухоль целиком во время операции, а после отправляет материал на гистологический анализ, чтобы поставить диагноз.
Стадии рака по TNM-классификации
Стадии онкологического процесса описывают разными способами — это зависит от вида опухоли. Один из самых распространенных способов — стадирование с помощью TNM-классификации.
Т характеризует первичную опухоль, ее размеры и вовлечение окружающих структур в опухолевый рост, например, прорастание в стенку кишки или желудка. N говорит о наличии в лимфоузлах метастазов и количестве пораженных лимфоузлов, а М — о наличии отдаленных метастазов (во внутренних органах, костях, ЦНС или лимфоузлах, которые расположены далеко от первичной опухоли), — объясняет Сергей Югай.
Индекс Т принимает значения от 0 до 4. 0 означает, что первичная опухоль не обнаружена, 1 — опухоль маленькая, а 4 — опухоль проросла в прилегающие ткани. Таким образом, чем больше цифра рядом с Т, тем ситуация сложнее. При некоторых видах рака N принимает значение 0 или 1, при других — 0, 1 или 2, а иногда — 0, 1, 2 и 3. 0 означает, что опухоль не проникла в ближайшие лимфоузлы, а 3 — что поражено множество лимфоузлов. M0 показывает, что метастазов нет, а 1 — что метастазы есть.
Онкологи выставляют стадию по TNM клинически — до операции или когда операция не планируется и патоморфологически — при изучении удаленной во время операции опухоли, — объясняет Сергей.
Клиническая стадия обозначается буквой «c», например, cT2. Патоморфологическая — буквой «p», например, pN1.
От правильной стадии зависит тактика лечения. Например, пациент — мужчина с раком желудка и стадией cT1N0M0. Это значит, что опухоль прорастает в слизистую и подслизистый слой стенки желудка. В этом случае пациенту показана операция. Если же стадия выше (cT2N1M0, например), то есть опухоль пациента прорастает в мышечный слой, и есть метастазы в лимфоузлах, то может понадобиться химиотерапия перед операцией, которая позволит улучшить результаты лечения, — добавляет Сергей.
Стадию рака могут обозначать с помощью цифр — 0, I, II, III, IV. Что это значит?
Клинические стадии (0, I, II, III, IV) тесно связаны с системой TNM. Как правило, одна клиническая стадия включает в себя несколько вариантов стадирования по TNM. Эти варианты характеризуются схожими прогнозом и подходом к лечению. Например, стадии T1N3M0, T2N3M0, T3N2M0 рака легкого объединяются в IIIВ стадию, так как при любой из этих ситуаций пациент будет иметь примерно одинаковый прогноз и тактику лечения. В этом конкретном примере необходима химиолучевая терапия, а не операция, — комментирует Сергей Югай.
Меняется ли стадия после лечения, при прогрессировании заболевания?
Нет, стадия выставляется один раз. Но есть нюансы:
Например, мы хотим посмотреть, как опухоль ответила на лечение, чтобы понять, можно ли делать операцию. После лечения опухоль уменьшилась, и мы добавляем к стадии новые данные. При прогрессировании опухолевого процесса первоначальная стадия также остается прежней, но, к сожалению, прогноз будет менее благоприятный. Например, у человека II стадия рака желудка. Он прооперирован, и прогноз у него хороший. Через 2 года врачи обнаруживают у пациента метастазы в легких. Стадия остается II, но рак у пациента уже метастатический, что очень усложняет положение, — говорит Сергей.
Бывает, что люди сравнивают свою ситуацию с историями других пациентов. Если речь идет о разных онкологических заболеваниях, то такие сравнения некорректны — это заболевания с разными прогнозами и схемами лечения:
Например, с нейроэндокринным раком поджелудочной железы люди могут жить десятилетиями, а при метастатической стадии рака поджелудочной железы — полгода или год, — объясняет врач-онколог.
Что может повлиять на прогноз людей с одинаковой стадией и одним видом рака?
Сергей Югай выделяет три фактора:
Дно в медицине расшифровка что это
Наиболее часто в детской практике встречаются следующие виды ДНО.
Остеома.
Наиболее частые локализации: кости черепа (компактные остеомы), длинные трубчатые кости – бедренная и плечевая (губчатые и смешанные).
Клинические проявления зависят от локализации. В большинстве случаев протекают бессимптомно и являются рентгенологической находкой.
На рентгенограмме остеома определяется, как дополнительное образование с чёткими контурами округлой формы и однородной структуры интенсивной плотности. Могут представлять бугристое образование на ножке.
Лечение оперативное – резекция в пределах здоровых тканей.
Остеоид-остеома.
Составляет 9-11% от всех ДНО скелета (Трапезников Н.Н.). Диагностируется преимущественно у детей после 5 лет, чаще у мальчиков.
Локализуется во всех костях скелета кроме ключицы и костях свода черепа (Волков М.В.). Наиболее частая локализация – бедренная и большеберцовые кости 20-30%, дуги и отростки позвонков 10-12%.
Клиника.
Ведущий симптом боль с нарастающей интенсивностью. Главный диагностический признак – усиление болей в ночное время. Боль может иррадиировать. Боль купируется НПВС.
Диагностика.
Рентгенография.
На рентгенограмме определяется очаг («гнездо») с чёткими контурами, размерами до 1.5 см. Наиболее часто локализуется в кортикальном слое кости и располагается по длиннику кости.
Рентгенография не всегда позволяет уточнить диагноз и, как дополнительный метод, применяют КТ.
Лечение оперативное: резекция кости с удалением «гнезда» опухоли.
Остеобластома.
Остеобластома – васкуляризированная костеобразующая опухоль.
Локализуется чаще всего в позвонках (40%) и длинных трубчатых костях: бедренная, большеберцовая и плечевая (30%).
Классификация.
Различают агрессивный и не агрессивный типы.
Клиника.
Характерна постоянная локальная боль, независящая от времени суток. Часто наблюдается в покое, купируется или притупляется под воздействием НПВС. При локализации в позвонках боль часто иррадиирует.
Диагностика.
Рентгенография.
При неагрессивном типе.
Ранняя стадия характеризуется наличием очага литической деструкции без чётких контуров и видимых включений.
В более поздние сроки отмечается очаг разрежения, окружённый умеренно выраженный зоной склероза.
При сроках заболевания до 7 лет нарастает зона склероза и внутриочаговых оссификатов, очаг деструкции увеличивается незначительно.
При агрессивном типе увеличивается очаг деструкции, отмечается вздутие и истончение кортикального слоя, отсутствие зоны склероза.
Лечение оперативное – широкая резекция кости с возмещением дефекта трансплантатом.
Хондрома.
Преимущественная локализация кости стопы и кисти.
Классификация.
Различают центральные и периферические хондромы.
Клиника.
Часто протекает бессимптомно и выявляется после травмы или патологического перелома.
Диагностика.
Рентгенография.
На рентгенограмме определяется очаг деструкции с относительно чёткими границами, расположенный в эпифизе, однородной структуры.
Лечение оперативное – резекция опухоли в пределах здоровой ткани, при рецидивах более широкая резекция.
Хондромы больших размеров, локализованные в длинных трубчатых костях, рёбрах, костях таза, позвонках и грудине склонны к озлокачествлению.
Доброкачественная хондробластома.
Составляет 1-1.8 % всех опухолей скелета.
Выявляется у детей старше 5 лет.
Локализуется в большинстве случаев в эпифизе и метаэпифизе длинных трубчатых костей, реже в метафизе. Чаще всего поражаются проксимальные отделы плечевой, бедренной и большеберцовой кости.
Клиника.
Прогрессирующая боль в ближайшем суставе, усиление её при физической нагрузке и в ночное время. Характерны раннее развитие контрактур, синовита и гипотрофии мышц скелета.
Диагностика.
Рентгенография.
На рентгенограмме определяется литический очаг округлой или овальной формы, расположенный эксцентрично. Очаг чёткий с ровными контурами, с зоной склероза. Структура очага имеет в 50% случаев известковые включения. Часто отмечается истончение и вздутие кортикального слоя, периостальная реакция в области метадиафиза. иногда формируется внекостный компонент опухоли.
Гистологическое исследование ткани опухоли.
Лечение оперативное – резекция опухоли в пределах здоровых тканей.
Гемангиома.
Может локализоваться в мягких тканях и костях, чаще всего в позвонках.
Классификация.
Различают капиллярные, кавернозные, комбинированные и смешанные гемангиомы.
Клиника.
Мягкотканные гемангиомы проявляются, как опухолевидные образования различной формы и размера с ярко-красной или цианотичной окраской. Отличительная особенность данных гемангиом – уменьшение размеров и побледнение при компрессии, а так же быстрый рост в первые месяцы жизни. При пальпации область опухоли безболезненная, отмечается локальное повышение температуры.
Мягкотканные гемангиомы следует отличать от врождённых сосудистых пятен, последние никогда не возвышаются над кожей, не растут, имеют постоянную окраску и представляют собой расширенную сеть кожных капилляров.
Костные гемангиомы нередко протекают бессимптомно и являются рентгенологической находкой при обследовании или патологическом переломе. При локализации в позвонках отмечаются периодические иррадиирующие боли, иногда корешковый синдром или симптомы, связанные с компрессией спинного мозга.
Диагностика.
Для уточнения вида и размеров мягкотканых гемангиом применяют УЗ-доплерографию, ангиографию.
Рентгенография для диагностики костных гемангиом.
На рентгенограммах трубчатых костей определяется бесструктурный очаг округлой или овальной формы со склерозированными стенками, расположенный в зоне диафиза. При локализации в губчатых костях отмечается вздутие кости, разрушение кортикального слоя.
Для уточнения размеров костной гемангиомы применяют ангиографию.
При наличие мелких капиллярных мягкотканных гемангиом, которые регрессируют или не увеличиваются в размерах, показано динамическое наблюдение. Нельзя откладывать лечение врожденного разрастания сосудистой ткани, локализующегося на лице, ушах, голове, слизистой ротовой полости, в области гениталий, т.к. его быстрый рост в первые 6 месяцев жизни малыша может привести к серьезным нарушениям функционирования органов. Также незамедлительно начинают лечить активно разрастающуюся опухоль, опухоль больших размеров, не склонную к регрессии, инфицированную, осложненную некрозом или кровотечением.
Лечение.
Выбор метода лечение мягкотканых гемангиом зависит от вида опухоли, размера, локализации, темпа роста и осложнений.
Консервативное лечение показано при гемангиомах лица или при невозможности удаления гемангиомы оперативным путём.
Методы:
Оперативное лечение:
Иссечение мягкотканных гемангиом.
Резекция кости с пластикой дефекта. Показание – костные гемангиомы больших размеров и наличие патологических переломов.
Декомпрессивная ляминэктомия со спонделодезом. Показание – компрессия спинного мозга и спинномозговых корешков.
В случаях обширной и глубокой мягкотканой гемангиомы, смешанных видах показан комбинированный метод лечении: криотерапия – инъекции спирта с новокаинов – иссечение гемангиомы.
Липома.
Липома – доброкачественное образование из жировой ткани.
Чаще всего липомы локализуются в мягких тканях конечностях, грудной клетки и спины. Редко встречаются липомы кости: паростальная, возникающая в субпериостальной зоне, и внутрикостная.
Клиника.
Диагностика.
Рентгенография.
На рентгенограмме определяется очаг деструкции трабекулярного характера. При поражении ребра и малоберцовой кости отмечается вздутие кости. В длинных трубчатых костях характерно истончение кортикального слоя.
Гистологическое исследование тканей опухоли.
Лечение хирургическое.
Мягкотканные липомы иссекают.
Липомы кости подлежат иссечению опухоли, в ряде случаев проводят резекцию кости с замещением дефекта трансплантатом.
Фиброма.
Фиброма – соединительнотканная доброкачественная опухоль.
Располагается в коже или подкожной клетчатке. Встречается у детей старше года.
Клиника.
Протекает бессимптомно. Локально при пальпации определяется округлое или овоидное образование плотной консистенции, незначительных размеров, малоподвижное, безболезненное. Границы чёткие. Образование характеризуется медленным ростом.
Диагноз подтверждает УЗИ.
Лечение хирургическое – удаление образования.
Статью подготовил врач-ортопед детской клиники Тигренок Кравченков Павел Вячеславович
Гипервентиляционный синдром и дисфункциональное дыхание
Клинические особенности, диагностические критерии гипервентиляционного синдрома (ГВС) и дисфункционального дыхания (ДД) недостаточно знакомы широкому кругу врачей [1, 2, 3]. К одной из исторических вех, связанной с понятиями о функциональных нарушениях
Клинические особенности, диагностические критерии гипервентиляционного синдрома (ГВС) и дисфункционального дыхания (ДД) недостаточно знакомы широкому кругу врачей [1, 2, 3]. К одной из исторических вех, связанной с понятиями о функциональных нарушениях дыхания, относят 1871 год, когда Да Коста (Da Costa Jacob, 1833–1900), американский врач, принимавший участие в Гражданской войне США, применил термин «гипервентиляционый синдром» (ГВС) у пациентов с так называемым «солдатским сердцем». С тех пор для характеристики дыхательных расстройств предлагались различные альтернативные определения: «дыхательный невроз», «нейрореспираторная дистония», «респираторный синдром», «респираторная дискинезия», «идиопатическая гипервентиляция», «нейрореспираторный синдром», «неустойчивое дыхание» и др. Однако указанные термины не получили широкого признания. Они являются достаточно общими и не отражают особенностей нарушений дыхания у конкретного больного [4]. Перечисленные определения нередко связывают с понятием «непонятная одышка» (unexplained dyspnea).
ГВС встречается в 6–11% от числа пациентов общей практики. Соотношение мужчин и женщин составляет 1:4, 1:5; чаще наблюдается в 30–40 лет, но возможно развитие в других возрастных группах, включая детей и пожилых. L. Lum (1987) подчеркивал, что «каждый врач в течение недели может встретить хотя бы одного больного с ГВС». Врачи различных специальностей — невропатологи, кардиологи, пульмонологи, психиатры — могут наблюдать у своих пациентов явления гипервентиляции. Острое течение ГВС встречается значительно реже, чем хроническое, и составляет лишь 1–2% от общего числа больных [2, 6, 7].
Причины развития ГВС довольно многочисленны. Это неврологические и психические расстройства, вегетативные нарушения, болезни органов дыхания, некоторые заболевания сердечно-сосудистой системы, органов пищеварения, экзогенные и эндогенные интоксикации, лекарственные средства (салицилаты, метилксантины, β-агонисты, прогестерон) и др. Считается, что в 5% случаев ГВС имеет только органическую природу, в 60% случаев — только психогенную, в остальных — комбинации этих причин [6].
Важной особенностью развития ГВС является то обстоятельство, что если причины, являющиеся триггерными, устраняются, то гипервентиляция, которая уже не соответствует требованиям конкретной ситуации, сохраняется, сохраняется и гипокапния. Происходит стабилизация гипокапнических нарушений газообмена и формируется «порочный круг» ГВС, который начинает циркулировать автономно, и симптомы могут персистировать достаточно долго — феномен «махового колеса». Эти изменения реакции дыхания указывают на уязвимую систему контроля дыхания, которая не способна поддержать нормальное парциальное давление углекислого газа в крови (РСО2) и кислотно-щелочной гомеостаз [8, 9, 10, 11].
В основе развития клинических проявлений ГВС лежат гипокапнические нарушения газообмена [2, 3, 10]. Среди множества клинических проявлений ГВС одышка является ведущей жалобой и встречается практически в 100% случаев. Одышка может быть единственным клиническим проявлением, но чаще сочетается с другими симптомами.
Основные клинические проявления ГВС
Респираторные: одышка, вздохи, зевота, сухой кашель.
Общие: снижение трудоспособности, слабость, утомляемость, субфебрилитет.
Кардиальные: кардиалгия, экстрасистолия, тахикардия.
Психоэмоциональные: тревога, беспокойство, бессонница.
Гастроэнтерологические: дисфагия, боли в эпигастрии, сухость во рту, аэрофагия, запоры.
Неврологические: головокружение, обмороки, парестезии, тетания (редко).
Мышечные: мышечная боль, тремор.
Диагностика ГВС в первую очередь опирается на знание врачей самых различных специальностей об особенностях клинической картины ГВС. ГВС должен устанавливаться только после проведения дифференциальной диагностики с другими заболеваниями, протекающими с синдромом одышки. Полиморфизм клинических проявлений ГВС вызывает диагностические проблемы. Назначаются многочисленные обследования, дорогостоящие, ненужные, а иногда и опасные для больного. L. Lum (1987), обсуждая диагностические проблемы, называет среди врачебных ошибок бесполезные абдоминальные операции, операции на позвоночнике и других органах, инвазивные исследования, проводимые не без риска, и, что еще хуже, такие диагнозы, как эпилепсия и инфаркт миокарда. Взаимосвязи гипокапнии и ассоциированных с ней симптомов являются чрезвычайно сложными. Многие врачи при регистрации у больных низких значений РСО2 автоматически устанавливают диагноз ГВС, что является неправильным. Известно, что явления гипокапнии могут быть у больных рестриктивными легочными процессами, при лихорадочных состояниях, сердечной патологии, однако при этом «классических» гипокапнических жалоб может и не быть. И наоборот, так называемые гипокапнические жалобы, например тревога, одышка, парестезии и др., встречаются у пациентов с нормокапнией.
В практической медицине больной с ГВС — это пациент, предъявляющий жалобы на одышку, которая не соответствует данным объективного осмотра, показателям клинико-инструментальных исследований дыхания, с диспропорциональной, непонятной одышкой, субъективное восприятие которой является довольно тягостным. К сожалению, при отсутствии достоверных объяснений одышки больные обычно направляются для консультаций в различные лечебные учреждения. В конечном итоге они и формируют основной контингент альтернативной медицины, различных псевдоспециалистов «по тренировке правильного дыхания».
Исследование функции внешнего дыхания, имеющее важное значение в дифференциальной диагностике одышки, не помогает в верификации функциональных нарушений дыхания. Основным подтверждением ГВС служит выявление гипокапнических нарушений газообмена. Снижение РСО2 — прямое свидетельство альвеолярной гипервентиляции. Однако исходная гипокапния у больных с ГВС встречается не так часто. Поэтому в тех случаях, когда у пациента с предположительным ГВС в условиях покоя определяются нормальные значения углекислоты, рекомендуется определение изменений уровня СО2 при различных провокационных тестах. К «золотому стандарту» диагностики ГВС относят пробу с произвольной гипервентиляцией.
Департаментом пульмонологии университета г. Наймиген (Голландия) разработан Наймигенский опросник (Nijmegen questionnaire) для выявления физиологических показателей дизрегуляции вентиляции, сопоставимых с ГВС (табл.). Анкета содержит 16 пунктов, которые оцениваются по 5-балльной шкале (0 — никогда, 4 — очень часто). Минимальные и максимальные достижимые числа — 0 и 64 соответственно.
Данный опросник нашел свое применение прежде всего для скрининг-диагностики ГВС. Существует положение, согласно которому использование данного опросника позволяет корректно предсказывать ГВС в 90% от всех случаев [2, 12].
В последние годы в клиническую практику начинает внедряться понятие «дисфункциональное дыхание» (ДД). Приоритет внедрения термина принадлежит Ван Диксхорну (J. van Dixhoorn), который привел его в работе Hyperventilation and dysfunctional breathing (1997). Основанием для этого явилось понимание, что при функциональных нарушениях дыхания возможны различные изменения паттерна дыхания и значений РCO2, а не только гипокапнические расстройства, характерные для ГВС. ДД может проявляться также быстрым, аритмичным, поверхностным дыханием, частыми вздохами, преобладанием грудного типа дыхания.
Одной из сложных и дискуссионных проблем в пульмонологии является понимание взаимоотношений ГВС, ДД и бронхиальной астмы (БА) [15–18]. С. И. Овчаренко и др. (2002) у 22 из 80 больных БА выявили нарушения дыхания, соответствующие критериям ГВС. Сведений относительно встречаемости дисфункциональных нарушений дыхания при астме немного. Установлено, что среди лиц с диагнозом БА и по крайней мере с одним предписанием антиастматического препарата 29% имеют клинические признаки ДД [19]. Указывается, что ДД может усиливать симптомы БА и приводить к избыточному назначению лекарств.
Достаточно сложным является понимание механизмов развития дисфункциональных расстройств дыхания при БА; существует ряд предположений. К достаточно обоснованным факторам развития гипервентиляции относят тревожные расстройства. Использование больными бронходилататоров (β-2-агонисты, теофиллин), которые обладают эффектами стимуляции дыхания, также относят к факторам развития гипервентиляции. Обсуждается роль изменений перцепции одышки при БА. Анализ существующих проблем взаимосвязи ДД и БА провел M. Morgan (2002), представив следующие ключевые положения:
В зависимости от установления особенностей ДД должна осуществляться и программа лечения больных. При выявлении ГВС релаксирующие методы дыхательной гимнастики проводятся под руководством опытных инструкторов, назначаются β-адреноблокаторы, бензодиазепины [5, 22, 23]. При явлениях гиповентиляции — массаж дыхательных мышц, использование дыхательных тренажеров. Выявление ГВС при БА указывает на необходимость применения методов коррекции функциональных нарушений дыхания. Релаксирующие дыхательные упражнения за счет неспецифических механизмов дыхательного тренинга улучшают качество жизни у этих больных.
По вопросам литературы обращайтесь в редакцию.
В. Н. Абросимов, доктор медицинских наук, профессор
Рязанский ГМУ им. акад. И. П. Павлова, Рязань