Болюсный инсулин что это
Инсулин
длительного и короткого действия
Для лечения диабета применяются различные формы инсулина. Для больных с впервые выявленным диабетом первого типа инсулин становится частью повседневной жизни, поскольку он критически важен для регулирования уровня сахара (глюкозы) в крови. Больным диабетом 2 типа, у которых исключительно высокий уровень инсулинорезистентности, или тем, для которых оказались неэффективны таблетки, снижающие уровень глюкозы, также понадобится вводить инсулин.
Виды инсулина обычно разделяют на четыре основные группы:
Наиболее распространенные типы инсулина — инсулин короткого действия и инсулин длительного действия — являются основными при лечении диабета. И инсулин короткого действия, и инсулин длительного действия можно также разделить на нижеследующие группы:
Инсулин короткого действия
Инсулин короткого действия, также известный как нейтральный или регулярный инсулин, обычно принимают перед едой, поскольку для попадания в кровь ему требуется 30 минут. В зависимости от Вашей реакции на инсулин терапевт и (или) Ваша команда по лечению диабета порекомендует Вам, за сколько времени до еды его необходимо принимать.
Инсулин короткого действия: основные факты
Инсулин короткого действия, как и в целом введение инсулина, используется в целях поддержания стабильного уровня сахара (глюкозы) в крови. Инсулин краткосрочного действия специально используется во время приема пищи, потому что скорость достижения им кровотока обеспечивает преобразование глюкозы, получаемой Вами из пищи, в энергию, используемую Вашими клетками. Поскольку время его введения зависит от времени приема пищи, зачастую его вводят с помощью шприц-ручек с инсулином, идеально подходящих для выполнения инъекций на ходу.
Инсулин длительного действия
Инсулин длительного действия: основные факты
Инсулин длительного действия вводится с целью обеспечить непрерывный поток инсулина на протяжении всего дня. То есть он имитирует функцию поджелудочной железы здорового человека, помогая контролировать уровень сахара в крови в периоды отсутствия пищи. Поскольку у него отсутствует период максимальной активности и он продолжает функционировать на протяжении всего дня, важно вводить его каждый день в одно и то же время. Это поможет Вам избегать потенциальных задержек поступления инсулина и предотвратить двойную активность инсулина короткого и длительного действия.
Инсулин длительного действия и ночная гипогликемия
Роль инсулина короткого и длительного действия при использовании базально-болюсного режима
Базально-болюсный режим предполагает, что больной вводит инсулин длительного действия для поддержания уровня сахара (глюкозы) в крови в периоды отсутствия пищи и инсулин короткого действия (регулярный) перед едой для предотвращения скачков уровня сахара в крови после еды. Этот метод часто используется для больных диабетом 1 и 2 типов благодаря гибкости и возможности успешного контроля диабета на протяжении продолжительного времени.
Если Вы желаете обсудить какие-либо аспекты вышеизложенных вопросов со специалистами Medtronic, свяжитесь с нами.
1 Leicestershire diabetes. (February, 2016). Getting started on insulin. Retrieved 6 February, 2016, from http://www.leicestershirediabetes.org.uk/396.html?print
2 Stephen a brunton,. (n.p.). Nocturnal Hypoglycemia: Answering the Challenge With Long-acting Insulin Analogs. Retrieved 6 February, 2016, from http://www.medscape.com/viewarticle/555414
©2017 Medtronic International Trading Sarl. Все права защищены. Контент сайта не может быть использован без разрешения компании Medtronic. MiniMed, Bolus Wizard, SMART GUARD, Enlite и Carelink являются зарегистрированными торговыми марками Medtronic, Inc.
Урок 5. Инсулинотерапия
Роль и секреция инсулина в организме
Инсулин — гормон, который вырабатывают b-клетки поджелудочной железы. При помощи инсулина глюкоза поступает в мышечную, печеночную и жировую ткань, где используется либо в виде источника энергии, либо запасается в виде гликогена.
Единственный способ поддерживать нормальный уровень глюкозы в крови при сахарном диабете 1-го типа — пожизненное введение себе инсулина.
Поскольку при сахарном диабете 1-го типа все b-клетки поджелудочной железы погибают и инсулин не вырабатывается, то единственный способ поддерживать нормальный уровень глюкозы в крови — пожизненное введение себе инсулина.
У здорового человека инсулин вырабатывается постоянно со скоростью приблизительно 1 Ед в час. Эта секреция называется фоновой (базальной): ее роль состоит в поддержании нормального уровня глюкозы в крови в периоды между приемами пищи и в ночное время. В ответ на поступление пищи скорость секреции инсулина резко возрастает. Эта секреция инсулина называется прандиальной (болюсной): ее роль состоит в поддержании нормального уровня глюкозы после приемов пищи.
Препараты инсулина
По происхождению препараты инсулина можно разделить на 2 группы.
Генно-инженерные человеческие инсулины
Аналоги инсулина
Профиль действия препаратов инсулина определяется 3 важными параметрами:
Характеристики видов инсулина
Сверхдлительного действия (аналоги инсулина человека) через 30-90 минут на протяжении 42 ч.
| Вид инсулина | Действие | ||
|---|---|---|---|
| Начало | Пик | Длительность | |
| Ультракороткого действия (аналоги инсулина человека) | через 5-15 мин | через 1-2 ч | 4-5 ч |
| Короткого действия | через 20-30 мин | через 2-4 ч | 5-6 ч |
| Средней продолжительности действия | через 2 ч | через 6-10 ч | 12-16 ч |
| Длительного действия (аналоги инсулина человека) | через 1-2 ч | не выражен | до 24 ч |
Базальный инсулин
Имитация фоновой (базальной) секреции возможна путем введения человеческих инсулинов средней продолжительности действия (НПХ-инсулинов) или аналогов инсулина длительного действия.
«Идеальный» базальный инсулин:
| НПХ-инсулин | Аналоги инсулина человека | |
|---|---|---|
| Пик действия | Есть Высокий риск гипогликемии | Нет Низкий риск гипогликемии |
| Вериабельность действия | Высокая Разный уровень сахара в крови в разные дни | Низкая Одинаковый уровень сахара в крови в разные дни |
| Длительность действия | Менее 24 2 инъекции в сутки | до 24-х часов 1-2 инъекции в сутки |
Болюсный инсулин
Для имитации прандиальной (болюсной) секреции используются аналоги инсулина ультракороткого или человеческие инсулины короткого действия.
«Идеальный» болюсный инсулин:
Основными характеристиками аналогов инсулина ультракороткого действия перед человеческими инсулинами являются:
Режимы инсулинотерапии
Существует 2 способа имитации физиологической секреции инсулина:
1. Режим многократных инъекций (синонимы: базис-болюсный режим, интенсифицированная схема инсулинотерапии):
2. Непрерывная постоянная инфузия инсулина при помощи инсулиновой помпы (синоним: помповая инсулинотерапия):
Расчет дозы инсулина при режиме многократных инъекций
Суммарную суточную дозу инсулина вам необходимо рассчитать вместе с вашим врачом, поскольку она зависит от целого ряда факторов, и прежде всего от веса и длительности заболевания.
Доза базального инсулина
Коррекция дозы базального инсулина
Инсулин длительного действия — независимо от времени введения коррекция проводится по срединному показателю уровня глюкозы натощак за 3 предыдущих дня. Коррекция проводится не реже 1 раза в неделю:
НПХ-инсулин — алгоритм титрации базальных инсулинов одинаков
Доза прандиального инсулина
Доза прандиального инсулина составляет не менее 50% от суммарной суточной дозы и вводится перед каждым приемом пищи, содержащим углеводы.
Доза зависит от:
Доза коррекционного инсулина
Доза коррекционного инсулина (инсулин короткого или аналог инсулина ультракороткого действия) вводится для коррекции повышенного уровня глюкозы в крови (утром, перед очередным приемом пищи или после нее, в ночное время), а также необходима при наличии сопутствующего воспалительного заболевания или инфекции.
Способы расчета корректировочной дозы инсулина
Способов расчета корректировочной дозы несколько, надо пользоваться наиболее удобным и понятным для вас.
СПОСОБ 1
Корректировочная доза рассчитывается на основании суммарной суточной дозы инсулина (базального и прандиального инсулинов):
СПОСОБ 2
Расчет корректировочной дозы учитывает суммарную суточную дозу и коэффициент чувствительности к инсулину или корректировочный коэффициент (индивидуальный показатель).
Коэффициент чувствительности показывает, на сколько ммоль/л одна единица инсулина снижает уровень глюкозы в крови. При расчете используются следующие формулы:
Пример расчета корректировочной дозы инсулина
Суммарная суточная доза инсулина — 50 Ед. Вы получаете аналог инсулина ультракороткого действия — значит, коэффициент чувствительности равен 100 разделить на 50 = 2 ммоль/л. Предположим, уровень гликемии составляет 12 ммоль/л, целевой уровень — 7 ммоль/л, таким образом, необходимо снизить уровень гликемии на 5 ммоль/л. Для этого вам необходимо ввести 5 ммоль/л разделить на 2 ммоль/л = 2,5 Ед (округляем до 3 Ед, если только ваша шприц-ручка не с шагом дозы 0,5 Ед) ультракороткого инсулина.
После введения корректировочной дозы инсулина короткого действия необходимо выждать 3-4 часа и 2-3 часа — после введения ультракороткого аналога. Только после этого вновь измерить уровень глюкозы в крови и вновь при необходимости ввести корректировочную дозу.
При наличии ацетона корректировочная доза будет больше из-за снижения чувствительности к инсулину. При наличии симптомов кетоацидоза вызовите бригаду скорой медицинской помощи.
1. Если гипергликемия в течение дня, и вы собираетесь принимать пищу, то дозу корректировочного инсулина необходимо прибавить к рассчитанной дозе прандиального инсулина
Желательно, чтобы доза не превышала 20 ЕД, лучше уменьшить количество углеводов и доесть позже, при нормализации гликемии. Дозу инсулина короткого действия, превышающую 10 Ед, лучше поделить и вводить в 2 места.
Если вы планируете прием пищи, а уровень гликемии перед едой высокий, то необходимо увеличить интервал между инъекцией и едой до 40-45 минут для инсулина короткого действия и до 10-15 минут для ультракороткого аналога. Если гликемии выше 15 ммоль/л, то от еды лучше воздержаться, введя только корректировочный инсулин и отложив еду до нормализации уровня глюкозы в крови.
2. Гипергликемия перед сном
Корректировочную дозу вводить опасно из-за риска ночной гипогликемии.
3. Причины возникновения гипергликемии утром
Для коррекции феномена «утренней зари» можно:
Соотношение базального и болюсного инсулина — есть ли норма?
Физиологически это соотношение крайне индивидуально и значительно колеблется от 70/30 до 30/70 и наиболее часто составляет 50/50. Отчего это зависит?
Безусловно, от индивидуальной потребности в инсулине и образа жизни! А именно от длительности и вида привычной физической активности, количества потребляемых углеводов, массы тела, состояния здоровья, приема лекарственных препаратов и др.
Так можно ли изначально установить какое-то соотношение при подборе инсулинотерапии? Однозначно — нет! Соотношение базального и болюсного инсулина – это индивидуальный параметр, который можно рассчитать уже после подбора дозировок инсулина.
При подборе дозы базального инсулина ориентируются на уровень глюкозы крови натощак, а доза прандиального инсулина зависит от количества углеводов и от чувствительности к инсулину. Поэтому не существует никаких стандартов выбора изначального соотношения базального и болюсного инсулина.
Значит, этот показатель нужен только в научных исследованиях? Не только. Впервые назначая инсулинотерапию, врач может ориентироваться на соотношение 50/50 и в дальнейшем корректировать дозы инсулина по необходимости.
Также если вы проанализируете ваше соотношение базального и болюсного инсулина в различные периоды жизни (например, на отдыхе на море, в обычные рабочие дни, при напряженной длительной работе, в дни тренировок в зале, во время менструации и др.), вы сможете принять это во внимание при изменении доз инсулина. Например, вы уже знаете, что во время отпуска на пляже вы значительно больше двигаетесь и больше едите углеводов, и соотношение базального и болюсного инсулина меняется с 50/50 на 30/70. Значит можно обсудить с лечащим врачом возможность коррекции дозировок с первых дней отпуска, не дожидаясь изменений уровня глюкозы крови. Кроме того, знание данного соотношения помогает при переводе на помповую инсулинотерапию и подборе скорости введения базального инсулина.
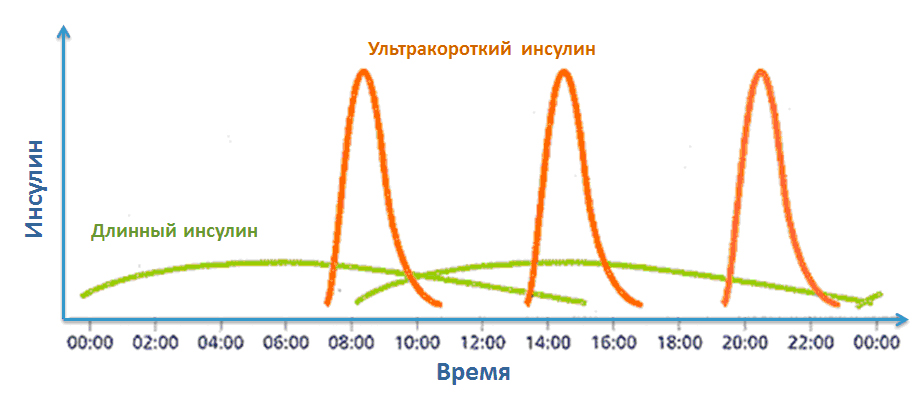
Болюсный инсулин что это
Все люди с сахарным диабетом 1 типа, а также часть людей с сахарным диабетом 2 типа используют базис-болюсную инсулинотерапию. Это значит, что они делают инъекции длинного (базального) инсулина (Лантус, Левемир, Тресиба, НПХ и т.д.), который необходим для глюкозы, синтезирующейся в нашем организме между приемами пищи, а также инъекции короткого (Актрапид НМ, Хумулин R, Инсуман Рапид) или ультракороткого инсулина (Хумалог, Новорапид, Апидра), то есть болюсы, которые необходимы, для снижения уровня глюкозы, получаемой нами с пищей (рис.1). В инсулиновых помпах обе эти функции выполняет ультракороткий инсулин.
Рис.1 Базис-болюсная инсулинотерапия
Про расчет суточной дозы инсулина и базальной дозы инсулина подробно написано в статье «Расчет базальной дозы инсулина». В рамках же данной статьи мы остановимся только на расчете дозы болюсного инсулина.
Важно напомнить, что примерно 50-70% от суточной дозы инсулина, должно приходиться на болюсный инсулин, а 30-50% на базальный. Обращаю ваше внимание, что если у вас неправильно подобрана доза базального (длинного) инсулина, то нижеописанная система расчета не принесет вам дополнительных преимуществ в контроле глюкозы крови. Рекомендуем начать с коррекции базального инсулина.
Вернемся к болюсному инсулину.
Доза болюсного инсулина = инсулин на коррекцию уровня глюкозы + инсулин на еду (на ХЕ)
Разберем каждый пункт подробней
1. Инсулин на коррекцию уровня глюкозы
Если вы измерили уровень глюкозы, и он оказался выше целевых значений, рекомендованных вашим эндокринологом, то вам нужно ввести определенное количество инсулина, чтобы снизить свой уровень глюкозы крови.
Для того чтобы рассчитать количество инсулина на коррекцию уровня глюкозы, необходимо знать:
— уровень глюкозы крови на данный момент
— ваши целевые значения уровня глюкозы (их можно узнать у своего эндокринолога и/или рассчитать с помощью калькулятора)
Коэффициент чувствительности показывает, на сколько ммоль/л 1 единица инсулина снижает уровень глюкозы крови. Для расчета коэффициента чувствительности (ISF) используется «правило 100», 100 делится на Суточную Дозу Инсулина (СДИ).
Коэффициент Чувствительности (КЧ, ISF) = 100/СДИ
ПРИМЕР: предположим, что СДИ = 39 ЕД/сут, значит Коэффициент Чувствительности = 100/39 = 2,5
В принципе, вы можете оставить один коэффициент чувствительности на весь день. Но чаще всего, с учетом нашей физиологии и времени выработки контринсулярных гормонов, утром чувствительность к инсулину хуже, чем вечером. То есть утром нашему организму требуется больше инсулина, чем в вечернее время. И если основываться на данных нашего ПРИМЕРА, то мы рекомендуем:
— утром снизить коэффициент до 2,0,
— днем оставить коэффициент 2,5,
— вечером повысить до 3,0.
Теперь рассчитаем дозу инсулина на коррекцию уровня глюкозы:
Инсулин на коррекцию уровня глюкозы = (уровень глюкозы в данный момент – целевое значение)/ коэффициент чувствительности
ПРИМЕР: человек с СД 1 типа, коэффициент чувствительности 2,5 (рассчитан выше), целевые значения глюкозы от 6 до 8 ммоль/л, уровень глюкозы крови на данный момент 12 ммоль/л.
Сначала определимся с целевым значением. У нас интервал с 6 до 8 ммоль/л. Так какое значение брать в формулу? Чаще всего берите среднее арифметическое из двух значений. То есть в нашем примере (6+8)/2=7.
Инсулин на коррекцию уровня глюкозы = (12-7)/2,5 = 2 ЕД
2. Инсулин на еду (на ХЕ)
Это то количество инсулина, которое вам нужно ввести, чтобы покрыть углеводы, поступающие с пищей.
Для того чтобы рассчитать дозу инсулина на еду, необходимо знать:
— сколько хлебных единиц или грамм углеводов вы собираетесь съесть, напомним, что в нашей стране 1ХЕ = 12 граммам углеводов (в мире 1ХЕ соответствует 10-15 граммам УВ)
— соотношение инсулин/углеводы (или углеводный коэффициент).
Соотношение инсулин/углеводы (или углеводный коэффициент) показывает сколько грамм углеводов покрывает 1 ЕД инсулина. Для расчета используется «правило 450» или «500». В нашей практике, мы используем «правило 500». А именно 500 делим на Суточную Дозу Инсулина.
Соотношение инсулин/углеводы = 500/СДИ
Возвращаясь к нашему ПРИМЕРУ, где СДИ = 39 ЕД/сут
соотношение инсулин/углеводы = 500/39= 12,8
То есть 1 единица инсулина покрывает 12,8 грамм углеводов, что соответствует 1 ХЕ. Следовательно, соотношение инсулин углеводы 1ЕД:1ХЕ
Вы можете также оставить одно соотношение инсулин/углеводы на весь день. Но, основываясь на физиологии, на том, что утром необходимо больше инсулина, чем вечером, мы рекомендуем увеличить соотношение инс/угл утром и снизить вечером.
На основе нашего ПРИМЕРА, мы бы рекомендовали:
— утром увеличить количество инсулина на 1 ХЕ, то есть 1,5 ЕД : 1 ХЕ
— днем оставить 1ЕД:1ХЕ
— вечером также оставить 1ЕД:1ХЕ
Теперь рассчитаем дозу инсулина на еду
Доза инсулина на еду = Соотношение Инс/Угл * Количество ХЕ
ПРИМЕР: в обед человек собирается съесть 4 ХЕ, и его соотношение инсулин/углеводы 1:1.
Доза инсулина на еду = 1×4ХЕ=4ЕД
3. Рассчитаем общую дозу болюсного инсулина
ДОЗА БОЛЮСНОГО ИНСУЛИНА = ИНСУЛИН НА КОРРЕКЦИЮ УРОВНЯ ГЛЮКОЗЫ + ИНСУЛИН НА ЕДУ (НА ХЕ)
Исходя из нашего ПРИМЕРА, получается
Доза болюсного инсулина = (12-7)/2,5 + 1×4ХЕ = 2ЕД + 4 ЕД = 6ЕД
Конечно, на первый взгляд данная система расчета может показаться вам сложной и трудновыполнимой. Все дело в практике, необходимо постоянно считать, чтобы довести расчет доз болюсного инсулина до автоматизма.
В заключении хочется напомнить, что представленные выше данные являются результатом математического расчета, основанного на вашей суточной дозе инсулина. И это не значит, что они обязательно должны идеально подходить вам. Вероятнее всего, в ходе применения, вы поймете, где и какой коэффициент можно увеличить или уменьшить, чтобы улучшить контроль сахарного диабета. Просто в ходе данных расчетов вы получите числа, на которые можете ориентироваться, а не подбирать дозу инсулина эмпирическим путем.
Надеемся, что данная статья была вам полезна. Желаем успехов в расчете доз инсулина и стабильного уровня глюкозы!
Введение современных инсулинов в терапию СД2: совместимость с неинсулиновыми препаратами, преимущества и безопасность.
Инсулинотерапия – эффективный метод лечения сахарного диабета. Аналог инсулина сверхдлительного действия и комбинация инсулинов сверхдлительного и ультракороткого действия позволяют подобрать оптимальную схему лечения и минимизировать риск гипогликемии.
В России, как и во всем мире, отмечается рост заболеваемости сахарным диабетом 2 типа (СД2), который приобрел черты неинфекционной эпидемии. Более того, этот рост сопровождается низкой долей пациентов с диагностированным заболеванием и пациентов, достигших и поддерживающих целевые уровни гликемического контроля на фоне терапии [1, 2].
В соответствии с «Алгоритмами специализированной медицинской помощи больным сахарным диабетом» [3], при недостижении целевого уровня гликированного гемоглобина (HbA1c) в течение 6 месяцев лечение пациентов СД2 должно интенсифицироваться, либо путем добавления второго и/или третьего неинсулиновых сахароснижающих препаратов (НИССП), чтобы воздействовать на разные патологические механизмы диабета, либо назначением инсулинотерапии.
Инсулин, по мнению экспертов Консенсуса, является самым мощным сахароснижающим препаратом. Своевременное начало инсулинотерапии обеспечивает оптимальный контроль гликемии и, соответственно, улучшает прогноз СД2, замедляя развитие в организме необратимых изменений, в том числе сердечно-сосудистых. По мере прогрессирования диабета заболеванием труднее управлять, и инсулин, действие которого не зависит от остаточной секреторной активности бета-клеток, имеет дополнительные преимущества [4–6].
Старт инсулинотерапии: риски и сложности
Инсулинотерапия при СД2 назначается при отсутствии достижения индивидуальных целей гликемического контроля на фоне комбинированной терапии другими сахароснижающими препаратами и требует своевременной и адекватной оптимизации и интенсификации до достижения этих целей. Тем не менее, в реальной клинической практике, даже при условии следования клиническим рекомендациям, у большинства пациентов СД2 не удается достичь целевых уровней HbA1c [7]. Одной из причин неудач является развитие гипогликемических состояний на фоне инсулинотерапии. Гипогликемии, а также страх перед их развитием и увеличением веса при инсулинотерапии,значительно снижают качество жизни больных СД2 [8–11], поэтому, как пациенты с СД2, так и врачи часто откладывают начало лечения инсулином или его оптимизацию и интенсификацию, несмотря на уже имеющиеся осложнения [12–14].
Для преодоления существующих барьеров необходимо объяснять пациентам, что инсулинотерапия с течением времени может понадобиться большинству пациентов с СД2, и субоптимальный гликемический контроль на фоне максимально переносимых доз НИССП является поводом к смене терапии. Инсулинотерапия – эффективный метод управления диабетом, а современные инсулины позволяют подобрать оптимальную схему с учётом индивидуальных особенностей пациента и образа его жизни [15]. Особенно важным представляется и способность инсулинов нового поколения минимизировать риск гипогликемических состояний – наиболее опасного из побочных эффектов инсулинотерапии.
Сочетание инсулинов с различными группами неинсулиновых препаратов
При назначении инсулина на фоне продолжения использования НИССП имеющиеся руководства однозначной рекомендации не предлагают, что связано с разнообразием доз, частоты и комбинаций применения [15]. Необходимо, однако, помнить о нерациональных комбинациях препаратов, сочетание которых противопоказано или не приносит дополнительного эффекта.
Так, общими принципами введения инсулинотерапии в комбинации с НИССП являются:
продолжение приема метформина;
отмена глитазонов в связи с их нежелательным влиянием на массу тела (за исключением подтвержденных случаев выраженной инсулинорезистентности);
отмена препаратов сульфонилмочевины и глинидов при использовании базис-болюсного режима инсулинотерапии или применении прандиального инсулина;
отмена иДПП-4, арГПП-1 при использовании инсулина короткого (ультракороткого) действия [4, 15].
При необходимости дальнейшей интенсификации лечения,возможно присоединение других сахароснижающих препаратов, но очередность назначения не регламентируется и определяется индивидуально. При назначении любой комбинации сахароснижающих препаратов, следует помнить о рациональности сочетания данных препаратов [3].
Рис. 1. Рациональные комбинации сахароснижающих препаратов
.jpg) |
Примечание:
+ рациональная комбинация; НР нерациональная комбинация;
1) за исключением подтвержденных случаев выраженной инсулинорезистентности;
2) у отдельных препаратов не внесена в инструкцию;
3) включая аналоги инсулина.
Современные инсулины и их комбинация с НИССП: преимущества и клинические доказательства
Базальные инсулины
Основным недостатком применения инсулинов в клинической практике, как было упомянуто, является достаточно высокий риск гипогликемических состояний, которые не только негативно влияют на самочувствие и работоспособность пациентов с СД, но и повышают вероятность тяжелых сердечно-сосудистых исходов и внезапной смерти [16].
Со времен появления первых аналогов инсулина постоянно велись поиски препаратов, максимально соответствующих эндогенному профилю человеческого инсулина. Однако, несмотря на замедление скорости абсорбции и улучшенные фармакокинетические параметры, появившиеся традиционные аналоги базального инсулина (инсулин гларгин 100 ЕД/мл и инсулин детемир) не имели оптимального беспикового кинетического профиля. Aналог инсулина сверхдлительного (более 42 часов) действия деглудек обладает не меньшей эффективностью в отношении улучшения гликемического контроля, но значительно реже вызывает развитие гипогликемии, особенно ночной, чем существовавшие ранее аналоги базального инсулина. При этом, очень длительный период действия инсулина деглудек создает возможность более гибкого дозирования базального инсулина в течение суток без ущерба для его эффективности или безопасности, что делает терапию более предсказуемой и более удобной для пациента [17].
Инсулин деглудек может применяться как в качестве монотерапии, так и в комбинации с НИССП или с прандиальным инсулином (в базис-плюс или базис-болюсном режиме). Препарат вводится подкожно 1 раз в день (минимальный интервал между инъекциями должен быть не менее 8 часов, но не более 40 часов) [18]. Как и при использовании других препаратов инсулина, доза должна подбираться индивидуально в каждом конкретном случае, на основании потребностей пациента. В комбинации с НИССП у пациентов с СД2, ранее не получавших инсулин, рекомендуемая начальная доза не отличается от рекомендуемых стартовых доз других базальных аналогов инсулина и составляет 10 ЕД один раз в день [19].
Результаты клинических исследований инсулина деглудек убедительно доказали, что базальный инсулин сверхдлительного действия может значительно улучшать гликемический контроль при более низком риске развития гипогликемий, особенно ночных, в сравнении с традиционно применяемыми аналогами инсулина [20]. При использовании пациентами с СД2 только базального инсулина в комбинации с пероральными сахароснижающими препаратами (НИССП), как деглудек, так и гларгин 100 ЕД/мл очень редко становились причиной развития тяжелых гипогликемических состояний (не более чем у 2% пациентов) [18, 21, 22]. Более того, по завершении титрации доз инсулинов частота тяжелых гипогликемий была значительно ниже на терапии инсулином деглудек, чем инсулином гларгин 100 ЕД/мл [21].
Тяжелые ночные гипогликемии при клинических исследованиях инсулина деглудек также были редкими и регистрировались не более, чем у 3–4% пациентов [18, 20, 21]. Во всех исследованиях 3-й фазы инсулина деглудек частота ночных подтвержденных гипогликемий была ниже, а в 5 из 8 исследований с инсулином гларгин 100 ЕД/мл значимо ниже на терапии инсулином деглудек, чем препаратом сравнения, независимо от режима инсулинотерапии, времени введения, типа СД и длительности инсулинотерапии [23]. Примечательно, что частота всех подтвержденных и ночных подтвержденных гипогликемий при СД2, зарегистрированных в ходе исследований 3-й фазы инсулина деглудек, была на 17% и 32% ниже на фоне терапии инсулином деглудек, чем на инсулине гларгин 100ЕД/мл, а у инсулин-наивных пациентов этот показатель был на 17% и 36% меньше, соответственно. Последующий анализ показал, что риск тяжелых гипогликемий у пациентов с СД2 при лечении инсулином деглудек в базальном режиме на 86% меньше, чем при использовании инсулина гларгин 100 ЕД/мл [23].
С клинической точки зрения, данные представленного мета-анализа показывают, что у пациентов с СД2, ранее не получавших инсулин, старт инсулинотерапии с базального инсулина деглудек, вне зависимости от назначаемого режима (базальный инсулин±НИССП или базис-болюсная терапия) будет сопряжен со значительно более низким риском гипогликемии [19].
Опубликованные результаты двухлетней терапии с использованием инсулина деглудек подтверждают длительную эффективность в достижении устойчивого гликемического контроля, хорошую переносимость и долгосрочную сердечно-сосудистую безопасность сверхдлительного базального аналога инсулина деглудек [24, 25].
Кроме того, в исследованиях было продемонстрирована и способность инсулина деглудек, как в базальном (в частности, в комбинации с НИССП), так и в базис-болюсном режиме улучшать ассоциированное со здоровьем качество жизни [26, 27]. У инсулин-наивных пациентов с СД2, получавших в ходе клинических исследований инсулин деглудек в базальном режиме, существенное улучшение выявлено в отношении оценки таких показателей, как физическая боль и жизнеспособность [21, 28]. Инсулин деглудек был зарегистрирован в России в 2013 г., в том же году включен в клинические рекомендации «Алгоритмы специализированной медицинской помощи больным сахарным диабетом» (7 вып.), и также присутствует в двух последующих пересмотрах [3, 29, 30]. С декабря 2014 г. инсулин деглудек также включен в перечень ЖНВЛП, что существенно расширило возможности его применения для лечения диабета в клинической практике.
Комбинированные инсулины и НИССП: возможности применения и клинические доказательства
В зависимости от индивидуальных показателей и гликемических целей пациента, старт инсулинотерапии на фоне применения НИССП возможен и сразу с комбинации сверхдлинного и ультракороткого инсулина, конечно, при соответствующей коррекции НИССП. Одновременное применение комбинации базального и болюсного инсулина обладает всеми преимуществами интенсивной базис-болюсной инсулинотерапии и при этом позволяет существенным образом упростить схему лечения, по сравнению с режимом многократных инъекций базального и прандиального инсулина [31].
Инсулин деглудек/инсулин аспарт (Райзодег ® ФлексТач ® ) – первый растворимый комбинированный препарат инсулина, содержащий 70% инсулина сверхдлительного действия деглудек и 30% аналога инсулина ультракороткого действия аспарт в одной инъекции [32]. Уникальная молекулярная структура инсулина деглудек позволяет ему не взаимодействовать в растворе в присутствии цинка и фенола с инсулином аспарт. При подкожном введении инсулин деглудек образует в подкожно-жировой клетчатке депо мультигексамерных цепочек, которые медленно с постоянной скоростью диссоциируют с образованием мономеров, обеспечивающих стабильное длительное действие базального инсулина. Гексамеры инсулина аспарт диссоциируют в подкожной клетчатке с образованием быстро всасывающихся в кровоток мономеров, обеспечивающих физиологические эффекты эндогенного инсулина во время еды [30].
Клинические преимущества комбинации инсулина деглудек/инсулина аспарт при СД2 были не раз доказаны, как в отношении монотерапии, так и для сочетания с НИССП. Так, имеются данные о преимуществах профилей эффективности гликемического контроля и сердечно-сосудистой безопасности комбинации инсулина деглудек/аспарт при применении 2 раза в день в сочетании с метформином у пациентов с СД2, ранее не получавших инсулин и не достигших контроля на фоне применения НИССП (HbA1c 7–11 %) по сравнению с широко применяющимися при лечении СД2 инсулинами гларгин 100 ЕД/мл и двухфазным инсулином аспарт 30 (ДИАсп 30) [32, 33]. Инсулин деглудек/инсулин аспарт обеспечивал эквивалентный контроль гликемии при использовании сопоставимых доз инсулина и значительно более низкой частоте подтвержденных гипогликемий, чем ДИАсп 30 (частота всех и ночных эпизодов на 54% и 75% ниже соответственно) [34].
Эффективность и безопасность комбинации инсулина деглудек/аспарт были широко изучены в программе клинических исследований BOOST™, включившей международные многоцентровые рандомизированные контролируемые исследования 3a фазы длительностью 26–52 недели с участием более 2500 пациентов с СД1 и СД2, а также в исследованиях 3b фазы, где он сравнивался с традиционно используемыми режимами старта и интенсификации инсулинотерапии. Все представленные исследования выполнены в дизайне «лечение до цели» с достижением одинаковой эффективности с препаратом сравнения, поэтому имеют ограниченное значение в отношении оценки эффективности лечения, но позволили выявить различия параметров безопасности при достижении эквивалентного гликемического контроля [28].
Результаты 26-недельного исследования у пациентов с СД2, ранее не получавших терапию инсулином и не достигших целей контроля на предшествующей терапии НИССП, показали, что старт с комбинации инсулина деглудек/инсулина аспарт способствует достижению успешного контроля и имеет преимущества в отношении улучшения глюкозы плазмы натощак по сравнению с ДИАсп 30 [35]. В целом во всех исследованиях около 50% пациентов на инсулине деглудек/инсулине аспарт достигли целей гликемического контроля (HbA1c меньше 7,0%), а снижение глюкозы плазмы натощак в конце исследуемого периода было более значимым (клинически и статистически), чем при использовании ДИАсп30, инсулина гларгин 100 ЕД/мл). Средняя разница между группами сравнения достигала 1,0 ммоль/л и более [34–38].
Данные клинических исследований инсулина деглудек/инсулина аспарт у пациентов с СД2 показали, что новый комбинированный препарат инсулина может значительно улучшать гликемический контроль при более низком риске развития гипогликемий, особенно ночных, как в сравнении с существующими в клинической практике предварительно смешанными двухфазными инсулинами (НовоМикс ® 30 ФлексПен ® ), так и базальными аналогами инсулина (гларгин 100 ЕД/мл) [34–38]. У инсулин-наивных пациентов с СД2 терапия комбинированным препаратом инсулина ассоциировалась с клинически и статистически значимой более низкой частотой подтвержденных и ночных подтвержденных гипогликемий (на 54% и 75% соответственно) по сравнению с ДИАсп 30 [35].
Таким образом, клинические исследования и практический опыт применения комбинированного инсулина подтвердили его высокую эффективность в отношении контроля гипогликемических эпизодов и сердечно-сосудистую безопасность у пациентов с СД2. Применение новой комбинации инсулинов в качестве старта инсулинотерапии у пациентов, получающих НИССП, показало преимущества перед большим спектром других препаратов, как в отношении нормализации гликемического профиля, так и в отношении удобства применения.
Заключение
Инсулин – самый мощный сахароснижающий препарат, действие которого не зависит от остаточной функции β-клеток и ограничено лишь риском развития гипогликемий. При неэффективности НИССП назначение инсулинов становится неизбежным, и инсулины нового поколения – аналог человеческого инсулина сверхдлительного действия деглудек и его фиксированная комбинация с аналогом ультракороткого действия аспарт дают возможность назначать инсулинотерапию с минимизацией данных рисков. Клинические исследования подтвердили способность инсулина сверхдлительного действия и комбинации аналогов инсулина сверхдлительного действия и ультракороткого действия сокращать число гипогликемических эпизодов и успешно достигать гликемических целей.