Болит спина бросает в жар что делать
При каких болезнях часто возникает ощущение жара в теле?
Прилив жара – знакомое многим ощущение. Но если подобное состояние стало часто повторяться, то это сигнал того, что пора проверить свое здоровье. Какие причины могут быть у прилива жара?
Вегетососудистая дистония
Этот синдром представляет совокупность симптомов, которые возникают при нарушении функционирования вегетативного отдела нервной системы, что в свою очередь провоцирует сбой в работе многих внутренних органов и систем.. Приливы жара являются одним из проявлений вегетососудистой дистонии. Помимо этого у человека с подобной проблемой может усиливаться процесс потоотделения, возникать тахикардия и повышаться артериальное давление. В большинстве случаев это состояние вызывают психологические проблемы, поэтому бороться с приливами, как с одним из проявлений вегетососудистой дистонии, при помощи лекарственных средств не всегда имеет смысл. Самым простым способом успокоиться, нормализовать частоту сердечных сокращений и дыхание является применение дыхательных упражнений. Вначале нужно сделать медленный вдох, что займет 4 секунды, далее нужно задержать дыхание в течение 7 секунд, и медленно выдохнуть, в течение 9 секунд, втягивая живот. Следите, чтобы при этом не возникало болезненных ощущений.
Высокое кровяное давление
Приливом жара могу страдать и люди с гипертонией. Помимо этого при повышении давления у человека появляется отдышка, учащается биение сердца, в области сердца может возникнуть боль. Это состояние нельзя игнорировать, иначе человеку грозит инсульт. При проявлении подобных симптомов лучше обратиться к врачу, который назначит правильный курс лечения и даст рекомендации относительно изменения образа жизни.
Заболевания щитовидной железы
При сбоях в работе щитовидки, происходит увеличение или сокращение выработки тех или иных гормонов. Среди проявлений этого процесса можно обнаружить и приливы жара. К примеру, люди с гипертиреозом, при котором активируется чрезмерное производство тиреоидных гормонов, могут ощущать жар в теле, даже когда температура воздуха в помещении абсолютно комфортная. При частых приливах стоит пройти обследование, сделать УЗИ щитовидной железы и проверить уровень гормонов. При обнаружении проблемы необходимо начать лечение.
#нацпроектдемография89
Жжение в спине причины, способы диагностики и лечения
Жжение в спине — неприятный симптом, сопровождающий болезни деструктивного, воспалительного и дегенеративного характера. Признак может развиться самостоятельно или сопровождать другие симптомы: слабость в мышечных тканях, кашель и одышка. Чувство жжения нельзя игнорировать, требуется обратиться к врачу.
Причины жжения в спине
Необъяснимое чувство жжения в области позвоночника развивается внезапно, может сопровождаться болезненными ощущениями и зудом. Выделяют несколько причин прогрессирования симптома:
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 15 Декабря 2021 года
Содержание статьи
Цитата от специалиста ЦМРТ
Цитата от специалиста ЦМРТ
Для определения причин жжения в спине необходимо учитывать сопутствующие симптомы и вероятность обострения хронических заболеваний. Само по себе жжение может быть причиной многих патологий. Разобраться в ситуации и поставить точный диагноз должен квалифицированный врач. Не занимайтесь самолечением, это может привести к осложнениям.
Типы жжения в спине
В зависимости от характера жжения выделяют следующие виды симптома:
Постоянное жжение в спине
Симптом не пропадает, постоянно доставляет дискомфорт больному, развивается на фоне патологии позвоночника.
Периодическое жжение в спине
Симптоматика появляется в определенное время суток или при физической нагрузке, в состоянии покоя чувство жжения отсутствует.
Методы диагностики
Для постановки правильного диагноза требуется консультация гастроэнтеролога, кардиолога и травматолога при возникновении чувства жжения после физического повреждения. Симптом имеет разную природу возникновения. Врач проводит первичный осмотр, уточняет характер жжения, локализацию. Для установления точной причины используют следующие диагностические методы: назначают анализы кровеносных телец и урины, рентген спинной области, компьютерную томографию, МРТ, ультразвуковое исследование органов желудочно-кишечного тракта, кардиограмму. Кровь также исследуют на тромбоциты, проводят флюорографию.
В сети клиник ЦМРТ рекомендуют прохождение следующих процедур:
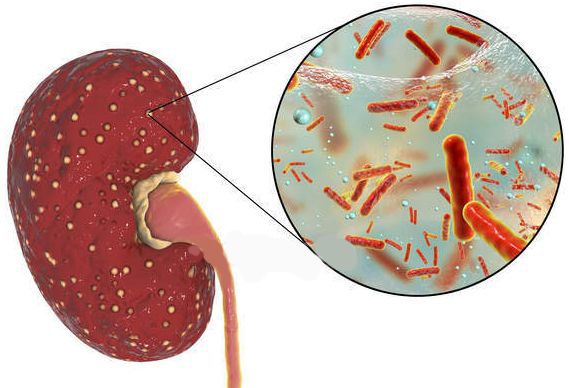
Признаки острого и хронического пиелонефрита
Пиелонефрит — воспаление почек, которое имеет под собой бактериальную основу.
Пиелонефрит может быть первичным или вторичным (обструктивным). Обструктивный возникает из-за других нарушений мочевыводящей системы, нарушения оттока мочи, поэтому важно своевременно проводить лечение мочекаменной болезни, чтобы конкременты не мешали физиологическому оттоку мочи и не поражали почки. Симптомы пиелонефрита также могут отличаться у острой и хронической форм болезни.
Симптомы острого пиелонефрита
Острая форма воспаления почек манифестирует яркими симптомами:
При обструктивном пиелонефрите часто все начинается с почечной колики. За острой болью следует быстрый подъем температуры и ухудшение общего состояния. Человек начинает обильно потеть, температура резко падает, наступает период мнимого благополучия. Но если не ликвидировать причину нарушения оттока мочи, то со временем появится более серьезная симптоматика, особенно если речь идет о гнойной форме:
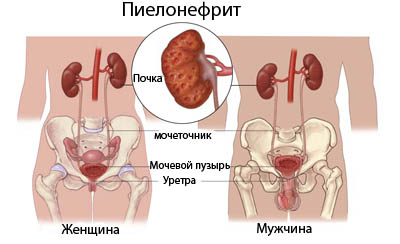
Симптомы пиелонефрита у мужчин и женщин
Особенности строения мочевыводящей системы влияют на течение пиелонефрита. Так как у женщин более короткий мочеиспускательный канал, инфекции проще добраться до почек, часто пиелонефрит становится следствием нелеченного цистита. Женщины чаще страдают от воспаления почек, симптомы пиелонефрита у них выражены ярче:
Симптомы пиелонефрита у мужчин часто более стертые:
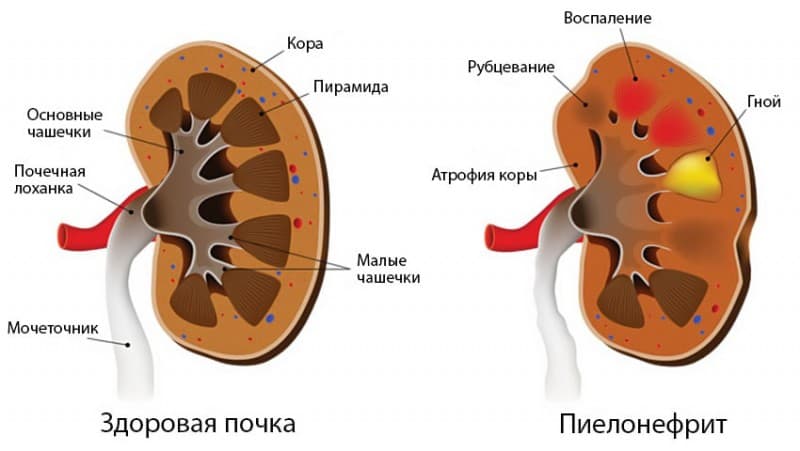
Симптомы хронического пиелонефрита
Хроническое течение характеризуется сменой острых фаз и стадий ремиссии. Для активного периода будут характерны симптомы острого пиелонефрита, описанные выше. А в стадии ремиссии человек может чувствовать следующие симптомы хронического пиелонефрита:
Без лечения возникает хроническая почечная недостаточность, УЗИ-признаком хронического пиелонефрита становится вторично-сморщенная почка. Еще один симптом болезни на поздней стадии — повышенное артериальное давление.
Симптомы пиелонефрита у беременных
Во время беременности почки женщины испытывают максимальную нагрузку. Растущая матка оказывает давление на мочевыводящую систему, расширяются чашелоханочная система и мочеточные каналы. Все это приводит к тому, что беременные женщины имеют повышенный риск возникновения пиелонефрита. Симптомы пиелонефрита у беременных аналогичны тем, что наблюдаются при острой форме болезни:
Лечение
Так как острый пиелонефрит часто переходит в хроническую форму, которая может грозить морфологическими изменениями почек и нарушением работы всей мочевыделительной системы, при первых симптомах пиелонефрита следует обращаться к врачу. В Клинике урологии имени Р. М. Фронштейна Первого Московского Государственного Медицинского Университета имени И.М. Сеченова (Государственный центр урологии) вам обязательно окажут помощь. Не занимайтесь самолечением и не теряйте драгоценное время, помните, что почки — жизненно важный орган.
По будням Вы можете попасть на прием к урологу в день обращения.
Акопян Гагик Нерсесович – профессор, доктор медицинских наук, онколог, уролог в Москве
Прием ведет врач высшей категории, уролог, онколог, доктор медицинских наук, профессор. Автор более 100 научных работ.
Онкоурологический стаж – более 15 лет. Помогает мужчинам и женщинам решать урологические и онкоурологические проблемы.
Проводит диагностику, лечение и сложные операции при таких диагнозах, как:
Если не дают покоя затрудненное или учащенное мочеиспускание, боль в поясничной области, кровь в моче, а также другие симптомы, обратитесь за помощью к врачу урологу.
* Если вы планируете обследоваться сразу после встречи с врачом, отправляйтесь в клинику с наполненным мочевым пузырем.
Чтобы встреча с врачом прошла максимально эффективно, подготовьтесь к первичной консультации
Записаться на прием к урологу в Москве можно несколькими способами:
Запись на прием
В будний день мы сможем назначить вам консультацию уже через несколько часов после обращения.
Диагностика и лечение боли в спине у женщин в постменопаузальном периоде
В нашей стране распространенность вертеброгенных болевых синдромов среди взрослого населения достигает в некоторых регионах 62%.
Среди наиболее часто встречающихся заболеваний, в клинической картине которых превалирует болевой синдром, являются дорсопатии.
Дорсопатии — это группа заболеваний костно-мышечной системы и соединительной ткани, ведущим симптомокомплексом которых является боль в туловище и конечностях невисцеральной этиологии.
Дегенеративные изменения при дорсопатии
В дегенеративный процесс могут вовлекаться различные структуры позвоночно-двигательных сегментов: межпозвонковый диск; дугоотросчатые суставы; связки; мышцы.
Дистрофические изменения в позвоночнике могут различаться по локализации.
Дистрофические изменения в диске: спондилез (формирование спондилезных краевых костных разрастаний); остеохондроз — патология ядра диска.
Грыжу диска следует рассматривать как проявление остеохондроза позвоночника. На формирование болевого синдрома при грыже диска влияют:
Выделяют следующие основные диагностические критерии грыж межпозвонковых дисков поясничного отдела:
Дистрофические изменения в суставе — спондилоартроз.
Дистрофические изменения в телах позвонков — асептический некроз (болезнь Кюмеля); дистрофия позвонка — снижается прочность позвонков, диск расправляется и постепенно внедряется в тела соседних позвонков — образуется форма диска в виде двояковогнутой линзы.
В последние годы в связи с увеличением в популяции доли лиц пожилого возраста, среди которых превалируют женщины в постменопаузальном периоде, проблема дорсопатий рассматривается и с точки зрения той роли, которую играют в развитии этого процесса остеопоретические нарушения.
Остеопороз определяется как «системное заболевание скелета, которое характеризуется снижением костной массы и нарушением микроархитектоники костной ткани, приводящими к увеличению хрупкости кости и риску переломов». По некоторым оценкам, остеопороз обнаруживается более чем у 30% женщин старше 50 лет.
Развитие постменопаузального остеопороза связано в первую очередь с недостаточной продукцией эстрогенов, что приводит к нарушению синтеза локальных медиаторов ремоделирования костной ткани.
С возрастом в прогрессировании остеопороза все большую роль играют и другие важные механизмы, основным из которых является дефицит витамина D и развитие резистентности ряда тканей, в том числе костей скелета, к воздействию этого витамина.
Можно выделить следующие факторы риска развития остеопороза:
Наиболее частыми причинами вторичного болевого синдрома в пояснице у женщин в постменопаузальном периоде являются:
Диагностический алгоритм действий врача при обращении пациентки в постменопаузальном периоде с жалобой на боль в пояснице представлен на рис. 1.
 |
| Рисунок 1. Диагностический алгоритм действий врача при обращении пациентки в постменопаузальном периоде с жалобой на боль в пояснице |
В первую очередь врач проводит сбор анамнеза и физикальное обследование пациентки.
Затем, в случае отсутствия неврологического дефицита, необходимо провести рентгеновское исследование поясничного и крестцового отделов позвоночника. При этом могут диагностироваться следующие патологические изменения: метаболические заболевания костей (остеопороз, остеомаляция, гиперпаратиреоз), остеоартроз, компрессионный перелом, анкилозирующий спондилит (болезнь Бехтерева), спондилолистез, опухоли (гемангиома, остеосаркома, метастазы, остеома, миеломная болезнь), остеохондроз позвоночника, мочекаменная болезнь.
Если патологических изменений при рентгенологическом исследовании не выявлено, необходимо провести мануальное исследование тазовых органов (ректальное, вагинальное). Могут быть диагностированы эндометриоз, опухоли в области таза, инфекции тазовых органов (абсцесс, цервицит).
Если патологические изменения в органах малого таза отсутствуют, необходимо провести компьютерное или магнитно-резонансное исследование. При этом могут быть обнаружены следующие патологические изменения: инфекционный процесс (остеомиелит, туберкулез, сифилис), ретроперитониальные опухоли, грыжа межпозвонкового диска, стеноз позвоночного канала.
При отсутствии вышеперечисленных заболеваний необходимо сделать клинический анализ крови и определить скорость оседания эритроцитов (СОЭ). При увеличении СОЭ необходимо исключить ревматизм, туберкулез позвоночника. Если СОЭ в норме, следует учитывать, что боль в спине может быть вызвана растяжением мышц и связок, варикозным расширением вен таза, психосоматическими нарушениями.
Если при физикальном обследовании были выявлены неврологический дефицит или другие отклонения, необходимо провести компьютерное или магнитно-резонансное исследование. При этом могут быть обнаружены следующие патологические изменения: аневризма брюшного отдела аорты, грыжа межпозвонкового диска, компрессионный перелом позвоночника, опухоли позвоночника, эпидуральный абсцесс поясничного отдела позвоночника (рис. 2).
 |
| Рисунок 2. Отсутствие рентгенологических изменений |
Основными факторами этиопатогенеза боли в спине у пожилых женщин являются:
Дифференциальная диагностика поясничной дорсопатии
Лечение боли в спине у женщин в постменопаузе
Для лечения дорсопатий используют ряд методов, к числу которых относятся медикаментозный, включая энзимотерапию, ортопедический, физиотерапевтический, массаж, электроакупунктура, мануальная терапия и др. (Хабиров Ф. А.). Однако ни один из перечисленных методов полностью не отвечает современным требованиям по части эффективности и переносимости. В частности, это касается применения нестероидных противовоспалительных препаратов (НПВП), обладающих выраженным анальгетическим эффектом. Однако наряду с уменьшением воспаления и боли лекарственные препараты этой группы нередко вызывают неблагоприятные побочные эффекты, такие как повреждение слизистой оболочки желудка и кишечника («ульцерогенное действие»), нарушение функций почек, тромбоцитов и др.
В последние годы группа НПВП пополнилась новыми препаратами — так называемыми селективными ингибиторами циклооксигеназы-2. Отличительной особенностью этих средств является более избирательное, чем у «старых» НПВП, торможение активности одной из 2 изоформ ключевого фермента в биосинтезе простагландинов — циклооксигеназы-2 (ЦОГ-2), которая по современным представлениям отвечает за биосинтез этих противовоспалительных и алгогенных веществ в очаге воспаления. В то же время новые НПВП оказывают незначительное влияние на другую изоформу данного фермента — циклооксигеназу-1 (ЦОГ-1), которая осуществляет биосинтез простагландинов вне очага воспаления. Образуемые при ее участии простагландины являются важными физиологическими регуляторами микроциркуляции в слизистой оболочке органов ЖКТ и почек, желудочной секреции, функций клеток крови и т. п. Именно неизбирательность действия «старых» НПВП в отношении ЦОГ-1 и ЦОГ-2 рассматривается в качестве причины развития большинства вызываемых ими побочных эффектов. В то же время избирательные ингибиторы ЦОГ-2 в рамках контролируемых клинических исследований продемонстрировали высокий уровень безопасности.
Целебрекс и мовалис — новые специально разработанные препараты этой группы, оказывающие незначительное побочное действие на желудочно-кишечный тракт.
Целебрекс (целекоксиб) — новый специально разработанный препарат этой группы, оказывающий незначительное побочное действие на желудочно-кишечный тракт и обладающий высокой эффективностью, сравнимой с «золотым стандартом» НПВП — диклофенаком.
Целебрекс рекомендуется применять в дозе 200 мг 2 раза в день в комплексном лечении больных с выраженным болевым синдромом при дорсопатии.
Целебрекс не вызывает агрегацию тромбоцитов, не оказывает негативного действия на хрящевую ткань и хорошо сочетается с гипотензивными препаратами (ингибиторы АПФ) и пероральными сахароснижающими препаратами (глибенкламид и толбутамид)
С точки зрения скорости достижения эффекта преимущество имеют парентеральный и ректальный способы введения нестероидных противовоспалительных препаратов.
Показано локальное применение анальгетических мазей, гелей, кремов, отличающихся высоким содержанием нестероидных противовоспалительных препаратов.
Финалгель — гель, состоящий из пироксикама. Хорошо проникает в подкожную жировую клетчатку, мышцы и связки. Обладает анальгетическим, противоотечным, охлаждающим действием. Способ применения: выдавить гель в объеме 3 см, хорошо растереть. Использовать 3—4 раза в день.
Финалгон — мазь, имеющая в своем составе два препарата: нонивамид — синтетическое производное ксапсаицина — местнораздражающее вещество, выделенное из перца, и никобоксил — производное никотиновой кислоты, обладающее выраженным сосудорасширяющим действием. Главным в механизме действия финалгона является возбуждение кожно-висцеральных рецепторов. В результате усиления кровотока в зоне воздействия наблюдаются выраженные болеутоляющий, спазмолитический и согревающий эффекты, улучшается местное кровообращение. Способ применения препарата: из тюбика выдавливается примерно 0,5 см мази; препарат наносят на участок кожи размером с ладонь, для усиления лечебного действия можно накрыть больное место шерстяной тканью.
Для снятия тонического напряжения мышц при болях в спине у женщин в постменопаузальном периоде применяют миорелаксанты центрального действия. Препараты этой группы не влияют на нервно-мышечную передачу и при этом уменьшают тонус скелетных мышц в результате угнетения моно- и полисинаптических рефлексов за счет снижения выделения возбуждающих аминокислот (глутумата и аспартата). Следует также отметить умеренное анальгетическое действие этих лекарственных средств.
Большое значение при лечении дорсопатий (в том числе развивающихся на фоне остеопороза) приобретает также использование лекарственных препаратов, оказывающих положительное влияние на костную ткань. К таким лекарственным средствам относятся препараты на основе витамина D, его активных метаболитов и производных.
Витамин D играет важную роль в жизнедеятельности организма в целом. Он может рассматриваться в качестве ведущего фактора поддержания кальциевого гомеостаза, кроме того, этот витамин участвует в ключевых процессах формирования скелета и ремоделирования костной ткани. Основными механизмами действия витамина D являются: усиление всасывания кальция в кишечнике, активация процессов костного ремоделирования, подавление избыточной секреции паратиреоидного гормона, улучшение нервно-мышечной проводимости и сократимости двигательных мышц.
Альфакальцидол — 1α-оксивитамин D3, представляет собой синтетический аналог активного метаболита витамина D3 — кальцитриола. Этот препарат является пролекарством, то есть веществом, превращающимся в активную форму после поступления в организм. Как правило, препараты-пролекарства лучше переносятся, действуют более длительно и отличаются повышенной эффективностью. Альфакальцидол характеризуется более продолжительным периодом существования в организме, чем кальцитриол, что позволяет назначать его 1 или 2 раза в сутки, кроме того, в отличие от препаратов нативного витамина D, альфакальцидол не нуждается в повторном гидроксилировании в почках, а в одну стадию превращается в активный метаболит витамина D. С учетом пониженной активности почек у лиц пожилого возраста, у которых снижается способность к образованию кальцитриола, применение альфакальцидола при нехватке витамина D в организме можно считать оправданным.
При выборе терапии для женщин в постменопаузальном периоде с болями в спине необходим индивидуальный подход — следует учитывать клинические проявления заболевания, особенности строения позвоночника, стадию патологического процесса, наличия сопутствующей патологии.
Таким образом, в патогенезе дорсопатий у женщин в постменопаузе важную роль играют остеопоретические и биомеханические нарушения.
Диагностический алгоритм дорсопатии должен включать оценку состояния костной ткани (денситометрия, КТ).
Комплексное лечение дорсопатий у женщин в постменопаузе предусматривает совместное применение нестероидных противовоспалительных средств и препаратов активного метаболита витамина D.
Т. Т. Батышева, кандидат медицинских наук
Г. Я. Шварц
Поликлиника восстановительного лечения № 7, Москва
Панкреатит
Панкреатит – это воспаление поджелудочной железы (органа, ответственного за выработку пищеварительного сока).
Поджелудочная железа в организме человека выполняет очень важную функцию: вырабатывает ферменты, которые, попадая в тонкий кишечник, активируются и участвуют в переваривании белков, жиров и углеводов. Орган вырабатывает гормон инсулин, который регулирует уровень глюкозы в крови.
Формы панкреатита
Острая – характеризуется острой опоясывающей болью в верхней части живота. Часто боль появляется после употребления жирной пищи или алкоголя. Неприятные ощущения могут быть как едва заметными, так и нестерпимыми с иррадиацией в лопатку или грудину. Наблюдается тошнота, рвота, нарушение стула. Из-за затрудненного оттока желчи кожа принимает желтоватую окраску.
Хроническая – основная локализация боли находится на верхней части брюшной стенки с иррадиацией в спину, грудную клетку (левую часть), нижнюю часть живота. Неприятные ощущения возникают после приема жирной тяжелой пищи, алкогольных напитков, постоянных стрессов.
Развитие хронического панкреатита характеризуется тошнотой, потерей аппетита, вздутием живота, нарушением стула, иногда рвотой.
Хроническая форма патологии отличается от острой периодами ремиссии и обострения. С течением заболевания периоды обострения становятся все чаще, возможно развитие кишечных расстройств, нарушения нормального пищеварения, снижение массы тела.
Хронический панкреатит часто дает осложнения (желудочные кровотечения, рак, кисты и абсцессы, поражение печени, сахарный диабет, энтероколит). Вот почему к заболеванию нужно относиться серьезно и при малейшем подозрении на развитие воспаления, обратиться к врачу.
Причины развития панкреатита
Болезнь развивается из-за поражения тканей поджелудочной железы. Это происходит по следующим причинам:
злоупотребление алкоголем и табаком
травмы живота, хирургические вмешательства
неконтролируемый и долговременный прием медикаментов: антибиотиков, гормональных препаратов, кортикостероидов, некоторых диуретиков
интоксикация пищевыми продуктами, химическими веществами
неправильный рацион питания с преобладанием острой и жирной еды и с большими перерывами между приемами пищи
Симптомы панкреатита

Боль – интенсивная, постоянная, характер болевых ощущений описывается больными как режущий, тупой.
Высокая температура тела, высокое или низкое давление – самочувствие пациента быстро ухудшается из-за стремительного развития воспалительного процесса.
Бледный или желтоватый цвет лица.
Тошнота и рвота – появляется сухость во рту и белый налёт, приступы рвоты не приносят облегчения. Самый правильный шаг в этот момент – голодать, любой приём пищи может только ухудшить ситуацию.
Диарея или запор – стул при остром панкреатите чаще всего пенистый, частый со зловонным запахом, с частицами не переваренной пищи. Бывают и наоборот запоры, вздутие, затвердение мышц живота, что может быть самым первым сигналом начинающегося острого приступа панкреатита.
Вздутие живота – желудок и кишечник во время приступа не сокращаются.
Одышка – появляется из-за потери электролитов при рвоте.
Хронический панкреатит характеризуется следующими признаками:
Боль в животе – может быть опоясывающей или иметь чёткую локализацию с иррадиацией в спину. Появляется после принятия пищи.
Интоксикация организма – появляются общая слабость, снижение аппетита, тахикардия, повышение температуры тела, снижение артериального давления.
Эндокринные нарушения – кетоацидоз, сахарный диабет, склонность к гипогликемии. Также могут появиться ярко-красные пятна в области живота, спины, груди, которые не исчезают при надавливании.
При длительном течении заболевания у больного постепенно возникает анемия, потеря массы тела, сухость кожи, ломкость волос и ногтей, симптомы авитаминоза, повышенная утомляемость.
Первая помощь при приступе панкреатита
Чтобы снизить болевые ощущения, можно использовать грелку, наполненную холодной водой. Её нужно приложить на область живота, а именно на эпигастральную область (область под мечевидным отростком, соответствующая проекции желудка на переднюю брюшную стенку). Это позволяет снизить интенсивность болей, немного убрать отек и воспаление.
Больному необходимо соблюдать больничный режим. Это позволит уменьшить приток крови к органу, а значит уменьшит воспаление.
Запрещено принимать пищу. Процесс переваривания может вызвать более сильные боли, появиться тошнота и рвота. А диета уменьшит выработку ферментов, усиливающих воспалительную реакцию и боли. Придерживаться голодания нужно 3 суток. Можно пить чистую воду без газов.
Нужно обязательно вызвать врача для осмотра, даже если больной точно не уверен, что это приступ острого панкреатита. Как мы уже знаем, эта патология может затихнуть, а затем стремительно рецидивировать. В это время можно выпить обезболивающий препарат, чтобы снизить неприятные ощущения.
Диагностика заболевания к частной медицинской клинике «Медюнион»
Диагностировать это заболевание не составляет труда, так как первые признаки говорят сами за себя. Однако, чтобы назначить адекватное лечение, нужно обязательно определить форму заболевания. Для этого врач проводит лапароскопию – метод, позволяющий осмотреть с помощью специального инструмента брюшную полость изнутри.
При подозрении на острый панкреатит проводятся лабораторные анализы:
Общий анализ крови
Биохимический анализ крови
УЗИ, МРТ или рентгенография органов брюшной полости
Компьютерная томография по показаниям
При хронической форме проводятся те же исследования, однако анализы лучше брать в период обострения заболевания.
Лечение острого панкреатита
При обнаружении острого панкреатита пациента нужно немедленно госпитализировать. Лечение должно проходить в условиях стационара, так как это состояние является весьма опасным.
Для снятия боли принимают спазмолитики, в сложных случаях проводят откачивание содержимого желудка для снятия нагрузки на железу.
При обострении панкреатита больные нуждаются в госпитализации с ежедневным в течение первой недели контролем параметров крови, водного баланса, числа лейкоцитов, уровня ферментов в сыворотке крови. В первые 1–3 дня рекомендуются голод, прием щелочных растворов каждые 2 часа.
Во время обострения хронического панкреатита пациенту показана терапия, аналогичная острому процессу. Пациент должен на протяжении всей жизни соблюдать диету и принимать препараты из группы спазмолитиков и препараты, нормализирующие секреторную функцию органа.
Самое главное при хронической форме заболевания поддерживать диету, которая предполагает исключение из рациона жирной и жареной пищи. При малейшем нарушении режима у больного могут начаться неприятные ощущения и тошнота. При интенсивных болях врач назначает спазмолитики. Коротким курсом может применяться антисекреторная терапия.
Диета при панкреатите

Также необходимо ограничить потребление соли, питаться небольшими порциями по 6 раз в день. Блюда всегда должны подаваться в тёплом виде. Необходимо исключить все продукты с высоким содержанием экстрактивных веществ или эфирных масел (рыбные, мясные бульоны, какао, кофе и др.), свежих ягод, овощей, зелени, фруктов, плодов, кислых соков, газированных напитков, маринадов.
Где пройти лечение панкреатита в Красноярске?
Если вы или ваши близкие страдаете от воспаления поджелудочной железы, обратитесь за помощью в медицинский центр «Медюнион». Мы занимаемся диагностикой и лечением любых заболеваний в Красноярске. Мощное оборудование для проведения КТ, МРТ и рентгена, опытные врачи, которые при необходимости проведут первичный осмотр на дому, ждут вас в «Медюнион». Чтобы узнать подробности или записаться на прием, позвоните по телефону 201-03-03.