Болезнь паллиатив что это
Когда нельзя вылечить:
7 вопросов о паллиативной помощи
Когда люди слышат вердикт «неизлечим», им становится страшно. Пугает все: и близость финала, и возможные физические страдания, но главное — непонимание, что же теперь делать. Как избежать боли, как сохранить достоинство, как не остаться один на один со своей бедой, как наполнить жизнью дни до конца жизни.
Тогда на смену куративной (лечащей) медицине приходит паллиативная помощь — она включает в себя медицинскую, социальную и психологическую поддержку. А иногда паллиатив подключают еще на стадии лечения.
Мы собрали семь самых острых, самых болезненных вопросов, которые возникают у людей, когда речь заходит о паллиативной помощи. Ответы на них подготовили специалисты Фонда помощи хосписам «Вера» и нашего портала, а также Ольга Васильевна Осетрова, главный врач Самарского хосписа.
Нет, это не всегда так. Когда болезнь вылечить невозможно, врач ставит другие цели: уменьшить боль, увеличить продолжительность жизни, сохранить или улучшить ее качество. А еще, бывает, что продолжение лечения опасно для жизни (например, появились признаки остановки работы печени или почек), тогда отмена агрессивного лечения — это возможность продления жизни.
Да, могут. Но только в случае, если продолжение лечения несет фатальные риски, и это подтверждают результаты анализов. Или если оно неэффективно, но агрессивно.
Если же речь о лечебных мероприятиях, которые улучшают качество жизни человека и пусть не излечивают, но замедляют течение заболевания, то их следует продолжать.
Признание пациента нуждающимся в паллиативной помощи — это фиксация его состояния в медицинской документации. Непризнание этого факта ничего не меняет в назначениях, но ограничивает получение паллиативной помощи, в том числе, медицинских изделий — например, кресла-коляски или кислородного концентратора.
Своевременное подключение паллиативной помощи значительно улучшает эффект лечения, повышает качество жизни и достоверно продлевает жизнь. Особенно при неблагоприятном прогнозе. Например, в онкологии поддерживающая терапия использует принципы и методы паллиативной помощи для всех категорий пациентов.
Вас может удивить, но в хосписах зачастую в буквальном смысле кипит жизнь — по крайней мере до пандемии там почти каждый день проходили концерты, мастер-классы, вечера чтения и настольных игр. И конечно же, происходят всякие истории. Координаторы фонда «Вера» (сотрудники, которые занимаются всей немедицинской помощью в хосписах) иногда их записывают.
Пожалуйста, почитайте наши небольшие зарисовки из хосписов : короткие и длинные, грустные и смешные, личные и «подслушанные», но всегда очень трогательные.
Людям с онкологическими заболеваниями такое заключение дает врач-онколог (при наличии гистологически верифицированного диагноза). В других случаях взрослым пациентам — врачебная комиссия или врачебный консилиум медицинского учреждения, где наблюдается пациент. А детям — только врачебная комиссия.
Жизнь с паллиативным статусом
Как продолжать жизнь с паллиативным статусом
Жизнь с заболеваниями, угрожающими жизни, требует большого напряжения и упорства. Это касается не только пациентов, но и их семей: родных и близких. Часто пациенты и их родные говорят о лечении, как о «борьбе» с болезнью. И несмотря на трудности этого пути, опыт объединения против заболевания иногда позволяет острее ощутить семейные узы, любовь и сплоченность.
Однако, к сожалению, не всегда такое лечение приводит к полной победе. Тогда помощь пациенту становится ориентированной на поддержание максимально достойного уровня жизни, и купирование симптомов. В таком случае принято говорить о паллиативном статусе пациента.
И пациент, и близкие ему люди нередко страшатся услышать от врача, что лечение больше не предполагает выздоровления. Когда приходится столкнуться с этой информацией, люди испытывают отчаяние, переживают шок и эмоциональную боль. Это трудная для самого человека, но вполне нормальная реакция на трудные события.
Но хотя переход в паллиативный статус означает, что лечение больше не может быть нацелено на выздоровление пациента, он не означает, что жизнь пациента обрывается сию минуту. Даже в ситуации возможной скорой смерти человека, у него есть некоторое время, которое он может быть здесь, жить, находиться среди родных. И хотя неопределенность и усталость от пройденного пути часто сопровождает родных и самого пациента, возрастает ценность каждого дня жизни, обостряются чувства, ощущение связи с близким человеком, значимость совместно проведенного времени.
Но есть и ряд факторов, которые могут дополнительно омрачать этот особый период жизни семьи, когда в ней есть человек живущий с паллиативным статусом.
В первую очередь, это физическая боль, если она не взята под контроль, а также трудности самостоятельного ухода за пациентом в домашних условиях. Однако, не только медицинская сторона жизни имеет значение.
Рассмотрим некоторые из психологических факторов, которые могут негативно влиять на жизнь семьи и самого пациента, усугублять страдания.
Запрет на открытое обсуждение темы болезни и близости смерти.
Замалчивание, табуирование темы умирания может негативно сказываться как и на эмоциональном состоянии пациента, так и на отношениях в семье.
Восприятие паллиативного статуса как факта смерти.
Гиперопека по отношению к пациенту.
Отсутствие заботы близких о самих себе.
Еще один коварный фактор. Игнорирование родными своих личных потребностей неизбежно вызывает истощение.
Как следует из вышесказанного, важно выработать стратегию, поддерживающую силы родных, достоинство пациента и способность совместно радоваться.
Важно акцентировать внимание на том, что помогает сохранять личные ресурсы в это время. Иногда это проще сделать при участии специалиста-психолога.
Сохранение пациентом посильной деятельности, точки самостоятельного контроля над жизнью.
Это могут быть самые небольшие действия, как умывание или прослушивание аудиокниги в течение 5-10 минут. Но даже они могут быть опорой в сохранении удовлетворения от себя.
Акцент на удовольствии.
Включенность в повседневность.
Несмотря на то, что иногда мысли о будущем или прошлом захватывают с головой, способность жить сегодняшним днем и находить в нем интересные моменты может быть поддержкой для семьи.
Кроме того, внимания требуют и личные текущие дела, обязанности и планы каждого члена семьи. От них не стоит отказываться без крайней необходимости.
Для пациента также полезно переключать внимание с болезни и ее тягот на жизнь вокруг.
Подведение итогов пути. Благодарность прошлому и себе.
При возможности открыто обсуждать с семьей тему смерти, у пациента появляется возможность осмыслить прошлое, оживить его в беседе, сохранить его и пережить разные чувства. Не все из них могут быть тяжелыми, важно дать место и светлым эмоциям и впечатлениям.
Позиция сопровождения близкими пациента, даже в умирании.
При условии, что у родных есть эмоциональные силы, они могут разделить с пациентом его путь, даря друг другу бесценную возможность быть рядом до конца и полноценно попрощаться.
Сохранение человеческого достоинства в условиях болезни и лечения.
Забота родных о самих себе и посильная самостоятельность пациента помогают чувствовать больше энергии, уважения к себе, а также освобождает место для простого общения друг с другом.
Как близким поддержать самих себя?
В период ухода за близким человеком с паллиативным статусом, даже при самых лучших условиях, родные тратят очень много сил и ресурсов, ухаживая за пациентом и готовясь к принятию утраты. Необходимо уметь поддержать себя и для этого полезно сохранять акцент на своем личном будущем. Это требует понимания и принятия того факта, что после смерти родного человека, жизнь остальных членов семьи и друзей продолжится и по-прежнему будет стоить внимания, усилий, вложений. Кроме того, как мы уже говорили, способность радоваться, заниматься своими личными делами, получать удовольствие и удовольствие от занятий, помнить о своих личных потребностях может быть очень важным для сохранения психологического равновесия рядом с болеющим родным человеком. Поэтому планирование своего времени так м образом, чтобы оно предполагало личное время, приятные дела, инвестиции в планы на будущее не только не вредно, но и необходимо.
Чем может быть полезна поддержка психолога?
Безусловно, все то, о чем мы говорили выше организовать и сделать самостоятельно может быть крайне непросто. Иногда заботы в семье не оставляют сил для самостоятельных изменений ситуации, а тяжелые переживания могут словно парализовать. Тогда может быть уместно участие психолога.
Как определить, что человек нуждается в паллиативной помощи
Время чтения: 12 мин.
По каким критериям определяется, что пациент стал паллиативным. Какой документ должны выдать врачи такому пациенту. Что такое шкалы NECPAL, PPS и PPI. Как вести медицинскую документацию паллиативного пациента и почему важно человеческое отношение.
Об этом рассказывает Оксана Нестеренко, кандидат медицинских наук, врач паллиативной медицинской помощи, заведующая филиалом «ГБУЗ «Центр паллиативной помощи ДЗМ» г. Москвы», филиал Хоспис «Зеленоград».
Текст подготовлен по материалам вебинара.
Правила организации паллиативной медицинской помощи взрослым и детям и медицинские показания к оказанию паллиативной медицинской помощи описаны в документах:
Вопрос «об удивлении»
Оксана Нестеренко: Итак, я, как врач выездной патронажной службы посещаю пациента на дому впервые, или впервые прихожу к нему на осмотр в палату. Я уже изучила медицинскую документацию пациента, есть первое представление о нем. Знакомясь и проводя осмотр, я спрашиваю себя: удивлюсь ли я, если этот пациент уйдет из жизни в течение года? Если ответ «нет, я не удивлюсь», то скорее всего, этот пациент нуждается в оказании паллиативной медицинской помощи. Это — интуитивный подход, но он основан на профессиональном опыте.
Анкета пациента содержится в Приложении №1 к Регламенту организации оказания паллиативной медицинской помощи взрослому населению города Москвы.
Рассматривая каждый критерий, ставим галочку, есть данный критерий у пациента или нет. По общему количеству баллов, мы выясним, нуждается ли пациент в оказании паллиативной помощи или нет.
Раздел 1. Наличие заболеваний (состояний)
Раздел 2. Общие критерии для оказания паллиативной медицинской помощи.
Утвердительные ответы на все эти вопросы означают, что пациент нуждается в паллиативной помощи.
Раздел 3. Показатели тяжести заболевания.
Более пяти положительных ответов означает, что пациент, несомненно, нуждается в оказании паллиативной медицинской помощи.
Если ответов «да» от трёх до пяти — решение о нуждаемости в паллиативной помощи принимает врачебная комиссия.
Клинический пример
Пациентка проходила стационарное лечение с диагнозами: миеломная болезнь, вторичный AL-амилоидоз с поражением кожи, подкожно-жировой клетчатки, сердца, почек, желудочно-кишечного тракта, языка.
У пациентки инфильтративная кардиомиопатия, амилоидное поражение митрального клапана и аортального клапана с формированием комбинированного митрально-аортального порока сердца, пароксизмальная форма фибрилляции предсердий, хроническая сердечная недостаточность II Б, III-IV функциональный класс по NYHA, умеренная легочная гипертензия, макроглоссия.
Сопутствующая патология – цереброваскулярная болезнь и сахарный диабет. Мы запоминаем, что у пациентки два сопутствующих заболевания.
При поступлении пациентка жаловалась на боли в поясничном отделе позвоночника и ребрах, которые она оценивала на шесть баллов по ВАШ (визуальная аналоговая шкала оценки боли) без обезболивающей терапии.
Боли и отечность мелких суставов кистей, отечность подбородка, выраженные отеки нижних конечностей, одышка у нашей пациентки при минимальной физической нагрузке и в покое. Слабость в руках и в нижних конечностях, невозможность самостоятельно держать предметы в руках, снижение веса на 20 кг за последние полгода.
По анкете четыре критерия получили ответ «да»:
Пациентке назначался метипред, системный глюкокортикостероид. Ухудшение состояния произошло за последние шесть месяцев. До нас было три госпитализации по поводу гипостатической пневмонии и гнойных паронихий первого и третьего пальцев левой кисти.
Еще три критерия получили ответ «да»:
Резюме: По совокупности подтвержденных критериев не возникает сомнений, что пациентка нуждается в оказании паллиативной медицинской помощи.
Раздел 3. Критерии при отдельных заболеваниях
Первая большая группа заболеваний — злокачественные новообразования:
Вторая группа — хронические заболевания легких или иные расстройства дыхания:
Третья группа — заболевания органов кровообращения.
Четвертая группа — хронические неврологические диагнозы.
— неоднократные осложнения (аспирационная пневмония)
— пиелонефрит (более одного раза)
— неоднократные случаи лихорадки, несмотря на прием антибиотиков (наличие повышенной температуры после лечения антибиотиками в течение одной недели)
— пролежни 3-4 стадии или деменция с тяжелыми постинсультными симптомами
БАС, рассеянный склероз и другие заболевания двигательных нейронов, дегенеративные заболевания экстрапирамидной системы (болезнь Паркинсона):
Тяжелая хроническая болезнь печени:
— устойчивый к диуретической терапии асцит,
— гепаторенальный синдром или кровотечение из верхних отделов ЖКТ в связи с портальной гипертензией, не отвечающее на фармакологическое или эндоскопическое лечение и с противопоказанием к трансплантации.
Хроническая болезнь почек:
Деменция, одна из достаточно распространённых сейчас нозологий:
Клинический пример
Диагноз клинический основной
Лейомиосаркома средостения с вовлечением легочного ствола и опухолевым тромбозом правой и левой легочных артерий. Состояние после 2 курсов ПХТ. Мтс поражение легких, левосторонний субтотальный пневмоторакс, тотальный левосторонний гидроторакс, абсцесс верхушки левого легкого.
15 сентября — дренирование левой плевральной полости,
24 сентября — редренирование.
3 октября — клапанная бронхоблокация по поводу бронхопульмонального свища.
Осложнения основного заболевания
Посттромбоэмболическая легочная гипертензия (Р сист – 68 мм.рт.ст). Раковая интоксикация ДН II – III.
Сопутствующая патология
Язвенная болезнь желудка. Оперативное лечение в 2015 году. Артериальная гипертензия 2 ст, риск 3. Хронический пиелонефрит, вне обострения.
У нашей пациентки одышка в покое и при минимальной физической нагрузке. Резкая слабость, снижение аппетита, наша пациентка похудела за последние полгода на 15 кг. И мы сразу видим два критерия: синдром тягостной одышки и потеря веса.
В марте 2018 года пациентка была госпитализирована в московскую клинику, диагностирована тромбоэмболия лёгочной артерии и опухоль средостения. Было отказано в хирургическом и лучевом лечении.
В октябре 2018 года выявлено метастатическое поражение лёгких, левосторонний субтотальный пневмоторакс, левосторонний тотальный пневмоторакс, абсцесс верхушки левого лёгкого.
За время лечения отмечается зависимость от оксигенотерапии со снижением сатурации кислорода до 75% на атмосферном кислороде.
Итак, у пациентки подтвержденный диагноз злокачественного новообразования, четвёртая клиническая группа, есть тяжёлые соматические симптомы, кислородозависимость. Суммируем еще два критерия.
Землистый оттенок кожи, массивные отёки голеней и стоп, активна в пределах кровати и прикроватного пространства, но с посторонней помощью. Серьезные функциональные нарушения. Ожидаемая продолжительность жизни — менее 3 недель.
Три раза мы ответили «да».
Резюме: Пациентка нуждается в оказании паллиативной помощи.
Скачать бланк анкеты можно по этой ссылке.
Может ли пациент нуждаться в паллиативной помощи, если «да» ответов менее трёх? Шкала NECPAL говорит, что может.
NECPAL — сокращённое от Necesidades Paliativas, в переводе с испанского означает «паллиативные потребности». Это методика выявления в рамках общего медицинского обследования пациентов, которые нуждаются в любой из форм паллиативной помощи. Шкала была разработана Каталонским институтом онкологии в Испании, Департаментом здравоохранения Каталонии и при участии ВОЗ.
Шкала NECPAL тоже начинается с вопроса «об удивлении». А второй вопрос таков: Выражал ли пациент с прогрессирующим заболеванием или лицо, обеспечивающее основной уход за ним, в явной или неявной форме просьбу получать исключительно паллиативное или симптоматическое лечение? Предлагал ли он ограничить другую терапию или отказаться от специализированного лечения?
Такой подход дает право выбора пациенту. Соответственно, если на вопрос «об удивлении» врач ответил: «Нет, я не удивлюсь», а на второй вопрос ответил «Да», то можно говорить, что у пациента есть показания к паллиативной медицинской помощи.
Принятие решения о той или иной тактике ведения пациента с неизлечимым прогрессирующим заболеванием необходимо осуществлять с позиций качества жизни и прогнозируемой ожидаемой продолжительности жизни. Шкала PPS оценивает общую активность больных при паллиативном лечении.
Это хороший коммуникативный инструмент для врачей, чтобы быстро описать активность пациента. На совещании, конференции мы не говорим друг другу: «Пациент преимущественно лежит, он активен в пределах кровати или прикроватного пространства» или «Он может присаживаться на кровати с помощью, допустим, родственников или медицинского персонала». Но даем оценку в процентах, согласно шкале PPS. Так врачи быстро понимают друг друга.
В шкале PPS оцениваются способность пациента к передвижению, виды активности, способность к самообслуживанию, питание и уровень сознания.
Например, пациент проводит большую часть дня сидя или лежа, чувствует слабость из-за прогрессирующего заболевания, нуждается в серьезной помощи во время ходьбы даже на короткие расстояния, при этом пациент находится в полном сознании, нормально принимает пищу и питье. Соответственно, PPS у него будет 50%.
Или пациент с квадриплегией, который нуждается в постоянном уходе, может передвигаться с помощью кресла-коляски. Он только лежит, сам себя обслуживать не может. Ему требуется тотальная помощь во всем. Уровень функциональной активности у данного пациента будет 30%.
Скачать шаблон шкалы PPS можно по этой ссылке.
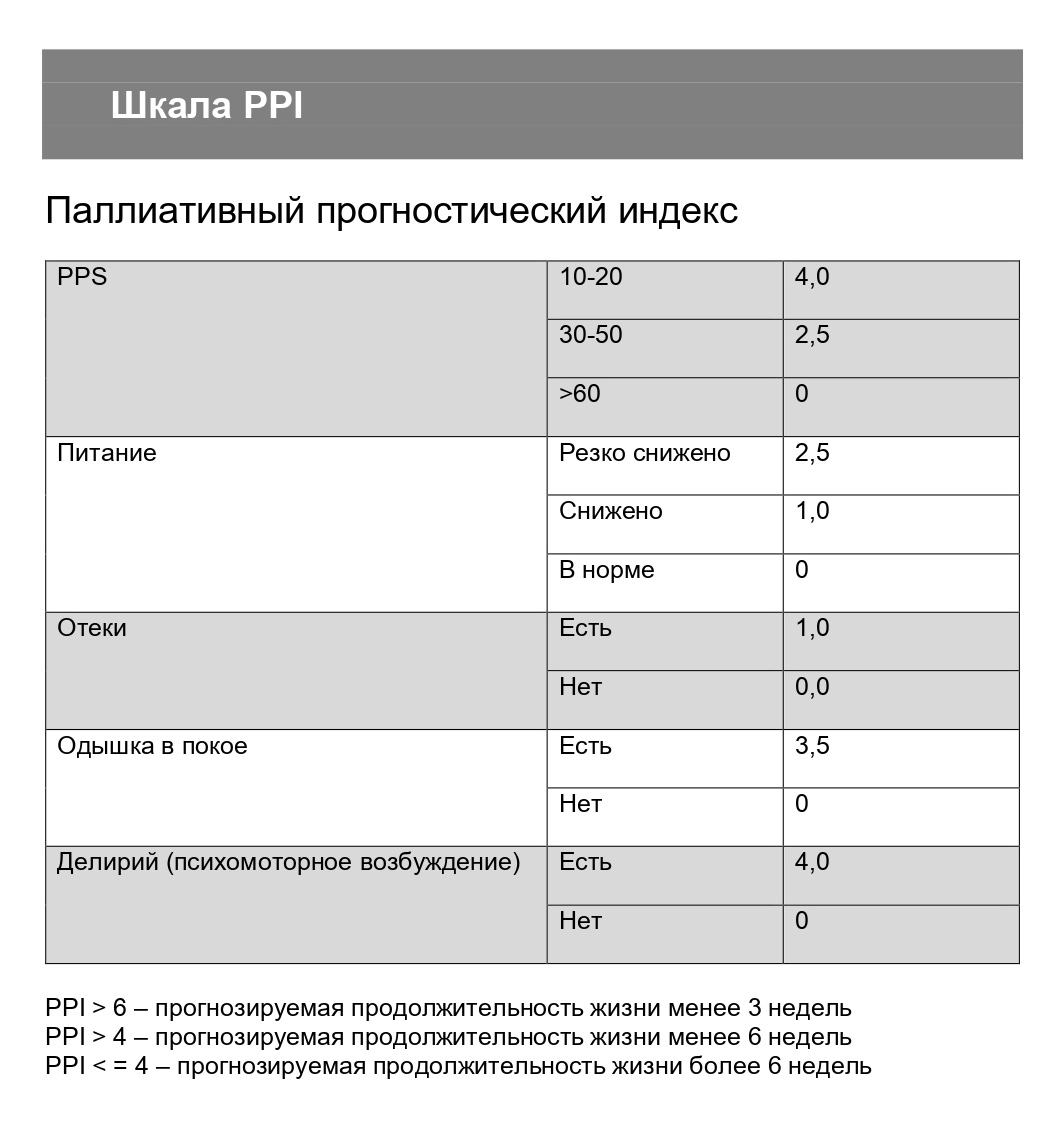
Это самый простой инструмент для оценки прогноза жизни пациента. Изначально шкала PPI была создана для пациентов онкологического профиля, но мы пользуемся ею и у соматических пациентов.
Оценивается пять параметров:
Если PPI более шести, то прогнозируемая продолжительность жизни у пациента менее трех недель.
Этот метод помогает решить вопрос о целесообразности продолжения специализированного лечения у врачей-онкологов, о целесообразности наложения гастростомы, а также о необходимости паллиативной хирургии или оформления пациента в социальное учреждение, оформления ему группы инвалидности ИПРА.
Шкала — это ответ на самый частый и болезненный вопрос родственников «Сколько проживет мой близкий?». Данные, полученные по шкале, дают возможность подготовиться к уходу близкого.
Скачать шкалу PPI можно по этой ссылке.
Выявление потребности в паллиативной помощи не означает, что надо прекратить специализированное лечение или ограничить лечебные процедуры, если они улучшают качество жизни пациента. Паллиативную и куративную помощь можно объединить.
Особенности ведения стационарной карты
При поступлении пациента подписывается информированное добровольное согласие.
Если пациент дееспособен и может подписать документ сам, он это делает.
Если дееспособен, но не может взять ручку и расписаться, из-за тяжести состояния, мы указываем это в истории болезни при первичном осмотре: пациент слабый, астенизированный, не может сам подписать, но выразил свое согласие либо словами, либо кивком головы, либо пожатием руки. Ставим три подписи медицинского сотрудника: это могут быть три врача или врач и две медицинские сестры.
Если пациент недееспособен, но может выразить свою волю. Если во время осмотра с ним нет опекуна, но пациент разговаривает и выражает свое согласие на лечение, мы можем дать ему возможность подписать ИДС.
Нужны все предшествующие медицинские документы пациента:
Ведение листа назначений
Мы делим назначения на лист с медикаментами и на инсулиновый лист, если у пациента сахарный диабет. Отдельно готовим лист перевязок, если у пациента объемные перевязки, особенно если есть множественные пролежневые процессы. Отдельно ведется лист наркотических и сильнодействующих веществ.
Контроль диуреза
Такой контроль обязателен при назначении мочегонной терапии. В документе фиксируется количество выпитого и выделенного в температурном листе. Там же фиксируем отметку о наличии стула у пациента и отметку о ванне.
Контроль отделяемого
Фиксируем количество мочи по нефростоме, цистостоме, уретральному катетеру. Обязательно фиксируется контроль отделяемого по холангиостоме, по любым дренажам. Это обязательно указывать в динамическом листе и в истории болезни.
Карта пролежней
Указывается локализация пролежней, размеры, их стадия. Здесь же обязательно указываются наличие гематом, их размеров, трофических язв, сыпи, рубцов – любых кожных дефектов. Если таковые отсутствуют, оставляем запись: «Кожных повреждений не выявлено».
При первичном осмотре пациента четко и кратко формулируем анамнез заболевания, особенно для пациента онкологического профиля, указываем номер гистологического заключения, номер протокола ВК о признании пациента паллиативным, какой организацией и когда он выдан. Важно указать, знает ли пациент о своем диагнозе, хочет ли он разговаривать на эту тему. Указывается, какую предшествующую обезболивающую терапию пациент получал, ее эффективность.
Социальный анамнез
С кем пациент проживал, кто ухаживал за ним дома, имеется ли у пациента группа инвалидности и ИПРА, планируется ли оформление в соцучреждение – ПВТ или ПНИ. Если нет, то кто за пациентом будет ухаживать после выписки. Будут ли родственники обучаться уходу за время нахождения пациента в стационаре.
Кроме этого в медицинской документации указывается:
Что делать с пациентом, поступившим в приемное отделение в экстренном порядке? Приемное отделение никогда не возьмет на себя функцию выдать решение врачебной комиссии о признании пациента паллиативным, ведь нужно проанализировать состояние больного, заполнить анкету. А вот наблюдая пациента в отделении и проанализировав ситуацию, поговорив с ним и с семьей, можно будет, при показаниях, признать его паллиативным больным.
Иногда система ОМС сталкивается с пациентами, которых невозможно выписать домой. С одной стороны, на чаше весов лежит судьба пациента. С другой — желание, медработника побыстрее от него избавиться. Это по-человечески неправильно.
Если человеку показана паллиативная помощь, ему следует ее оказать. Если пациента еще можно лечить, особенно если это касается неонкологических пациентов, то, надо разбираться, как бы «неудобно» это не было.
Есть проблема: «всех неугодных — в паллиатив». Мы переборем ее, когда люди будут хотя бы чуть-чуть понимать, что такое паллиативная помощь. Что это не конец жизни, это продолжение жизни пациента и человеческого отношения к нему.
Многие родственники очень тяжело принимают, что пациента направляют в паллиатив. Причина этому — отсутствие коммуникации. Людям не объясняют, какую помощь получит их близкий. Честная коммуникация — самое правильное, с чего должна начинаться паллиативная помощь.
Материал подготовлен с использованием гранта Президента Российской Федерации на развитие гражданского общества, предоставленного Фондом президентских грантов.
Болезнь паллиатив что это
Авторизация через ЕСИА временно не доступна в связи с обновлением системных компонентов, при этом все инструменты Портала доступны без авторизации ЕСИА
Между жизнью и смертью, или Кому предназначена паллиативная помощь
Страшно узнать диагноз, который не оставляет шансов на выздоровление. К сожалению, такое в нашем мире случается довольно часто. Для того чтобы не оставлять больных один на один со своей проблемой, повысить качество их жизни, помочь справиться со страхами и облегчить боль, им предоставляется паллиативная помощь.
Что это такое, как она организована в Республиканской клинической больнице №3, «Якутии» рассказала Екатерина Васильева, врач-терапевт кабинета паллиативной помощи.
– Екатерина Ильинична, кому предназначена паллиативная помощь?
– Вопросы оказания паллиативной помощи являются актуальными как в России, так и в нашей республике. Это подход, имеющий своей целью улучшить качество жизни пациента и членов его семьи, оказавшихся перед лицом заболевания, угрожающего жизни.
Паллиативная помощь складывается из двух компонентов. Первый – облегчение страданий больного на протяжении всего периода болезни (наряду с радикальным лечением); второй – медицинская помощь в последние месяцы, дни и часы жизни.
В нашем учреждении кабинет паллиативной медицинской помощи открылся в марте 2020 года. Работа ведётся совместно с участковыми терапевтами, с узкими специалистами. До этого такой службы при амбулатории не было, тяжёлые пациенты наблюдались у участковых терапевтов.
В данный момент с каждым днём увеличивается количество пациентов, нуждающихся в оказании паллиативной помощи. В настоящее время в нашей поликлинике зарегистрировано 164 пациента.
– Все они наблюдаются дома или приходят к вам на приём?
– Все они наблюдаются дома. Есть очень тяжёлые пациенты, которым нужен особый уход (пациенты с назогастральным зондом цистостомой, гастростомой, трахеостомой, калостомой и т.д.). Им нужен постоянный медицинский осмотр, наблюдение. На дому мы их обучаем правильному уходу за цистостомой, трахеостомой, калостомой, гастростомой, проводим перевязки пациентам с пролежнями. При необходимости назначаем стационар на дому в виде поддерживающей терапии, оказываем нутритивную помощь для поддержания жизни человека (энтеральное, парентеральное питание). Важно отметить, что медицинская сестра в системе паллиативной помощи играет важную роль, именно она проводит больше всего времени рядом с больным, оказывая ему помощь, определяет разнообразные потребности больного, характер и объём помощи.
Одним из важнейших аспектов является выписка обезболивающих препаратов. До открытия кабинета паллиативной помощи, чтобы выписать лекарства, родственникам приходилось записываться к участковому терапевту. Сейчас всегда оставляем контактный номер для связи с врачом.
Самое важное, что паллиативная помощь оказывается не только пациентам. Одна из главных задач – научить родственников ухаживать за своим больным близким человеком, оказывать психологическую помощь.
– Кто имеет право на получение паллиативной помощи?
– Каждый человек имеет право на уважение, лечение и достойные условия жизни и смерти. Даже тогда, когда возможности интенсивного лечения исчерпаны и излечение бесперспективно, человек не должен оставаться без помощи и поддержки.
В оказании паллиативной помощи, в первую очередь, нуждаются инкурабельные онкологические больные, пациенты, перенёсшие тяжелый инсульт, больные в терминальной стадии ВИЧ-инфекции, а также пациенты с различными нозологическими формами хронических прогрессирующих заболеваний, находящимся в терминальной стадии развития болезни, с переломом шейки бедра, дегенеративными заболеваниями костно-суставной системы, с травмой позвоночника и другие.
Нуждаемость в паллиативной помощи определяется после осмотра участкового терапевта, онколога и других узких специалистов. Важно знать, что государственная паллиативная помощь является бесплатной!
Медицинская и психологическая помощь
– Что входит в паллиативную помощь?
– Это активная всеобъемлющая помощь пациентам с прогрессирующими заболеваниями в терминальных стадиях развития. Главной задачей такой помощи является купирование боли и других симптомов, а также решение психологических, социальных и духовных проблем.
Если вкратце пояснить, то основные функции нашего кабинета – это обследование, динамическое наблюдение больных, выписка рецептов и другие функции, в том числе направление больных в медицинскую организацию, оказывающую паллиативную медицинскую помощь в стационарных условиях.
При первичном осмотре врачом патронажной службы подбираются схема помощи и частота посещений. Затем в процессе патронажного наблюдения схема помощи корректируется в зависимости от состояния пациента. По показаниям посещать пациента на дому могут врачи-специалисты: уролог, кардиолог, невролог, эндокринолог и т.д.
Ограничений по срокам наблюдения врачами паллиативной помощи, медицинскими сестрами патронажной службы нет. Это означает, что наша паллиативная бригада сопровождает пациента до конца жизненного пути.
Родственники тяжелобольного пациента в особенности нуждаются в психологической помощи и моральной поддержке.
Как вы знаете, в Кангалассах работает отделение паллиативной медицинской помощи Медцентра г. Якутска. По медицинским показаниям (прогрессирование болезни, при невозможности подбора обезболивающего препарата в амбулаторных условиях, при невозможности ухода родственником пациента) направляем их в отделение паллиативной помощи. Это происходит обязательно с согласия самого пациента или, когда это невозможно, с согласия его близкого родственника.
При организации паллиативной помощи обязательно нужно оказывать и социальную поддержку больному и членам его семьи. Поэтому по мере необходимости проводится диагностика социальных проблем больного, совместно с врачами разрабатывается индивидуальный план социальной реабилитации. Очень важно решить бытовые проблемы.
Больному также оказывается информационная поддержка о правилах и льготах и помощь в их получении.
Самое главное – внимание и забота
– Как взаимодействуете с социальными службами?
– В социальной службе нуждаются все пациенты, но больше всего – одинокие люди и те, чьи родственники живут отдельно. Для этого оформляется выписка врачебной комиссии о том, что человек нуждается в постоянном постороннем уходе.
Социальные работники предоставляют пациенту помощь по выполнению медицинских процедур по назначению врача, оказывают содействие в обеспечении техническими средствами реабилитации, медицинскими изделиями, в прохождении комиссий, вызывают врача, в том числе бригаду скорой медпомощи.
– Ваши пожелания тем людям, у которых есть близкие, нуждающиеся в паллиативной помощи?
– Когда близкий человек тяжело болен, возникает много вопросов, к решению которых семья может быть не готова. Например, как лечить симптомы, как предотвратить пролежни, как получить наркотическое обезболивающее в поликлинике и др.
Хотелось бы пожелать, чтоб родственники почаще виделись, больше слушали своих близких, были более терпеливыми с ними. А мы со своей стороны поможем организовать хороший уход и подобрать правильную схему симптоматической терапии.
Анастасия МОСКВИТИНА, фото из личного архива Е.И.Васильевой