Болезнь келлера у взрослого человека что это лечение
Болезнь Келлера II
Синонимы: болезнь Келлера, болезнь Келлера II, болезнь Фрайберга, асептический некроз головок плюсневых костей
Первое сообщение о лечении болезни Фрайберга было описано доктором Альбертом Фрейбергом в 1914 году., относится к остеохондропатиям, так же известным в литературе как остеохондральные поражения (osteochondral lesion). Патогенетически оно представлено в основном дегенеративными и некротическими поражениями суставного хряща и подлежащего костного вещества пораженной кости (в данном случае головок плюсневых костей). Выступая на ранних стадиях как локализующийся источник хронического воспаления, процесс приводит к слущиванию суставного хряща, формированию субкортикальных кист, патологическому перелому головки плюсневой кости и, как следствие, к развитию тяжелого деформирующего остеоартроза пораженного плюснефалангового сустава стопы. Примечательно, что заболевание поражает пациентов молодого трудоспособного возраста.
Этиология.
Причина остается неясной до наших, дней, как и всей остеоартропатий. В литературе большинство ученых придерживаются мнения, предполагает нарушение кровообращения в головке плюсневой кости. Причиной нарушения кровообращения являются анатомические особенности, повторяющаяся травматизация данной области, аномальная васкуляризация.
До сих пор ни одна из теорий не была окончательно подтверждена, так что, заболевание считается полиэтиологичным. Тяжесть заболевания объясняется неизбежным наступлением «провала» омертвевшей части головки плюсневой кости и вывихом пальца стопы. Повторяющаяся нагрузка на стопу во время ежедневной бытовой и трудовой активности приводит к быстрому и необратимому разрушению пораженного плюснефалангового сустава с исходом в деформирующий остеоартроз.
Клиническая картина.
Пациенты обычно жалуются на боль, отек и ограничение движений в области пораженного плюснефалангового сустава. Отмечают усиление боли при ходьбе босиком и ношении высокого каблука, в результате чего увеличивается нагрузка на передний отдел стопы.
При внешнем осмотре отмечается отечность в области переднего отдела стопы, а при глубокой пальпации предъявляют жалобы, но болевой синдром в проекции пораженного плюснефалангового сустава.
Диагностика.
Диагностика основана на оценке клинических данных, полученных врачом во время обследования стопы пациента, характерных жалобах и данных опроса больного.
Основу диагностики составляют инструментальные методы исследования, рентгенография обеих стоп в прямой и боковой проекциях стоя в опоре дополненная МСКТ и МРТ исследованием пораженной стопы.
Лечение
Болезнь Келлера-Фрайберга
Остеохондропатия головки плюсневой кости (болезнь Келлера-Фрайберга) чаще всего поражает головку второй плюсневой кости, однако примерно в четверти случаев поражается третья и еще реже четвертая плюсневая кость.
Заболевание чаще встречается в подростковом возрасте, частота его среди лиц женского и мужского пола составляет 5:1. Болезнь впервые описана в 1914 году, однако ее причины до сих пор до конца не изучен.
Фрейберг считал, что причиной заболевания является некроз кости в результате повторяющейся микротравматизации, причиной которой является относительно высокая длина второй плюсневой кости по сравнению с остальными. Эта теория в последующем получила подтверждение в ряде исследований.
Некоторые ученые считают, что головка второй плюсневой кости часто испытывает дефицит кровоснабжения приводящего в свою очередь к разрушению суставных поверхностей.
Есть мнение, что возможными причинами болезни является генетическая предрасположенность.
На основании рентгенологических изменений костей врачи выделяют 5 стадий в течении заболевания.
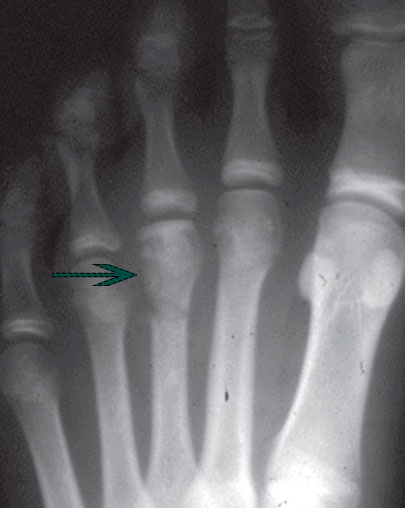
I стадия характеризуется формированием трещины в головке плюсневой кости. Это становится причиной воспаления, которое на рентгенограмме проявляется расширением суставной щели плюсне фалангового сустава.
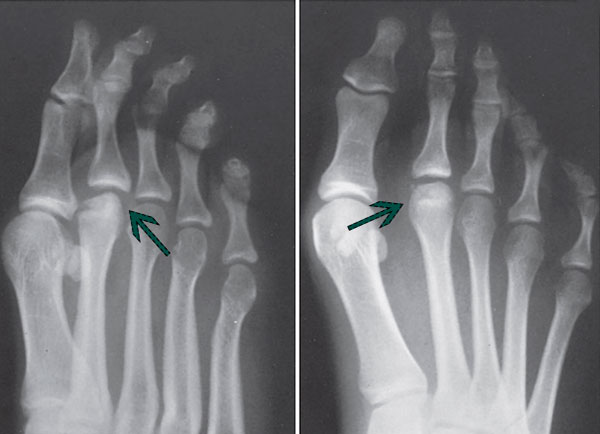
На II стадии головка плюсневой кости уплощается вследствие рассасывания ее центральной части.
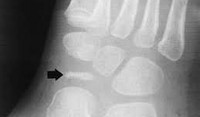
Рентгенологические признаки болезни Келлера. Ранние стадии заболевания характеризуются остеолизом и центральным коллапсом головки
III стадия характеризуется продолжающейся деформацией всей головки. Немного хряща остается на подошвенной поверхности головки.
В IV стадию формируются переломы измененной субхондральной кости, приводя к появлению в полости сустава свободных тел.
На V стадии головка плюсневой кости значительно уплощена и расширена, суставная щели сужена, появляются грубые вторичные артрозные изменения.
Рентгенологические признаки болезни Келлера. Поздние стадии заболевания: центральный коллапс и остеолиз головки.
Клиническая картина обычно характеризуется болью, отеком и ограничением движений в пораженном суставе. Симптомы усиливаются при физической активности и уменьшаются в покое.
При осмотре стопы отмечается увеличение объема второго плюсне-фалангового сустава вследствие синовита.
Местная температура тканей нередко повышена. Движения в суставе ограничены из-за боли. При длительном течении заболевания на подошвенной поверхности стопы под головкой соответствующей плюсневой кости может формироваться натоптыш, причиной которого обычно является деформация кости.
Диагноз подтверждается рентгенологически на основании признаков остеосклероза (уплотнения) на ранних стадиях заболевания и разрушения головки плюсневой кости на поздних стадиях. Определенной диагностической ценностью могут обладать радиоизотопные методы и МРТ, однако стандартной рентгенографии, тщательно собранного анамнеза и осмотра обычно бывает достаточно для постановки правильного диагноза.
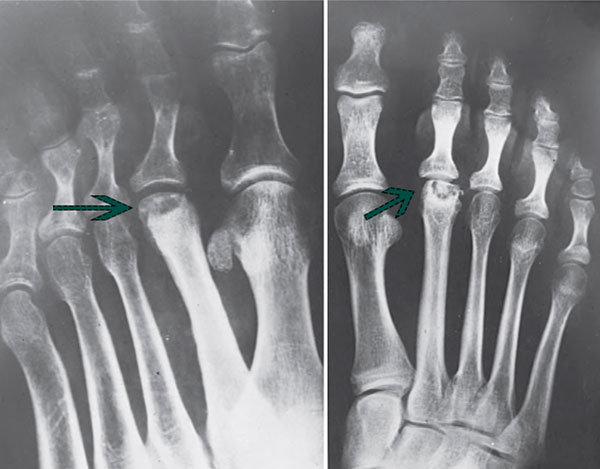
Рентгенограмма на которой отмечается формирование крупного остеофита (стрелка) в области третьего плюснефалангового сустава.
Лечение направлено в первую очередь на устранение имеющихся у пациента дискомфортных ощущений. На ранней стадии заболевания, особенно когда еще нет значительной деформации головки плюсневой кости, показана фиксация короткой шиной, допускающей возможность нагрузки, или использование жесткой послеоперационной обуви, позволяющей уменьшить нагрузку на пораженный сустав. При прогрессировании заболевания или, когда пациент обращается за помощью уже по прошествии острой фазы заболевания с нарастающей деформацией головки плюсневой кости, может быть показано оперативное лечение.
На ранней стадии заболевания (чаще всего это II стадия) операция включает дебридмент (чистку) сустава и резекцию (удаление) гипертрофированной кости.
В случаях более выраженного поражения сустава предложен целый ряд вариантов хирургического лечения, включающий остеохондропластику, декомпрессию головки, артроскопический дебридмент сустава, и различные остеотомии плюсневой кости.
Последние включают укорачивающие остеотомии, позволяющие разгрузить головку, и тыльные закрывающиеся клиновидные остеотомии, целью которых является переориентирование нагружаемой суставной поверхности головки плюсневой кости.
Принцип переориентирования более здоровой подошвенной поверхности головки плюсневой кости является вполне оправданным, а частота отличных и хороших результатов этих операций, очень высока.
Выполняется небольшой разрез кожи в области сустава. Выполняется осмотр сустава. Синовиальная ткань удаляется. При обнаружении по краям головки плюсневой кости костных разрастаний они удаляются. После этого объем движения пальца в плюсне-фаланговом суставе увеличивается до 80-90°.
Иногда, у молодых и физически активных пациентов, желающих сохранить приемлемый объем движений в плюснефаланговом суставе может быть выполнена интерпозиционная артропластика.
Во время этой операции из сухожильного лоскута формируется спейсер (прокладка) в виде «клубка», которая помещается в сустав. Результаты это операции очень хороши.
Послеоперационный период
Примерно в течение 10 дней после операции стопа фиксируется давящей повязкой, и пациент передвигается в послеоперационной обуви. Затем пациент начинает активные и пассивные упражнения, направленные на достижение максимально возможного объема движений в суставе.
Результаты операции
Операция чаще всего позволяет добиться удовлетворительного симптоматического эффекта. Движения восстанавливаются в объеме, достаточном для удовлетворительной функции стопы.
Некоторые врачи рекомендуют резецировать головку плюсневой кости и замещать ее эндопротезом, однако мы не считаем, что подобная операции может быть показана при данном заболевании.
Иногда единственной проблемой пациента является свободный фрагмент в полости сустава, и тогда бывает достаточно удалить только его, чтобы пациенту стало гораздо легче.
Выполняется маленький разрез над головкой плюсневой кости. Далее производится дебридмент (чистка) сустава, удаляются все свободные внутрисуставные тела.
В области тыльной поверхности головки вырезается костный клин шириной 5-7 мм. Не разрушенная подошвенная поверхность головки плюсневой кости разворачивается к тылу. Остеотомия фиксируется спицами. винтами или биоабсорбируемыми пинами. Стопа фиксируется гипсовой шиной, допускающей возможность нагрузки. Пациенту разрешают ходить с нагрузкой только на пятку.
Тыльная закрывающаяся клиновидная остеотомия. А, Заштрихованная зона головки представляет собой участок измененного хряща. В, Резекция измененного хряща и клиновидная остеотомия головки. С, Внутренняя фиксация 2-4 биоабсорбируемыми пинами.
Послеоперационный период
Через 4 недели после операции пациенты начинают ходить в обычной обуви с ограничением нагрузки на передний отдел стопы, начинаются упражнения, направленные на восстановление движений в переднем отделе стопы. Полная нагрузка допускается при наличии рентгенологических признаков консолидации.
Результаты
После операции отмечается достаточно высокая частота удовлетворенности пациентов, купирования болевого синдрома и возвращения к физической активности при минимальном уровне осложнений.
Видео о нашей клинике травматологии и ортопедии
Болезнь Келлера
Болезнь Келлера — это хроническое дистрофическое заболевание костей стопы, приводящее к их асептическому некрозу. Заболевание может протекать с поражением ладьевидной кости (болезнь Келлера I) или плюсневых костей (болезнь Келлера II). Болезнь Келера проявляется отечностью и болями в стопе в области пораженной кости, усилением болевого синдрома при ходьбе и его прогрессированием с течением времени, изменением походки и хромотой при одностороннем поражении. Характерным признаком является отсутствие воспалительных изменений пораженной области. Диагностика заболевания основывается на данных рентгенологического исследования. Лечение состоит в снятии нагрузки с пораженной стопы путем ее иммобилизации и последующей восстановительной терапии (лечебная гимнастика, физиотерапия, массаж).
МКБ-10
Общие сведения
Заболевание, описанное Келлером в 1908 году, получило название болезнь Келлера I. Оно представляет собой асептический некроз ладьевидной кости, а болезнь Келлера II — асептический некроз головок костей плюсны. Дегенеративно-дистрофические процессы в костной ткани, лежащие в основе данной патологии, послужили основанием для ее причисления к группе остеохондропатий, куда также входят болезнь Кальве, болезнь Тиманна и болезнь Шляттера. Страдают преимущественно пациенты детского и подросткового возраста.
Причины
Как и этиология других остеохондропатий, факторы, вызывающие болезнь Келлера, пока окончательно не изучены. Большинство исследователей склонны считать основной причиной некротических изменений костной ткани нарушение ее питания за счет расстройств местного кровоснабжения. Расстройства васкуляризации кости, в свою очередь, могут быть обусловлены следующими состояниями:
Роль способствующих факторов в развитии болезни Келлера могут играть различные обменные нарушения и эндокринопатии (гипотиреоз, сахарный диабет, ожирение).
Патогенез
Из-за локальных нарушений кровоснабжения в губчатом веществе ладьевидной или плюсневой кости формируется участок некроза. Затем начинается процесс репарации, однако из-за сохраняющихся расстройств кровоснабжения, которые усугубляются местным отеком, спазмом или парезом мелких артерий, полноценного восстановления костной ткани не происходит. Зона некроза постепенно распространяется до кортикального слоя.
В результате снижения механической прочности кости образуются импрессионные (вдавленные) патологические переломы. В последующем участки некроза замещаются соединительной тканью. Начинаются интенсивные процессы репарации, которые через 1-3 года с момента начала заболевания завершаются восстановлением костной ткани. При этом кость в различной степени деформируется из-за предыдущих вдавленных переломов и дефрагментации.
Классификация
В своем развитии заболевание проходит определенные фазы, установление которых необходимо для подбора оптимальной тактики лечения. В отечественной травматологии и ортопедии применяют следующий вариант стадирования патологии:
Симптомы болезни Келлера
Болезнь Келлера I
Чаще диагностируется у мальчиков 3-7 лет. Патология характеризуется появлением на тыльной стороне стопы ближе к ее внутреннему краю припухлости, обусловленной отечностью тканей этой области. Отсутствие покраснения кожи и местного повышения температуры в зоне отека свидетельствует в пользу невоспалительного характера происходящих изменений.
Отмечается болезненность пораженной зоны при прощупывании и при нагрузке на стопу, утомляемость ребенка при ходьбе. Чтобы избежать боли, дети ставят ногу с упором на наружный край стопы. Может наблюдаться хромота. Со временем боль усиливается и приобретает постоянный характер, не исчезая даже при полном покое. Болезнь Келлера I длится в среднем около года и может привести к стойкой деформации ладьевидной кости.
Болезнь Келлера II
Обычно выявляется у девочек 10-15 лет. Заболевание проявляется припухлостью и болезненностью в области пораженной плюсневой кости. Чаще всего встречается поражение II и III плюсневых костей. Возможен двусторонний характер патологических изменений. При этом симптомы воспаления не наблюдаются. Болезнь Келлера начинается с появления неинтенсивного болевого синдрома, поначалу проявляющегося лишь при нагрузке на передние отделы стопы.
Характерно усиление боли при прощупывании пораженной области и во время ходьбы, особенно по неровному грунту или в обуви со слишком тонкой и мягкой подошвой. Со временем пациенты начинают жаловаться на то, что боль в стопе становится постоянной, более интенсивной и сохраняется даже в покое. Отмечается укорочение пальца, который примыкает к головке подвергшейся некрозу плюсневой кости. Объем движений в суставе, сформированном пораженной плюсневой костью, ограничивается. Болезнь Келлера II протекает в среднем в течение 2-3 лет.
Осложнения
В число возможных осложнений болезни Келлера входят артрозы мелких суставов стопы. Возможно ограничение движений. У некоторых пациентов возникают боли, обусловленные деформацией свода стопы и патологическим перераспределением нагрузки. Типично усиление болевого синдрома после нагрузки (стояния, длительной ходьбы). Все перечисленное может накладывать определенные ограничения при выборе профессии, возможности заниматься различными видами спорта и пр.
Диагностика
Болезнь Келлера диагностируется клинически и рентгенологически. Детский ортопед выясняет жалобы и анамнез заболевания, проводит объективный осмотр. Основным методом исследования является рентгенография стопы:
Дифференциальная диагностика
При первом типе болезни Келлера может потребоваться дифференцировка с индивидуальными особенностями окостенения ладьевидной кости (многоядерным, замедленным), туберкулезным поражением. Второй тип заболевания дифференцируют с маршевой стопой, остеофитами, костным туберкулезом, инфекционным артритом и последствиями переломов.
Лечение болезни Келлера
Лечение патологии длительное (до полного восстановления структуры кости), обычно проводится в амбулаторных условиях, включает в себя специальный охранительный режим, иммобилизацию, ЛФК и физиотерапию. Медикаментозное лечение назначается при наличии показаний. Хирургические вмешательства требуются редко.
Консервативное лечение
На начальной стадии болезнь Келдера лечится путем разгрузки пораженной некрозом кости, что позволяет предотвратить прогрессирование некроза и остановить деформацию костных структур. Это достигается ограничением физической нагрузки и иммобилизацией стопы. В последующем нагрузку постепенно увеличивают. В периоде восстановления возрастает значимость немедикаментозных методов лечения. Программа терапии включает следующие мероприятия:
Правильно проведенная терапия приводит к сокращению сроков протекания болезни Келлера, предупреждает необратимую деформацию кости и способствует полному восстановлению функции стопы.
Хирургическое лечение
Если, несмотря на проводимое консервативное лечение, развивается деформирующий остеоартроз пораженного сустава, то рассматривается вопрос об оперативном лечении. Методом выбора является артропластика суставов стопы, предусматривающая ремоделирование суставных поверхностей, иссечение участков фиброза.
Прогноз и профилактика
Прогноз определяется временем начала лечебных мероприятий, соблюдением рекомендаций врача-ортопеда, наличием остаточных явлений. Предупредить болезнь Келлера у ребенка поможет правильный подбор обуви, которая должна соответствовать размеру ноги, быть удобной и не слишком жесткой. Следует избегать травм стопы, а при их получении незамедлительно обращаться к травматологу и следовать всем его рекомендациям. Поскольку болезнь Келлера связана с плоскостопием, то его своевременное лечение также имеет профилактическое значение.
Болезнь Келлера I
Синонимы: болезнь Келлера, болезнь Келлера I, болезнь Келлера-Альбау, Kohler disease, асептический некроз ладьевидной кости.
Впервые данное заболевание описано Kohler в 1908 году, относится к остеохондропатиям, так же известным в литературе как остеохондральные поражения (osteochondral lesion). Патогенетически оно представлено в основном дегенеративными и некротическими поражениями суставного хряща и подлежащего костного вещества пораженной кости ( в данном случае ладьевидной кости). Выступая на ранних стадиях как локализующийся источник хронического воспаления, процесс приводит к слущиванию суставного хряща, формированию субкортикальных кист, патологическому перелому ладьевидной кости и, как следствие, к развитию тяжелого деформирующего остеоартроза таранно-ладьевидного, ладьевидно-клиновидного сустава стопы. Примечательно, что заболевание начинается в детстве, и приводит к поражаению пациентов в молодом, трудоспособном возрасте, чаще страдает мужское население.
Этиология.
Причина остается неясной до наших дней. Есть литературные данные о нарушении кровообращения ладьевидной кости (os naviculare). Причиной нарушения кровообращения являются анатомические особенности, повторяющаяся травматизация данной области, аномальная васкуляризация.
До сих пор ни одна из теорий не была окончательно подтверждена, так что, заболевание считается полиэтиологичным.
Клиническая картина.
Больной предъявляет жалобы на боль по медиальной поверхности стопы, учитывая прогрессирование болевого синдрома, пациенты стараются разгрузить внутренний отдел стопы и передвигаются с опорой на ее наружной стороне. При внешнем осмотре отмечается отечность в области среднего отдела стопы, а при глубокой пальпации предъявляют жалобы, но болевой синдром в проекции ладьевидной кости.
Несмотря на отсутствие точных данных об истинной заболеваемости пациентов с Келлера I, известно о бессимптомном его течении и о возможности самоизлечения пациентов.
Диагностика.
Диагностика основана на оценке клинических данных, полученных врачом во время обследования стопы пациента, характерных жалобах и данных опроса больного.
Основу диагностики составляют инструментальные методы исследования, рентгенография обеих стоп в прямой и боковой проекциях стоя в опоре дополненная МСКТ и МРТ исследованием пораженной стопы.
Лечение
Болезнь келлера
Болезнь Келлера– патология, связанная с хрониеской дистрофией отдельных костей стопы. В она последствии приводит к некрозу.
Причины
Патология в зависимости от места поражения делится на два вида. В первом происходит изменение ладьевидной кости, а во втором некротические процессы поражают головку плюсневой кости.
Симптомы
Основной симптом болезни Келлера I — припухлость на тыльной стороне стопы, которая обусловлена отеком тканей в этой области. О невоспалительном характере изменений говорит отсутствие повышенной локальной температуры и красноты. Патологическое место при пальпации и нагрузке на нее болезненно. При ходьбе возникает утомляемость. Человек начинает хромать. Через некоторое время болевой синдром становится более сильным и постоянным.
Болезнь Келлера II выражается болью в плюсневой области, припухлостью. Появляется слабая боль, которая вначале проявляется при нагрузке на передний отдел стопы. При пальпации, при ходьбе боль усиливается, со временем становится постоянной. Наблюдается укорочение пальца, примыкающего к головке пораженной плюсневой кости. Движения ограничены. При возникновении симптомов запишитесь на прием к врачу- ортопеду.
Диагностика
Диагноз врач ставит на основании жалоб пациента, клинической картины. Обе формы заболевания диагностируются благодаря проведению рентгена. Для точной диагностики требуется консультация врача- ортопеда.
Лечение
При первом типе патологии следует исключить любые нагрузки. Конечность иммобилизуют, накладывают повязку из гипса. Ее следует носить около 1-2 месяца. В этот период больной может ходить с помощью костылей. Назначаются анальгетики. После того как снимается гипс, следует использовать супинаторы. Назначается курс массажа, рефлексотерапии, грязелечения, магнитотерапии, ЛФК и ножных ванн.
Терапия второго типа недуга направлена на разгрузку больной стопы. Для иммобилизации назначают ношение специального гипсового сапожка в течение месяца. После этого проводят физиотерапию, назначают ЛФК. Если развивается деформирующий остеоартроз, проводят операцию.
Профилактика
Следует правильно подбирать ребенку удобную и комфортную обувь, соответствующую размеру ноги. Стоит избегать травмирования и своевременно лечить возникающее плоскостопие.