Боль в пояснице как определить что болит
Боль в пояснице как определить что болит
Люди, не понаслышке знающие симптомы заболеваний почек, утверждают: » Человек, не испытавший на себе боль в почках, даже представить себе не может, каким может быть настоящая боль». На самом деле боль в почках может быть двух видов: острой и тупой. Острую почечную боль называют почечной коликой, основная причина развития этой болезни образование камней в почках из-за врожденного нарушения обмена веществ. Поэтому если ваши родственники страдают мочекаменной болезнью, то вам надо быть особенно внимательным к своему здоровью и принять своевременные меры для профилактики развития мучительных и сильных болей в почках.
Чаще всего нарушения работы почек проявляют себя тупой и ноющейся болью в области поясницы. Нередко боль в пояснице, вызванную почечной недостаточностью, люди путают с радикулитом, который стараются самостоятельно вылечить различными мазями и согревающими процедурами. Радикулит начинается с сильной боли, при которой нельзя не согнуться, не разогнуться. Боль в почках, как правило, бывает тянущейся и локализуется не только в пояснице, но и отдает в ноги.
Самолечение почечной боли недопустимо. Если у вас появились боли в пояснице, то в первую очередь обратите внимание, нет ли у вас изменения в моче. Если она концентрированного цвета или мутная, имеет сильный запах, то это говорит о том, что боль в пояснице возникла из-за нарушений работы почек. Важную информацию о возможном нарушении нормального функционирования почек дают обследования УЗИ и данные магнитно-резонансной томографии.
Зачастую боль в пояснице возникает вследствие пиелонефрита, цистита, гломерулонефрита, гидронефроза, мочекаменной болезни, поликистоза, опущения или рака почек. Причину появления болевых ощущений в почках можно выявить только по результатам анализов. Для пиелонефрита и цистита характерно увеличение в моче лейкоцитов и патогенных бактерий, для гломерулонефрита характерным признаком является повышение содержания в моче эритроцитов. Все инфекционные заболевания почек требуют немедленного лечения антибиотиками, в противном случае велика вероятность попадания инфекции в кровеносные сосуды и развития серьезных осложнений.
При радикулите, наоборот, массаж и протирания могут облегчить состояние больного. Несвоевременное обращение к врачу приводит к прогрессированию заболеваний почек и появлению симптомов, которые наиболее характерны для почечных заболеваний. Это сильное повышение температуры, рвота, тошнота, озноб, частые мочеиспускания, отеки ног и лица, быстрая утомляемость, повышение артериального давления и зуд кожи. При воспалительных заболеваниях почек может наблюдаться учащенное мочеиспускание и появление кровянистых выделений в моче.
Для профилактики почечных болей нужно придерживаться следующих рекомендаций:
1. Всегда держать поясницу и ноги в тепле. Любое переохлаждение ослабляет иммунитет и открывает ворота инфекции.
2. Ограничить употребление жареной, острой, соленой и жирной пищи. Исключить из рациона питания кофе, газированные напитки и вредные для здоровья продукты.
3. Пить каждый день не менее полулитра чистой негазированной воды. Не увлекаться распитием не очищенной родниковой и колодезной воды, которые богаты карбонатами.
4. Регулярно принимать отвары различных лекарственных растений, которые обладают мочегонным действием. Летом в ежедневный рацион обязательно включать арбузы, огурцы и дыню. Чтобы избежать образования камней в почках, в летний период не следует допускать постоянного ощущения жажды.
Главные новости Калужской области
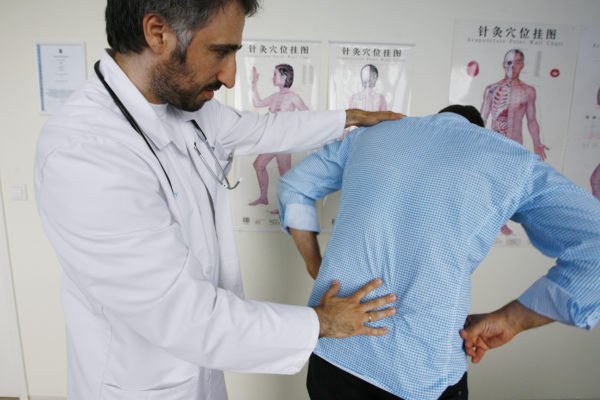
Как определить, что болит: поясница или почки?
Многие сталкиваются с проблемой боли в поясничной области. Не всегда удается сразу понять, болит пояснитца или почки.
Поясница может болеть по многим причинам: радикулит, остеохондроз, желчно-каменная болезнь, аневризма аорты, панкреатит, язва желудка или 12-перстной кишки, заболевания почек, воспалительные процессы в полости малого таза. Боли в поясничной области могут быть симптомом многих заболеваний, из которых 90 процентов составляют проблемы с позвоночником и мышцами спины, около шесть процентов — болезни почек, и лишь оставшиеся четыре процента — заболевания других внутренних органов.
Как болят позвоночник и мышцы спины?
Боль может быть тянущей или резкой, «стреляющей», когда невозможно даже разогнуть спину. При проблемах с позвоночником боль чаще локализована посередине поясницы. Она может отдавать в нижние конечности.
Боль при остеохондрозе и радикулите обычно усиливается во время движения. Подвижность в поясничном отделе ограничивается из-за мышечного спазма. Болевые ощущения уменьшаются после втирания в поясницу разогревающих и противовоспалительных мазей или гелей. Также боль в спине можно облегчить, если надеть согревающий или специальный ортопедический пояс.
Симптомы почечных заболеваний
Также может изменяться моча: она становится насыщенного цвета или, наоборот, бесцветной, содержит в себе кровь, слизь или осадок.
Очень важна локализация боли. Многие не знают, в каком месте болят почки и какова характеристика боли. При почечных болезнях боль беспокоит чаще с одной стороны – слева или справа от позвоночника. Она локализуется чуть ниже ребер и может отдавать в боковую поверхность живота и пах, по ходу мочеточника, на наружные половые органы, внутреннюю поверхность бедер.
Характеристика боли при патологии почек
Для почечной колики характерна острейшая приступообразная боль. Болезненные ощущения при мочекаменной болезни связаны с закупоркой мочевыводящих путей конкрементом и нарушением оттока мочи. Возникают усиленная перистальтика и спазм мочеточников, кроме того, камень с острыми краями травмирует и раздражает нервные окончания в стенке мочевых путей. Эти изменения и являются причиной боли.
Боль, обусловленная воспалением почек, имеет другую природу. Воспаленные почки увеличиваются в объеме, их ткань отекает. В результате растягивается почечная капсула, в которой находится много нервных окончаний. При растяжении оболочки происходит раздражение этих окончаний, что ведет к появлению болезненных ощущений.
Для пиелонефрита и гломерулонефрита характерны тупые ноющие ощущения в правой или левой поясничной области. При этих заболеваниях боль не бывает сильно выраженной, в отличие от мочекаменной болезни и заболеваний позвоночника.
Диагностические исследования
Опытный специалист знает, какие симптомы при болезни почек наиболее характерны. Чтобы отличить почечную патологию от боли в спине, врач проделывает следующий прием: ребром ладони постукивает по поясничной области. При заболевании почек поколачивание сопровождается появлением тупой внутренней боли. Чтобы выявить, в чем причина боли, делают рентгеновский снимок поясничного отдела позвоночника (при остеохондрозе и радикулите имеются характерные изменения позвоночника – остеофиты, межпозвоночные грыжи и др.); общий анализ крови (при заболеваниях позвоночника обычно нет изменений, при болезни почек – лейкоцитоз, анемия, повышение СОЭ); общий анализ мочи (повышенная или сниженная относительная плотность мочи, гематурия, лейкоцитурия, бактериурия, повышенное содержание солей говорят о заболевании почек); УЗИ почек и брюшной полости (увеличение объема почек, наличие в них конкрементов).
Боли в спине, в пояснице
Одной из самых частых жалоб при визитах к терапевту, когда речь не идет о простудных заболеваниях, является боль в спине. Статистически у 80% людей хотя бы однажды болела поясница, а 40% испытывают такие боли периодически или постоянно. На поясничную позвоночную зону, расположенную в нижней части спины, приходится наибольшая нагрузка, оказываемая на человеческий позвоночник. Поэтому поясница травмируется чаще других зон, а также поражается различными болезнями. Кроме того здесь располагается ряд внутренних органов, патологические процессы в которых тоже могут вызвать боль.
Почему может болеть поясница
Чаще всего возникающая в пояснице боль связана именно с позвоночником и происходящими в нем изменениями. Пояснично-крестцовая зона является зоной повышенного риска из-за осуществляемой на нее нагрузки. Для того чтобы иметь возможность стоять на ногах, ходить, бегать прыгать, наклоняться, поворачивать корпус, поднимать и носить тяжести, у человека «работает» поясничная зона.
Поэтому малейшая патология, возникшая при осуществлении любой из перечисленных нагрузок в чрезмерной степени, приводит к болезненным ощущениям.
Кстати. Поясничная боль может явиться следствием генетических аномалий, но это происходит гораздо реже. Также не самыми частыми причинами боли являются опухоли и инфекции.
Боли в этой зоне по силе варьируются до легких и вполне переносимых, проходящих в течение короткого времени, до сильнейших, которые человек не может вытерпеть, а медицина бессильна уменьшить медпрепаратами, длящихся месяцами. Это зависит и от характера патологии, вызвавшей боль, и от индивидуальной переносимости болевых ощущений, названной болевым порогом. Также зависимость прямая наблюдается от возраста и физиологии пациента, и стадии (степени) болезни.
Поясничные боли разделяют по происхождению на первичные и вторичные. Первые – следствие заболеваний позвоночника непосредственно. Вторые порождают иные заболевания и патологии. Также существует ряд провоцирующих факторов, способствующих усилению болевого синдрома.
Таблица. Причины болей в поясничной зоне.
· Протрузии в межпозвонковых дисковых тканях.
· Межпозвонковые грыжевые образования.
· Спондилез, а также спондилолистез.
· Выросшая в просвете канала позвоночника опухоль.
· Травмирование позвоночника с последующим его переломом.
· Долгое напряжение или статичность мышц.
· Анатомическая аномалия, вследствие которой позвоночный канал является суженным.
· Артриты – ревматический и псориатический, а также остеоартрит.
· Туберкулезное поражение позвоночной зоны.
· Поражение мочекаменной болезнью.
· Беременность в позднем периоде с осложнениями.
· Поражение раком яичников.
· Продолжительная сидячая работа (за компьютером или за столом).
· Стрессовая работа или переживание стрессовых ситуаций.
· Работа, связанная с длительным стоянием.
· Слишком интенсивные или тяжелые спортивные тренировки.
· Присутствие избыточного веса.
· Беременность с осложнениями или послеродовое состояние.
«Три кита» поясничных болей
Боль сама по себе, как явление – «сторожевой механизм», предохраняющий человека от болезней. Именно болевой сигнал тела об опасности для здоровья наиболее понятен человеку. После его получения мозг активизирует защитные силы, а пациент, благодаря вовремя полученному сигналу, идет к врачу, который выявляет патологию на стадии, в которой ее можно излечить. Поэтому игнорировать боль в пояснице (как и других частях организма) нельзя, а нужно обращать на нее внимание докторов-профессионалов.
Причинами болей позвоночной этиологии принято считать три основные медицинские проблемы.
Остеохондроз – причина поясничных болей
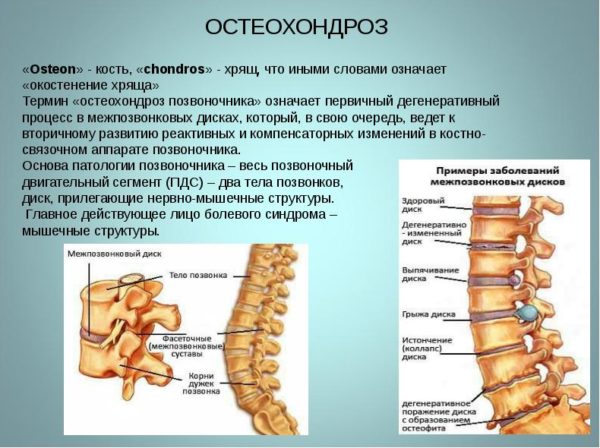
Более тридцати процентов пациентов, которые жалуются на поясничные боли, имеют их причиной дистрофические патологические изменения позвоночника, объединенные медицинским термином «остеохондроз». Что это такое?
Важно! Остеохондроз это комплексные изменения, которые совершаются в костных и связочных позвоночных сегментах и обусловлены дегенеративными поражениями дисков, соединяющих позвонки. Также в значение термина входит образование остеофитных наростов, тревожащих нервы и вызывающих болевую реакцию.
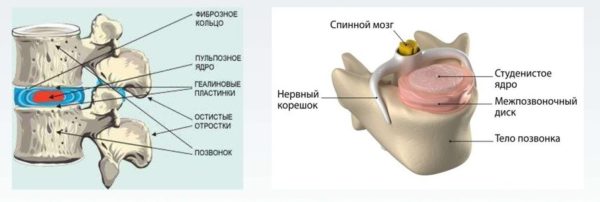
Что происходит с межпозвонковым диском при поражении остеохондрозом. Поскольку это двояковыпуклая линза, входящая обеими выпуклостями в соответствующие углубления соединяемых позвонков, любое ее повреждение, в виде трещины или возникшего на ней нароста, делает позвонок более подвижным.
Как только он сдвигается, сужается канальный просвет, зажимая идущий по нему нервный корешок.
Кстати. Пациенты с остеохондрозом подвергаются довольно сильному испытанию болью, поскольку, совместно с раздражением нервов, происходит разрыв мембран и межпозвонковых перегородок. Это высвобождает вещества, несущие дополнительное раздражение болевым рецепторам.
Причина остеохондроза не единична, но главной медики называют нарушенный жиро-солевой обмен. Также это, в более редких случаях, может быть врожденная аномалия. Способствующими факторами являются сквозняки, мышечное перенапряжение, инфекции и механические травмы.
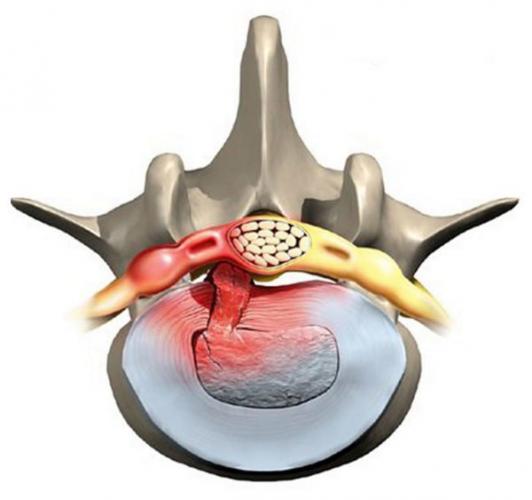
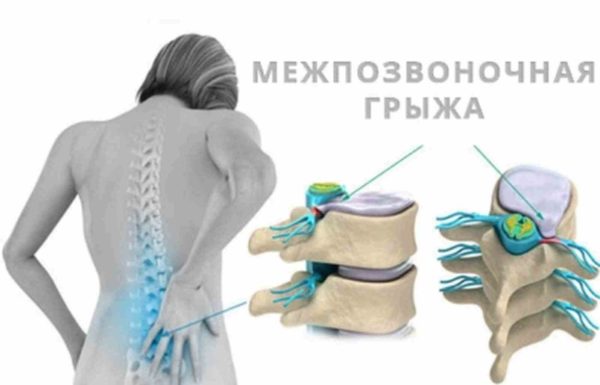
Межпозвонковая грыжа как стадия остеохондроза
Когда поражение остеохондрозом входит в позднюю стадию без должного лечения, диск выпячивается и образует межпозвонковую грыжу. Наиболее часто этот процесс происходит в пожилом возрасте, и на уровне четвертого и пятого поясничных позвонков, а также после пятого, при его соединении с крестцовой позвоночной зоной. Этому есть объяснение – канал в данном сегменте наиболее узкий, а вот нервные корешки такие же массивные, как и в остальных частях канала.
Важно! Межпозвонковая грыжа является очень опасной. Она сильно защемляет корешки, продуцируя тяжело переносимую боль, и одновременно оказывает давление на определенный участок спинного мозга. Это может окончиться параличом или полным нарушением мочеполовой функции.
Визуальная симптоматика межпозвонковой грыжи известна многим пожилым людям:
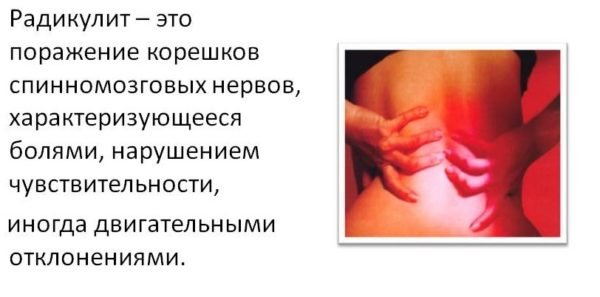
Радикулит – проявление остеохондроза
С остеохондрозом в виде его проявления связан еще один популярный недуг – поясничный радикулит. Боли при данном диагнозе имеют разный характер, они могут быть как острыми, так и тупыми, могут отдавать в ягодицы и ноги до уровня голени. Усиливаются болевые ощущения, когда меняется пространственное положение тела, а также во время кашля, чихания и любого усилия, требующего натуживания.
Кстати. Сопровождать боль от радикулита может онемение и жжение, покалывание и зуд. Могут болеть мышцы, а кожа становится гиперчувствительной.
Визуально симптоматика выражена следующим образом:
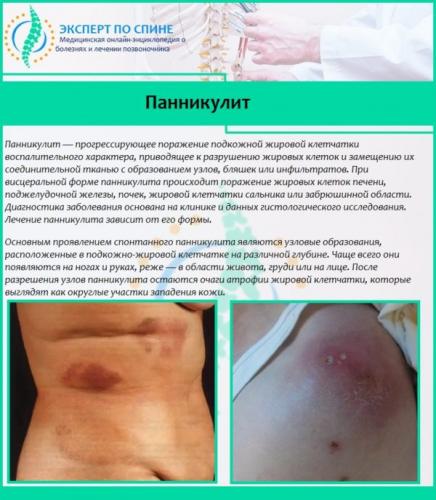
Совет. При обнаружении данных симптомов не стоит ставить себе диагноз и спешно приходить к выводу, что у вас радикулит. Именно такие симптомы может иметь и другое заболевание – панникулит, когда нарушены обменные движения подкожных жиров, и жировая клетчатка воспаляется. Также похожи симптомы поражения суставов.
Нельзя, говоря о радикулите, не упомянуть люмбаго или по-народному прострел. Он вполне может явиться проявлением радикулита. Чаще всего бывает у физически работающих тяжело пациентов, либо у тех, кто переохладился, побывав на сквозняке. Изредка люмбаго провоцирует инфекция. Характеризует начало болезни сильная боль, которая резко возникает, с трудом купируется и может длиться от нескольких дней до пары недель.
Если вы хотите более подробно узнать, какими причинами является тянущая боль в пояснице, а также рассмотреть патологии, вы можете прочитать статью об этом на нашем портале.
Что делать, если заболела поясница
Действовать необходимо в соответствии с тем, по какой причине наступила поясничная боль. Далее в таблице приведены вероятные причины возникновения болевого синдрома в поясничной зоне, первичные признаки того или иного заболевания и действия, которые стоит предпринять пациенту в данной ситуации.
Таблица. Действия при поясничных болях.
Отправляться на прием к врачу при поясничных болях нужно в следующих случаях:
Если вы хотите более подробно узнать, что делать, если болит спина в пояснице, а также рассмотреть причины и эффективные методы лечения, вы можете прочитать статью об этом на нашем портале.
Профилактические меры
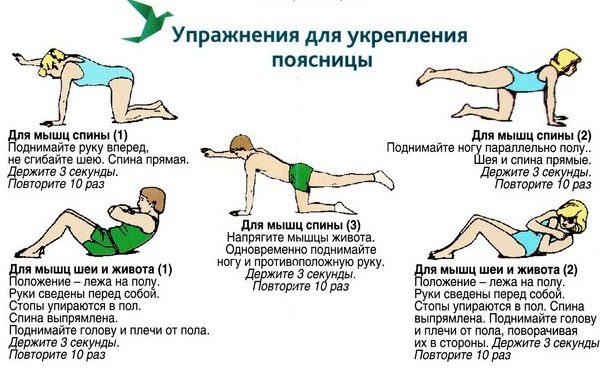
Чтобы минимизировать вероятность возникновения поясничных болей, необходимо соблюдать профилактические меры.


Эти простые правила помогут как можно дольше не обращаться к врачу по поводу поясничных болей. А если они все же возникли, не стоит пытаться справиться самостоятельно. Да, часто боль проходит сама в считанные дни, но также часто она является и признаком серьезного заболевания, несвоевременное лечение которого может привести к операции на позвоночнике.
Видео – Боль в пояснице
Боль в пояснице. Определяем тип боли по симптомам
Поясничный отдел позвоночника испытывает самые большие нагрузки. Он поддерживает всю верхнюю часть тела, более всех испытывает кручение и изгиб. Именно он страдает от поднятия тяжестей, переохлаждения, неправильных поз сидя и т.д.
Чтобы разобраться в причинах боли в поясничной области нужно внимательно проанализировать симптомы. Далее мы опишем, как определить тип боли, какие причины каждого типа, как лечить боль в пояснице, и к какому врачу необходимо обращаться.

Как понять, что у Вас миофасциальная боль? Основной причиной боли в мышцах и связках поясницы является перенапряжение и/или микроразрывы волокон. Этот тип боли зависит от положения тела. Если возможно найти такое положение, при котором боль затухает или исчезает совсем, это признак миофасциального синдрома. Объясняется это тем, что при смене положения тела напряжение мышц и связок может уменьшаться.

Как понять, что у Вас корешковая боль? При корешковом синдроме боль может быть постоянной, независящей от положения тела (например, когда нерв ущемляется грыжей) или непостоянной (например, когда нерв ущемляется мышцами, и при смене позы боль уменьшается). Критерием для определения корешкового синдрома являются следующие симптомы:
— поясничная боль отдает в ягодицы и нижние конечности. Такое состояние называют ишиасом или ишалгией;
— боль в пояснице сопровождается онемением или «мурашками». Онемение и «мурашки» часто бывают в ногах, пальцах ног, ступнях, а также в области паха;
— боль в поясничном отделе сопровождается слабостью нижних конечностей. Появляется ощущение «ватности», тяжести в ногах или в одной ноге. Кажется, что ногой стало тяжелее управлять.
Наличие хотя бы одного из этих симптомов может говорить о корешковом синдроме.

Как понять, что у Вас боль в пояснице неортопедического характера? Такая боль, как правило, не зависит от положения тела и не имеет признаков корешкового синдрома. То есть должно совпасть 2 фактора: 1) боль не уменьшается в любом положении; 2) отсутствует онемение, «мурашки», ватность, неуправляемость в ногах.
Также о неортопедическом заболевании может сигнализировать повышение температуры, тошнота, вздутие, боль в животе, сильная общая слабость и т.д.

Далее мы расскажем о боли ортопедического характера: какие причины и заболевания ее вызывают, и какие методы лечения существуют.
Данный вид боли занимает 1-е место по распространенности. По статистике около 85% всех случаев боли в пояснице приходится на миофасциальный синдром.
При миофасциальном синдроме болят мышцы или связки. Основная причина – перенапряжение и спазмы мышц. При сильных и долгонепроходящих спазмах волокна мышцы слипаются, затрудняется кровоток. Как следствие, нарушается питание мышцы, возникает гипоксия (нехватка кислорода), в тканях накапливаются токсины. Это состояние называется асептическим (неинфекционным) воспалением и вызывает хроническую боль. Кроме того, в местах крепления, где мышечная ткань переходит в связку, из-за перенапряжения волокна могут надрываться. Это вызывает прострелы в пояснице или сильную стартовую боль.
Какие заболевания вызывают боль в мышцах поясницы?
Изначально мышечный спазм возникает как защитный механизм нашего организма. Сжимаясь, мышцы становятся твердыми, малоподвижными, они ограничивают наши движения и движения нашего позвоночника.
Это нужно организму для того, чтобы обездвижить поврежденный или воспалённый участок.
Любое негативное воздействие воспринимается организмом как угроза. Чтобы обезопасить травмированный участок возникает мышечный спазм. Мышцы могут спазмироваться практически мгновенно: человек резко наклонился/встал и поясницу «заклинило». Кроме боли такие спазмы вызывают сильное ограничение в движениях.
Переохлаждение
Длительное или резкое переохлаждение также способно вызвать мышечные спазмы. Эти спазмы не опасны, и если сразу же принять меры (прогревание, растирание) быстро проходят. Если же не обратить внимания, запускается цепная реакция: ухудшается кровообращение, спазм усиливается, кровообращение еще больше ухудшается, еще более усиливается спазм и т.д.
Остеохондроз
Остеохондроз – это хроническое заболевание, поражающее хрящевую ткань позвоночника. Происходит это обычно из-за малоподвижности и плохого кровообращения в мышцах спины. Плохое кровообращение приводит к гипоксии и накапливанию токсинов в тканях. Возникает хроническая болезненность.
Межпозвоночная грыжа
При грыже разрушается межпозвоночный диск и внутреннее пульпозное ядро выдавливается наружу. Мышцы сильно спазмируются, чтобы обездвижить поврежденный участок. Со временем связки и мелкие мышцы кальцинируются, что вызывает еще большую скованность, а при резких движениях – прострелы (микроразрывы волокон).
Сколиоз
При искривлениях позвоночника мышцы спазмируются неравномерно. Цель этих спазмов – не остановить деформацию, а сохранить общее вертикальное положение тела. К сожалению, это только усиливает кручение суставов позвоночника. Кроме боли из-за перенапряженности мышц при сколиозе также могут возникать и микронадрывы связок.
Корешковая боль не так распространена, как миофасциальная. Однако, она более опасна, и сигнализирует об опасных и запущенных стадиях заболеваний.
Корешковый синдром вызывает острую боль в пояснице, которая тяжело переносится, не дает уснуть, влияет на работоспособность. Причиной поясничной боли этого типа является ущемление нерва, чаще всего нервных отростков спинного мозга или седалищного нерва. Давление на нерв могут оказывать прилегающие мышцы, грыжа, рубцы и т.д.
Боль от ущемления нерва может распространяться в ноги или пах. Куда именно будет отдавать боль, зависит от конкретного нерва/корешка. Каждый корешок спинного мозга иннервирует только определенные мышцы. При его ущемлении страдают именно эти мышцы – появляется боль, онемение, слабость, плохая управляемость.
Какие заболевания вызывают корешковый синдром?
В нашем организме все ткани (нервы, мышцы, кости, суставы) очень тесно переплетены, но при этом имеют свое точное, идеальное место. Нарушение этого равновесия может привести к давлению на нерв и возникновению боли.
Грыжа и протрузия позвоночника
Чаще всего на нерв давят мышцы. При спазмировании мышца сильно сокращается и ее брюшко «набухает». Оставаясь в таком «набухшем» состоянии мышца при некоторых положениях тела давит на нерв.
Реже нервные отростки ущемляются пульпозным ядром грыжи. При этом боль носит постоянный изматывающий характер, так как ни при каком положении тела боль не уменьшается.
Листез (соскальзывание позвонка)
Листез – это смещение позвонка, относительно нижележащего, чаще всего происходит именно в поясничном отделе. Бывает стабильный или нестабильный (при смене позы смещение уменьшается) листез.
Как и в случае с грыжей чаще всего нерв ущемляется спазмированными мышцами, реже – самими позвонками или суставами.
Послеоперационный рубец
После операции на позвоночнике может остаться выступающий рубец. При неудачном расположении этот рубец может давить на нервный корешок спинного мозга.
Ишиас
Ишиас – это защемление и возникающее вслед за этим воспаление седалищного нерва. Защемление нерва происходит чаще всего именно в пояснично-крестцовом отделе, когда защемляются нервные корешки, из которых формируется седалищный нерв.
Как лечить боль в пояснице?
Боль в области поясницы – это прежде всего симптом, за которым стоит основное заболевание (грыжа, спазмы, и т.д.). Обезболивающие препараты (таблетки, уколы) способны лишь на время снять или уменьшить боль, но основное заболевание при этом остается. Правильной стратегией является лечение основного заболевания одновременно с устранением болевого синдрома.
Внимание! При наличии острой боли лечение основного заболевания можно начинать только после устранения воспаления и острого болевого синдрома. Острой считается боль, при которой человек не способен самостоятельно выполнить привычные действия: сесть, лечь, встать. Лечение боли в пояснице можно разделить на несколько этапов:
Мы используем классическую функциональную диагностику мышц и связок, разработанную врачами Белого дома для президентов США.
На диагностике определяется тип боли, а также выявляются все возможные причины болезненности. Осматривается весь опорно-двигательный аппарат, а не только поясничный отдел. Составляется карта спазмированных и ослабленных мышц, выявляются различные деформации и отклонения от правильных осей в ногах/осанке. С помощью результатов определяется индивидуальная стратегия лечения.
Воспаление снимается 2-мя способами.
1. Ударно-волновая терапия. Ударная волна проникает в ткани человека существенно уменьшая боль и воспаление. Кроме того ударная волна ускоряет заживление пораженных связок, устраняет спазмы и кальцинаты, улучшает кровообращение
2. Медикаментозная терапия. Чаще всего препараты вводятся местно в зону боли (укол), но иногда назначаются и препараты общего действия.
Выбор метода для снятия боли и воспаления всегда остается за врачом.
Восстанавливается равномерный мышечный тонус, устраняются как спазмы, так и мышечная слабость.
Кальцинированные участки связок обрабатываются для выведения кальцинатов и восстановления эластичности. Также лечению подлежат участки слипшихся мышечных волокон: восстанавливаются обменные процессы, кровообращение, выводятся токсины, ткани насыщаются кислородом.
Коррекция позвоночника обязательно проводится после подготовки мышц и связок (пункт 3), иначе возможны травмы.
Под коррекцией подразумевается разблокировка и выставление каждого позвонка в правильное положение. За счет этого должно быть достигнуто выравнивание оси тела, увеличение амплитуды движений. Техника коррекции – мягкая, нетравматичная и безболезненная.
Программа разработана в медицинских университетах Европы и США и включает использование специальных инструментов Flexi-Bar, Thera-Band, Ledragoma, Airex (сертификаты качества AGR, Немецкой Ассоциации здоровой спины, Medical devices 93/42 CEE).
На занятиях сочетаются элементы йоги, вибротренировки и вытяжение позвоночника. В результате формируется сильный мышечный корсет, поддерживающий позвоночник, приобретается красивая осанка.
Питание хрящевой ткани проводится двумя способами:
1. Препараты вводятся с помощью электрофореза
2. Препарат вводится путем инъекций
В обоих случаях значительно ускоряется регенерация хрящевой ткани, достигается значительное улучшение ее состояния.










-150x95.jpg)