Бластные клетки в крови что это значит
Бластные клетки в крови что это значит
Острые лейкозы – это самые опасные и стремительные болезни крови. При острых лейкозах происходит поломка на уровне самых молодых клеток крови, клеток-предшественников, клеток-бластов, которые являются одним из подвидов белых кровных телец, лейкоцитов. Слово бласт происходит от слова blastos, что по-гречески означает «росток, зародыш, побег». Бласты – это быстро растущие клетки. Здоровая бластная клетка со временем развивается в какую-либо полезную клетку крови. В норме число бластов не превышает 1% от всех клеток костного мозга. В кровь они почти никогда не выходят. Если человеку срочно понадобилось большое число каких-нибудь клеток крови (например, лейкоцитов при тяжелой инфекции), то бластов организм может вырабатывать и больше, но все же их относительное число редко превышает 10%.
Бласты, которые размножаются при остром лейкозе, другие. Их можно сравнить с хулиганами-тунеядцами в человеческом обществе, потому что они не работают, питаются запасами организма и вместо собственного развития в полезные клетки быстро плодят себе подобных. Лейкозные бласты вытесняют здоровые клетки крови из их дома внутри костей и поселяются там сами. Из-за этого нарушается процесс обновления нормальной крови, начинается ее дефицит: быстро снижается гемоглобин, тромбоциты, здоровые лейкоциты. Пациент начинает слабеть, могут появиться самопроизвольные кровотечения и высокая температура. В анализе крови врач видит снижение гемоглобина и тромбоцитов и резкое повышение лейкоцитов за счет опухолевых клеток-бластов. Больше всего опухолевых клеток в костном мозге.
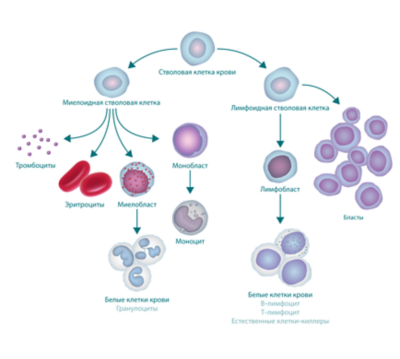
Принципиально врачи выделяют два типа бластов: лимфобласты и миелобласты. В зависимости от типа бластов и лейкозы бывают лимфобластные и миелобластные (нелимфобластные). Это зависит от того, в начале какого из двух путей развития клетки крови произошла авария.
В норме из здоровых лимфобластов (клеток-предщественников) образуются высокоспециализированные клетки иммунной системы В- и Т- лимфоциты. Задачи В- и Т-клеток можно сравнить с задачами войск специального назначения, которые действуют точно и эффективно. Из миелобластов в дальнейшем получаются остальные виды клеток: красные кровяные тельца, тромбоциты, гранулоциты. Красные кровяные тельца (эритроциты) – переносят кислород, тромбоциты отвечают за свертывание крови, если мы, например, поранились. Гранулоциты – «общевойсковая» часть иммунной системы, они действуют более массированными ударами.
Если произошла поломка, то нормальные клетки не созревают, а бласты остаются недоразвитыми. По внешнему виду бласта, а также с помощью проточной цитометрии можно определить, какая клетка могла бы из него получиться. Это важно для выбора лечения и понимания, насколько успешным будет лечение. Вид клеток-предшественников врачи обозначают в диагнозе, например: острый В-лимфобластный лейкоз (лейкоз из клеток-предшественников В-лимфоцитов), острый монобластный лейкоз (лейкоз из клеток-предшественников моноцитов) и т.д.
Диагноз «острый лейкоз» ставят, если выясняют, что бластов в костном мозге пациента более 20%. Чтобы понять, какой именно лейкоз у больного, делают проточную цитометрию бластов.
Острые лейкозы бывают очень разные. Лейкоз, например, может появиться «на ровном месте», то есть у человека, у которого никогда не было никаких болезней страшнее насморка. Такими лейкозами обычно болеют дети и молодые люди. У людей старшего возраста острые лейкозы, как правило, вторичны. Это значит, что в результате каких-то причин (химиотерапия по поводу других болезней, облучение или отравление некоторыми химическими веществами) может нарушиться кроветворение, то есть появляется так называемый миелодиспластический синдром (мы уже описывали его в других разделах нашего сайта). Последней ступенью миелодиспластического синдрома является вторичный острый лейкоз. Первичные лейкозы более агрессивны, чем вторичные, но все лейкозы лечат по единым принципам. Чтобы полностью вылечить пациента, часто необходимо сделать пересадку донорских стволовых клеток крови.
О некоторых типах острых лейкозов мы расскажем в этой главе:
Как распознать лейкоз по анализу крови?
Врач-гематолог, доктор медицинских наук Сергей Семочкин про острый лимфобластный лейкоз
Врач-гематолог, профессор кафедры онкологии, гематологии и лучевой терапии РНИМУ им. Н. И. Пирогова Минздрава России, доктор медицинских наук Сергей Семочкин рассказал: можно ли распознать острый лимфобластный лейкоз (ОЛЛ) на ранней стадии и поставить диагноз по анализу крови; объяснил, как лечат ОЛЛ и кому показана трансплантация костного мозга (ТКМ).
Каковы ранние симптомы острого лимфобластного лейкоза? Можно ли их увидеть и распознать ОЛЛ?
В данном случае все достаточно просто, потому что слово «острый» означает, что заболевание внезапное и зачастую симптомы очень выразительные. Самый частый симптом — это лихорадка, т.е. повышение температуры тела. Лихорадка может быть как субфебрильной, так и ярко выраженной, до 39 градусов. Появятся изменения, связанные с поражением костного мозга. Снижение гемоглобина приведет к слабости и быстрой утомляемости. Могут увеличиться лимфатические узлы, появиться дискомфорт в брюшной полости за счет того, что увеличиваются размеры печени и селезенки. Могут быть проявления кровоточивости — даже во время чистки зубов. У некоторых пациентов ОЛЛ может начаться с неврологических проявлений – головных болей, головокружения и прочих проблем. Симптоматика обширная, но в данном случае она является достаточно острой, внезапно возникшей.
Можно ли поставить диагноз по анализу крови? Что он покажет?
Как правило, в анализе крови есть ярко выраженные показатели: изменены ростки кроветворения, количество лейкоцитов выходит за пределы нормы — может упасть ниже нормальных значений, а может стать запредельно огромным. Мне встречались пациенты, у которых количество лейкоцитов при норме от 4 до 9 тысяч повышалось до 200 тысяч на мкл. Тромбоциты тоже в ряде случаев очень сильно снижены, но главное – изменение количества лейкоцитов. Очень важным маркером является выход опухолевых клеток в кровь, когда в крови появляются незрелые ранние клетки, которые называют бластными. Если в анализе крови выявили бластные клетки, то это, скорее всего, либо острый лейкоз, либо миелодиспластический синдром.
Как пациент попадает к гематологу?
Анализ крови с характерными изменениями — повод для немедленного вызова скорой помощи и госпитализации пациента в профильный стационар. При лечении детей и подростков у онкогематолога, как правило, есть один-два дня ни диагностику, лечение необходимо начинать, как можно раньше. В диагностику входит повторный анализ крови, затем – верификация диагноза, для которой проводят биопсию костного мозга. У маленьких детей ее проводят под общей анестезией, у взрослых — под местной. С помощь небольшой иглы делаю прокол грудины или подвздошной кости. У детей пункцию грудины не делают. Полученный образец костного мозга, который выглядит как обычная пробирка с кровью, отправят в лабораторию, где для подтверждения диагноза проведут целый спектр исследований. Главный критерий – увеличение количества бластных клеток. Только по внешнему виду и по количеству бластных клеток определить вариант лейкоза – невозможно. Еще в 1913 году установили, что есть лимфоидный, а есть миелоидный вариант лейкоза. Для верификации применяются специальные лабораторные методы: иммунологические и химические. Существует специальный прибор – проточный цитометр, с помощью которого определяют маркеры, характеризующие данный тип клеток. Для определения подвида острого лейкоза, применяют целый спектр генетических исследований, чтобы выйти на более целевую терапию у этих пациентов.
Каковы причины возникновения ОЛЛ? Существует мнение, что этот вид лейкоза очень сильно взаимосвязан с экологическими проблемами, передается по наследству и часто возникает у тех, кто уже переболел каким-то онкологическим заболеванием. Правда это или нет?
Истинную причину возникновения лейкоза у взрослых можно выявить только в 5% случаев, в 95% совершенно непонятно, что там к чему привело. У детей все несколько интересней.
Как возникает лейкоз? В генетическом материале клетки возникает некая первичная мутация, которая сама по себе далеко не всегда приводит к лейкозу. В дальнейшем к этой мутации присоединяются другие, и когда болезнь все же возникает, в клетке накоплено уже много молекулярных событий, сочетание которых привело возникновению заболевания. Пик острого лимфобластного лейкоза приходится на детей от двух до четырех лет, потом заболеваемость падает. Следующий пик приходится на 18-29 лет, потом снова спад. После 60 лет — опять небольшой рост.
У части детей раннего возраста прослеживается некая врожденная составляющая этой проблемы. Встречаются случаи ОЛЛ у плода или новорожденного, когда ребенок рождается уже с заболеванием, либо заболевает в течение первого года жизни. Исследования пуповинной крови показали, что у новорожденных встречаются лейкемические поломки, врожденные мутации, которые могут привести к возникновению лейкоза. И мутацию эту вызывает наследственный фактор, сработавший во время внутриутробного развития. По разным данным, общее количество таких младенцев составляет от 1 до 5%. Дальше многое зависит от инфекционной обстановки, сложившейся вокруг ребенка. Многочисленные инфекции, перенесенные в детстве, способствуют формированию нормальной иммунной системы, которая нейтрализует наследственный фактор.
Если говорить про экологические проблемы, то с ними четкой связи не выявлено.
Влияет ли УФ-излучение, СВЧ, солнечные лучи, радиация?
В Хиросиме и Нагасаки повышенная заболеваемость держалась около 12 лет. После Чернобыля у многих пострадала щитовидная железа, но заболеваемость лейкозами не выросла. Все зависит от типа изотопов попавших в окружающую среду. В Фукусиме тоже этого не случилось, потому что концентрация радиоактивных веществ сильно разбавилась морской водой.
Вред ультрафиолета научно доказан только в отношении меланомы. Четкой связи с ОЛЛ нет. Своим бывшим пациентам мы не разрешаем посещать солярий и не рекомендуем загорать, потому что хотя связь и не доказана, совсем исключать этот фактор тоже нельзя.
Если говорить об СВЧ-излучении, домашние микроволновые печи абсолютно безопасны.
Как лечат ОЛЛ? Что ждет пациента?
Концепция лечения ОЛЛ, которая до сих поре лежит в основе протоколов лечения ОЛЛ, была разработана американским педиатром Дональдом Пинкелем еще в 1962 году. Она включает в себя четыре этапа: индукция ремиссии, консолидация, воздействие на центральную нервную систему и длительный этап поддерживающей терапии на протяжении двух-трех лет. Во всем мире проводится лечение по клиническим протоколам, разработанным в результате кооперированных исследований. Согласно некоторым работам, строгое следование протоколам повышает выживаемость пациентов на 15-20% по сравнению с индивидуализированным лечением. В протоколе прописаны все действия: от первого дня до последнего. В нем есть указания, как и в какой момент оценивать возникающие осложнение и что с ними делать. В России два центра, активно ведущих такие протоколы. Центр им. Дмитрия Рогачева, где Александр Исаакович Карачунский в течение многих лет, с начала 1990-х, ведет серию протоколов «Москва — Берлин». Каждые пять лет дизайн протоколов пересматривают, чтобы улучшить лечение отдельных категорий пациентов. уже в течение многих лет с начала 90-х годов серию протоколов Москва-Берлин. Каждые пять лет меняется дизайн протоколов, направленных на улучшение лечения отдельных категорий пациентов. Во взрослой практике — это НМИЦ гематологии, где ведут кооперированные исследования по острому лимфобластному лейкозу у взрослых.
В каких случаях показана трансплантация костного мозга (ТКМ)?
В отличие от острого миелоидного лейкоза, показаний к аллогенной (от донора) ТКМ меньше. Ее назначают пациентам, которые не достигли ремиссии в указанные протоколом сроки или имеют неблагоприятный цитогенетический вариант заболевания. В детской практике выздоравливают более 90% детей, и примерно 15-20% являются кандидатами для аллогенной ТКМ. У взрослых процент пациентов нуждающихся в трансплантации несколько выше, за счет того, что генетических операций высокого риска становится намного больше и ответ на стандартное лечение хуже. Когда мы обсуждали хронический миелолейкоз, там фигурировала филадельфийская хромосома — транслокация (9;22). При ОЛЛ это абсолютно негативный фактор прогноза. У детей такая мутация встречается меньше чем в 5% случаев, у людей старше 50-60 лет примерно половина В-линейных ОЛЛ будет с филадельфийской хромосомой. В отличие от хронического миелолейкоза, применение ингибиторов тирозинкиназы при остром лимфобластном лейкозе не столь успешно. Вот поэтому во взрослой практике ТКМ необходимо проводить примерно 30% пациентов. Возрастной порог для аллогенной ТКМ — в районе 55 лет, это разумно.
Как часто случаются рецидивы с ОЛЛ?
Если мы говорим про взрослых людей, то рецидивы случаются почти в 40% случаев. Бывают ранние рецидивы, которые случаются прямо на терапии. В таком случае необходимо менять лечение, делать его более интенсивным и тяжелым. В таких случаях, как правило, показана ТКМ. Поздний рецидив может случиться и через 20 лет. К сожалению мы не можем убрать причину, которая вызывает это заболевание — оно может вернуться.
Можно ли планировать беременность после ОЛЛ?
Длительная химиотерапия нарушает фертильность, поэтому лучше провести криоконсервацию спермы/яйцеклетки, а еще лучше эмбриона — это более надежный способ. У мужчин, как правило, серьезно нарушается сперматогенез, но у женщин дело обстоит несколько лучше. Вероятность забеременеть и выносить здорового ребенка высока. Если прошло не менее пяти лет в ремиссии, никаких ограничений нет.
Может ли беременность быть провоцирующим фактором для рецидива?
Скорее, нет. Это не такое частое явление, как при некоторых других заболеваниях, где беременность действительно может стать провоцирующим фактором.
Передается ли ОЛЛ по наследству?
Лимфобластный лейкоз – редкое заболевание, поэтому вероятность того, что он случится у ребенка, рожденного от родителей после ОЛЛ, крайне мала.
Как будут лечить ОЛЛ в будущем?
Представляется, что в основе лечения онкологических заболеваний в будущем станет активация собственного иммунитета. Нам необходимо настроить иммунную систему таким образом, чтобы она распознавала и убирала раковые клетки. Сейчас мы находимся на раннем этапе развития CAR-T-терапии, но через какое-то время технологии настолько усовершенствуются, что, скорее всего, она станет одним из основных методов терапии при целом ряде онкогематологических заболеваний. Суть метода заключается в том, что у пациента собирают его собственные Т-лимфоциты и отправляют в специальную лабораторию. Эта лаборатория может быть в другом городе, стране — не важно. В лаборатории эти Т-лимфоциты перепрограммируются: в них появляется информация об опухолевых клетках, присутствующих в организме пациента. После перепрограммирования Т-лимфоциты вводят обратно пациенту, она находят раковые клетки и возникает ремиссия. Основные проблемы – создать качественный процесс распознавания и разработать стандартные протоколы лечения.
Много вопросов возникает в понимания биологии заболевания, потому как каждый конкретный случай весьма индивидуален. Мы знакомы только с грубыми поломками, но каждая отдельная поломка провоцирует различное течение болезни. Мы уже сейчас можем полностью секвенировать геном опухолевой клетки и главное научиться понимать, что в патогенезе является ключевым и как на это можно воздействовать, тогда мы ближе подойдем к полному излечению болезни. За этим будущее.
Острый лимфобластный лейкоз (ОЛЛ)
Что такое острый лимфобластный лейкоз?
виды лимфоцитов
Существует два вида лимфоцитов: В-лимфоциты и Т-лимфоциты. ОЛЛ может развиваться в любом из них, поэтому случаи ОЛЛ также подразделяют на B-клеточный ОЛЛ или T-клеточный ОЛЛ. Наиболее распространенным является В-клеточный ОЛЛ.
подвиды ОЛЛ
ОЛЛ имеет несколько подвидов. Во многих случаях врачи, определяя лечение, учитывают подвид ОЛЛ и сопряженную группу риска. Подробнее см. в разделе, посвященном лечению.
Подвиды ОЛЛ (Всемирная организация здравоохранения, 2016 г.)
В-клеточный лимфобластный лейкоз
В-клеточный лимфобластный лейкоз, без специфических характеристик
В-клеточный лимфобластный лейкоз с рецидивирующими генетическими нарушениями
В-клеточный лимфобластный лейкоз с транслокацией хромосом 9 и 22 (положительный по филадельфийской хромосоме ОЛЛ)
B-клеточный лимфобластный лейкоз с транслокацией KMT 2A
В-клеточный лимфобластный лейкоз с транслокацией хромосом 12 и 21 (ETV6-RUNX1)
В-клеточный лимфобластный лейкоз у детей с более чем 50 хромосомами
В-клеточный лимфобластный лейкоз у детей с 46 нормальными хромосомами (гиподиплоидия)
В-клеточный лимфобластный лейкоз с транслокациями хромосом 5 и 14 (IL3-IGH)
В-клеточный лимфобластный лейкоз с транслокацией хромосом 1 и 19 (TCF3-PBX1).
В-клеточный лимфобластный лейкоз/лимфома (Ph-подобный)
В-клеточный лимфобластный лейкоз/лимфома с iAMP21
Т-клеточный лимфобластный лейкоз
Острый лимфобластный лейкоз из ранних предшественников Т-клеток
Лимфобластный лейкоз/лимфома из естественных клеток-киллеров (ЕК)
ОЛЛ нарушает процесс созревания разновидности белых клеток крови, называемой лимфоцитами. В костном мозге пациентов с ОЛЛ содержится слишком много незрелых белых клеток крови (бластов). Такие клетки не способны полноценно функционировать. Они замещают собой нормальные лейкоциты, эритроциты и тромбоциты.
ОЛЛ является наиболее распространенным онкологическим заболеванием у детей В США ОЛЛ ежегодно диагностируется у порядка 3000 человек моложе 20 лет. Чаще всего заболевание развивается у детей в возрасте от 2 до 5 лет, но также встречается и у детей старшего возраста и подростков. У мальчиков оно возникает несколько чаще, чем у девочек.
Признаки и симптомы острого лимфобластного лейкоза
Возможные признаки и симптомы ОЛЛ:
Диагностика острого лимфобластного лейкоза
Для диагностики лейкоза требуется провести исследование костного мозга. Подозрение на лейкоз может возникнуть после медицинского осмотра, изучения истории болезни и оценки результатов анализа крови. У детей с лейкозом обычно повышено количество белых кровяных телец.
Медицинский осмотр и изучение истории болезни
Сначала врач проводит медицинский осмотр и изучает историю болезни пациента. В ходе медицинского осмотра врач проверяет общие показатели здоровья, в том числе наличие признаков заболевания — уплотнений или всего, что кажется необычным. Проводится тщательный осмотр глаз, ротовой полости, кожи и ушей. Может быть выполнено исследование состояния центральной нервной системы. При пальпации брюшной полости пациента врач проверяет, не увеличена ли в размере селезенка или печень.
Изучая историю болезни, врачи смотрят на наличие врожденных патологических состояний, которые могут способствовать развитию заболевания. Тем не менее, исследования показали, что только в 8–10% случаев болезнь у детей является наследственной. И сам факт наличия генетического заболевания не означает, что у человека обязательно разовьется опухоль.
Возможные факторы риска:
Наличие определенных врожденных патологических состояний:
Анализы крови
Общий клинический анализ крови
Врачи назначат анализ крови, называемый общим клиническим анализом крови. При этом берут образец крови и определяют количество эритроцитов и тромбоцитов, количество и вид лейкоцитов, количество гемоглобина в эритроцитах и пропорцию эритроцитов в образце крови. При лейкозе в крови может содержаться слишком много белых кровяных телец, многие из которых будут бластами — ранними предшественниками клеток крови. У здоровых детей они обычно обнаруживаются только в костном мозге.
Биохимический анализ крови
В образце крови измеряют количество определенных веществ, выделяемых в кровь органами и тканями организма. Необычное (выше или ниже нормы) количество вещества может являться признаком заболевания.
Подозрение на лейкоз может возникнуть после медицинского осмотра, изучения истории болезни и оценки результатов анализа крови.
Исследования костного мозга
Результаты исследований костного мозга, таких как пункция и биопсия костного мозга, используют для подтверждения онкологического диагноза и точного определения заболевания. Многим детям эту процедуру проводят во сне (под наркозом). Если пациент бодрствует во время процедуры, ему дают подходящее болеутоляющеесредство..
Костномозговая пункция: с помощью тонкой иглы врачи возьмут образец костного мозга из тазовой кости. Патологоанатом под микроскопом проверит образец костного мозга на наличие признаков опухоли.
На этом микроскопическом изображении показан нормальный, здоровый костный мозг.
На этом микроскопическом изображении показан костный мозг пациента с острым лимфобластным лейкозом.
Биопсия костного мозга: врачи извлекут небольшой фрагмент костной ткани для определения степени распространения опухоли в костном мозге. Обычно биопсия проводится непосредственно до или сразу после пункции.
Как выполняют пункцию/биопсию костного мозга?
Для диагностики лейкоза требуется провести исследование костного мозга.
При обнаружении опухолевого процесса проводят дополнительные анализы для точного определения вида заболевания. Используют такие исследования:
Иммунофенотипирование
Такими лабораторными анализами являются иммуногистохимическое исследование и проточная цитометрия.
Цитогенетический анализ
Одним из применимых анализов является FISH-анализ (флуоресцентная гибридизация in situ). В ходе этого анализа изучаются гены или хромосомы в клетках и тканях. Фрагменты ДНК, содержащие флуоресцентный краситель, изготавливают в лаборатории и добавляют в клетки или ткани на предметном стекле. Когда эти фрагменты ДНК прикрепляются к определенным генам или областям хромосом на предметном стекле, они становятся различимы.
Молекулярно-генетическое тестирование
Врач порекомендует провести лабораторные анализы для выявления специфических генов, белков и других факторов, влияющих на развитиелейкоза.. Такое исследование важно, поскольку онкозаболевания вызваны ошибками (мутациями) в генах клетки. Выявление этих ошибок способствует диагностике конкретного подвида лейкоза. На основе этой информации врачи могут выбирать варианты лечения, соответствующие конкретному случаю. Детям, у которых лейкоз вызван мутациями с благоприятным прогнозом, назначают менее токсичное лечение. И наоборот, врачи могут назначать более интенсивное лечение, еслилейкозвызван наличием мутаций, имеющих менее благоприятный прогноз. Могут быть выявлены мутации, для которых имеются специальные направленныеметодылечения.
Исследования, определяющие степень распространения заболевания:
Люмбальная пункция
Рентгенография грудной клетки
Рентгеновское излучение — это тип пучка энергии, который способен проходить сквозь тело и, попадая на пленку, создавать изображение областей внутри тела на экране компьютера или специальной пленке. Рентгенографию грудной клетки проводят для того, чтобы определить, есть ли новообразование внутри грудной клетки.
Лечение острого лимфобластного лейкоза
Благодаря недавним достижениям в лечении ОЛЛ существует много различных вариантов лечения. Врачи все чаще могут адаптировать лечение для отдельных пациентов в зависимости от их группы риска.
Группа риска
Группа риска означает вероятность того, что опухоль пациента не будет поддаваться лечению (резистентная опухоль), либо заболевание вернется после первоначальной реакции на лечение (рецидив). Пациентам в группах низкого риска обычно проводят менее интенсивную терапию, которая тем не менее успешно справляетсяс опухолью.. Для пациентов в группах высокого риска обычно применяют более агрессивные методы лечения.
Группу риска определяют следующие факторы:
минимальная остаточная болезнь (МОБ)
Минимальная остаточная болезнь (МОБ) — это термин используется, когда бластных клеток в костном мозге так мало, что их невозможно обнаружить с помощью микроскопа. Высокочувствительные тесты, такие как проточная цитометрия, полимеразная цепная реакция (ПЦР) и секвенирование следующего поколения, способны обнаружить 1 бластную клетку на 10 000–100 000 нормальных клеток костного мозга. МОБ-положительные пациенты (более 1 клетки на 10 000 после завершения первой фазы лечения ОЛЛ (индукция)) подвержены наивысшему риску рецидива.