Балетная стопа у ребенка что это
Вальгусная стопа у ребенка
Содержание статьи
Плоско-вальгусная деформация выражение у детей уменьшением показателя высоты свода стопы, а также Х-образным искривлением ее оси: пальцы и пятка обращены наружу, а в средней части наблюдается выворот внутрь.
Причины возникновения и признаки у детей
Свод стопы у маленького человека начинает формироваться, когда он учится ходить. Изначально человек рождается с плоскостопием, потому что его ноги никогда не испытывали нагрузки и не ощущали опоры. С первыми шагами под действием внешних факторов стопа начинает обретать нормальные очертания и строение. Примерно в возрасте 1,5 лет уже заметен свод. Он будет выстраиваться и крепнуть постепенно, на протяжении нескольких лет. Закончится данный процесс примерно к 4-5 годам. С учетом индивидуальных особенностей организма ребенка, наличия у него патологий развития костно-мышечной, эндокринной и нервной систем этот срок может отличаться как в большую, так и в меньшую сторону.
Ваш ребенок находится в зоне риска, если ортопед или невролог диагностировал у него в первый год жизни:
Вальгусная установка стоп у детей может быть небольшой или явной. При постановке диагноза специалист измеряет отклонение в градусах. Неправильное формирование свода может быть также связано с тем, что связки и мышцы ребенка не могут фиксировать голеностопный сустав в нужном положении в связи с избыточной растяжимостью. Также довольно часто болезнь провоцирует неправильное распределение веса на ноги с избыточной нагрузкой на продольный свод.
Важно! На начальном этапе развития заболевания скорректировать положение ног и не допустить ухудшения состояния поможет специальная обувь. Если во время обучения ходьбе Вы заметили, что ребенок немного не так ставит стопы, необходимо срочно обратиться к ортопеду.
Если вовремя не начать лечение плоско-вальгусной стопы, у ребенка начнутся осложнения: деформируются коленные суставы, нарушится осанка, таз примет неправильное положение. В результате будут искривлены ноги, позвоночник, появится болевой синдром вследствие большой нагрузки на мышцы. Без должного лечения дети, у которых имеется вальгусная установка стоп, становятся в большей степени подвержены остеохондрозу и артрозу.
Разновидности заболевания
Вальгусная деформация существует двух типов: может являться врожденной либо приобретенной.
Врожденная форма развивается еще в утробе в связи с неправильным расположением костной структуры стопы. Диагноз в данном случае ставится ребенку в первые месяцы после рождения.
Приобретенная деформация формируется на фоне слабости связок и сухожилий, нарушений в развитии опорно-двигательной системы. Проявляется к году или чуть раньше. Иногда причинами служат травмы, долгое пребывание в гипсе, излишне ранняя постановка на ноги, дисплазия и др.
Диагностика плоскостопия и вальгусной стопы у ребенка
Обычно отклонения первыми замечают родители либо педиатр на плановом осмотре ребенка. Окончательный же диагноз должен устанавливаться исключительно ортопедом на основании полученных после специального обследования данных.
Сначала врач осматривает ребенка, изучая положение пятки и пальцев, строение сводов. Если выявляются отклонения, смещение стопы внутрь, а также сглаживание сводов, назначаются дополнительные исследования. Источник:
https://www.ncbi.nlm.nih.gov/pubmed/19594079
Vukasinović Z, Zivković Z, Vucetić C.
Flat feet in children // Srp Arh Celok Lek. 2009 May-Jun;137(5-6):320-2
Также родителям стоит обратиться к детскому неврологу, который оценит состояние периферической и центральной нервной системы, исключит или подтвердит патологии, назначит лечение.
Родителям стоит насторожиться, если ребенок:
Данные симптомы характерны для всех детей, которые только учатся ходить, и со временем проходят. Однако в том случае, если тревожные внешние проявления остались спустя большой промежуток времени, стоит незамедлительно обратиться к врачу.
Стадии развития заболевания
В зависимости от градуса деформации ортопед устанавливает стадию:
Лечение плоско-вальгусной деформации стоп у детей
Лечение проводится с целью восстановления правильной формы стопы, укрепления связок и мышц. При врожденной форме заболевания в некоторых случаях нужна иммобилизация конечностей, обеспечиваемая гипсовыми повязками – их подбирает и моделирует ортопед с учетом индивидуальных факторов. Следующим этапом терапии (при приобретенной форме он является первым) становятся ванны для ног, массаж, электрофорез, ЛФК, гимнастика и др. Источник:
О.В. Кожевников, И.С. Косов, А.В. Иванов, А.В. Болотов
Грыжи передней брюшной стенки // Вопросы науки и образования, 2017, с.62-66
Остановимся на основных методиках лечения вальгусной деформации.
ЛФК состоит из комплекса несложных упражнений, которые нужно выполнять несколько раз в день. Из списка рекомендованных упражнений поочередно выбираются 2-3 и выполняются с нужным количеством повторений.
Массаж пояснично-крестцового отдела позволяет стимулировать нервные окончания, которые передают импульсы в ноги. Все манипуляции проводятся только специалистом и по специальным медицинским методикам.
Какой должна быть обувь?
Для детей, страдающих от такого недуга, крайне важна качественная поддержка стопы. Она обеспечивается жесткими боковинами и задником, высоким и плотным супинатором. Такая обувь компенсирует мышечное перенапряжение и не допускает ухудшения состояния.
Когда появится результат?
Данный комплекс мер обеспечивает стойкий результат, который может стать заметным не раньше чем через шесть месяцев. Этот показатель индивидуален, так как на него оказывает влияние скорость роста, исправления костей, укрепления мышц и связок.
Хирургическое лечение
В некоторых случаях при наличии плоско-вальгусной деформации ребенку требуется операция. Метод коррекции определяется на основе степени выраженности патологии, индивидуальных особенностей организма. В число задействованных сегодня техник входят: применение аппарата для внешней фиксации стопы, пересадка сухожилия и др.
Преимущества «СМ-Клиника»
В нашем медицинском центре Вашему ребенку будет обеспечена точная диагностика, на основе которой наши специалисты назначат наиболее эффективное лечение. У нас работают одни из лучших врачей в Северной столице, клиника оснащена передовым оборудованием, имеет комфортный стационар с уютными палатами.
Запишитесь на прием по телефону. При необходимости мы также ответим на возникшие у Вас вопросы.
Балетная стопа у ребенка что это
Основными причинами искривления стоп являются хронические перегрузки связочного аппарата стопы и мышц голени, врожденная слабость связочно-мышечного аппарата, нерациональная обувь.
Различают следующие виды плоскостопия: поперечное (распластан передний отдел стопы); продольное (внутренний отдел стопы опущен); комбинированное, поперечно-продольное (расширен передний отдел и опущен внутренний отдел стопы). Продольное плоскостопие у артистов балета наблюдается редко, чаще у них развивается поперечное плоскостопие.
Различают 3 степени поперечного плоскостопия. Начальная первая стадия характеризуется быстрой утомляемостью нижних конечностей при нагрузке и длительной ходьбе, болями в области головок плюсневых костей с подошвенной поверхности, намечается отклонение I плюсневой кости медиально, а I пальца — латерально. Из хореографического училища большинство артистов балета приходят в театр уже с первой стадией плоскостопия.
Выраженная вторая стадия проявляется постоянной болезненностью под головками средних плюсневых костей, кожа становится грубой, омозолелой. Плюсневые кости веерообразно расходятся. I плюсневая кость в большей степени отклоняется медиально, большой палец отклоняется латерально до 45°, намечается молоткообразная деформация средних пальцев.
Запущенная третья стадия характеризуется еще большим развитием вышеперечисленных симптомов, по подошвенной поверхности средних плюсневых костей появляются натоптыши, возникает гиперестезия кожи.
Для предупреждения развития плоскостопия артистам балета назначается массаж стоп и голеней (или самомассаж), укрепляющий связочно-мышечный аппарат, и лечебная гимнастика, особенно на резиновых валиках, корригирующие приспособления в виде поперечных стяжек для постоянного ношения, танцы с лейкопластырной поперечной повязкой, удерживающей поперечные своды от распластывания.
Вальгусная деформация большого пальца стопы. Эта деформация выражается отклонением большого пальца стопы кнаружи под влиянием различных причин. У артистов классического танца эта деформация имеет значительное распространение. Причиной ее является узкая обувь как балетная, так и для повседневной носки, танцы на пуантах и полупальцах и наличие поперечной распластанности переднего отдела стопы. Вальгусная деформация большого пальца склонна к прогрессированию и приводит к подвывиху головки I плюсневой кости, явлениям деформирующего артроза I плюснефалангового сустава и дегенеративным кистам в головке I плюсневой кости.
С целью предупреждения развития вальгусного отклонения I пальца стопы артистам балета рекомендуются вкладыши из поролона между I и II пальцами для постоянного ношения и поперечных манжеток-стяжек, которые изготавливаются на протезных предприятиях.
Деформирующий артроз первого плюснефалангового сустава стопы является признаком раннего старения опор-но-двигателыюго аппарата у артистов балета. Возникают отложения солей в плюснефалаиговом суставе большого пальца, которые проявляются болями в суставе, выраженным хрустом при движениях. Окончательно диагноз подтверждается рентгенологическим обследованием.
Возникновению деформирующего артроза в этом суставе способствует вальгуспое отклонение I пальца, чрезмерная нагрузка на этот палец, выступание головки плюсневой кости.
Лечение только консервативное. Прежде всего следует устранить причину, приведшую к отклонению I пальца, т. е. устранить поперечное плоскостопие. Для этого необходимо выполнять гигиенические и профилактические мероприятия, которые уже описывались ранее, уход за стопами. Хороший лечебный эффект при болях в головке I плюсневой кости дают теплые ванны с морской солью в течение 25—30 мин, лечебная гимнастика в виде сгибания-разгибания пальца и вращательных движений в суставе, полуспиртовые компрессы.
При воспалении кожи над головкой плюсневой кости в виде покраснения и припухлости хороший лечебный эффект дает смазывание 2% спиртовым раствором йода или повязка с 10% йодно-калиевой мазью, которая ликвидирует воспалительный процесс и болевые ощущения.
Балетная стопа у ребенка что это
Идиопатическая ходьба на пальцах стоп (ИХП) в детском возрасте является распространенным расстройством нормальной формулы ходьбы, в основе которого лежит, как правило, транзиторная билатеральная ходьба с опорой только на передние отделы стопы и пальцы при недостаточности опорной функции пяточной кости.
На базе ФГБУЗ «Центральная детская клиническая больница Федерального медико-биологического агентства России» специалистами было проведено когортное исследование, в котором приняли участие 59 пациентов в возрасте от 1 года 4 мес. до 15 лет.
Целью данного исследования стал клиникокатамнестический и электронейромиографический анализ группы детей с ИХП, находящихся под наблюдением в течение последних 6 лет.
Детальный неврологический осмотр всех пациентов показал отсутствие задержки темпов моторного и когнитивного развития. Длительность ходьбы на пальцах на момент первого осмотра — от 2 мес до 9 лет. Сила мышц во всех мышечных группах соответствовала 5 баллам. Тонус в проксимальных и дистальных мышцах ног был физиологичным у 56 (95 %) пациентов из 59. В 3 случаях наблюдалась умеренная мышечная гипотония в ногах с гипермобильностью в коленных и голеностопных суставах на фоне достаточной мышечной силы, что соответствовало критериям недифференцированной дисплазии соединительной ткани легкой степени.
У 3 пациентов старшего возраста отмечены признаки умеренной истиной мышечной гипертрофии икроножных мышц из-за постоянного их напряжения в условиях персистирующей ходьбы на пальцах стоп. Объем активных и пассивных движений в крупных суставах в подавляющем большинстве случаев (84,8 %) был достаточен. В 4 случаях у детей в возрасте от 6 до 9 лет отмечалась тугоподвижность в голеностопных суставах с ограничением амплитуды пассивного и активного тыльного сгибания стопы. У 5 пациентов в возрасте 6, 7, 10, 11 и 12 лет обнаружены фиксированные контрактуры одного или обоих голеностопных суставов с невозможностью тыльного сгибания стопы.
Авторы наблюдали зависимость формирования контрактур от длительности существования ИХП и возраста начала изменений биомеханики ходьбы: в этих случаях картина ИХП была стойкой, а дебют нарушений относился к дошкольному возрасту (4–6 лет).
Сухожильные коленные и ахилловы рефлексы вызывались у всех детей, причем у 26 (44 %) из них они были умеренно оживлены, а у 5 (8,5 %) детей наблюдалось небольшое расширение зон коленного рефлекса. Однако ни у кого из пациентов не отмечалось патологических стопных пирамидных симптомов, клонусов стоп и коленных чашечек, патологических синкинезий и иных клинических признаков, указывающих на поражение пирамидного тракта.
Походка детей характеризовалась периодическим подъемом на пальцы и опорой на переднюю часть стоп без формирования эквинусной позиции стоп. Такой тип ходьбы наблюдался у всех детей (100 %) в случаях эмоционального подъема или возбуждения, быстрого темпа ходьбы и при беге. В значительной части (80 %) случаев ИХП возникала при ходьбе без обуви в домашних условиях. При вертикализации в состоянии покоя у 50 (84,8 %) пациентов из 59 опорная функция осуществлялась на полную стопу. Исключение составили 9 пациентов с миогенными и фиксированными контрактурами в голеностопных суставах, которые не были способны опираться на полную стопу из-за возникающей неустойчивости при смещении центра тяжести тела назад.
Практически у всех пациентов отмечены существенные особенности, касающиеся эмоционально-волевой и поведенческой сферы: повышенная возбудимость (86,4 %), аффективная лабильность, склонность к истериформным, демонстративным, а также протестным реакциям (35,6 %), повышенный уровень тревожности (76,3 %), гипердинамическое расстройство поведения (69,5 %), нарушения процессов внимания и сосредоточения у детей старшего возраста (10,2 %). В некоторых случаях имелись анамнестические указания на периодические аффективно-респираторные состояния (5 %), навязчивости (8,5 %), моторные и вокальные тикозные гиперкинезы (15,3 %), дневную нейрогенную дисфункцию мочевого пузыря по гиперрефлекторному типу (3,4 %), невротические диссомнии (3,4 %), ночной энурез (11,9 %). Таким образом, в когорте обследуемых детей с ИХП наблюдался широкий спектр коморбидных нарушений функционально-невротического характера.
Исследование методом ЭМГ во всех случаях выявило нормальные параметры скоростей распространения возбуждения по моторным волокнам большеберцовых и малоберцовых нервов (>40 м/с). Амплитуды максимальных М-ответов при стимуляции большеберцовых нервов были достаточными (5–9 мВ), а в 24 случаях (80 % обследованных) даже повышенными (10–17 мВ).
Необходимо отметить некоторые особенности параметров М-ответов при стимуляции малоберцовых нервов и расположении отводящих электродов над коротким разгибателем пальцев стопы. Известным фактом является то обстоятельство, что у здоровых лиц бывает затруднительно получить адекватный по амплитуде (>3,5 мВ) М-ответ с этой мышцы, что обусловлено ее топографическими особенностями, «распластанностью» на тыле стопы и отсутствием во многих случаях очерченного брюшка мышцы. Это диктует необходимость эмпирического смещения отводящих электродов с изменением их позиционирования с целью определения точки для получения лучшего по амплитуде и форме М-ответа.
В когорте обследуемых пациентов у 13 (43,3 %) было определено небольшое снижение по амплитуде М-ответов с короткого разгибателя пальцев (пределы колебаний от 2,28 до 2,89 мВ) при обычной форме ответов. Подобное снижение амплитуды М-ответа наблюдалось у всех пациентов с ИХП с тугоподвижностью и формированием контрактур голеностопных суставов, что явилось отражением перерастяжения данной мышцы и не свидетельствовало об аксональном поражении волокон малоберцового нерва.
У 1 пациента 2 лет 7 мес. определено повышение антидромной возбудимости спинальных мотонейронов поясничного утолщения при регистрации параметров F-волн при стимуляции большеберцовых нервов (увеличение числа повторных F-волн до 30 % справа и 50 % слева, доли «гигантских» F-волн до 10 % справа и 15 % слева), что было расценено как косвенный признак задержки темпов миелинизации пирамидных трактов.
Таким образом, по результатам ЭМГ нарушений функционального состояния структур периферического нейромоторного аппарата у пациентов с ИХП не определялось. Были достоверно исключены варианты миогенного и нейрогенного поражения. Не выявлены косвенные ЭМГ-признаки поражения пирамидных трактов. Продемонстрировано отсутствие продолженной тонической мышечной активности, свойственной спастическим формам ДЦП, наследственной спастической параплегии и фокальной дистонии стопы.
Биохимический анализ крови показал незначительное повышение уровня сывороточной креатинкиназы лишь у 2 пациентов (до 189 и 195 Ед/л при норме до 170 Ед/л), что не соответствовало критериям активного цитолиза при первично-мышечном процессе и могло быть обусловлено длительным произвольным напряжением икроножных мышц при ходьбе на пальцах стоп.
С учетом результатов комплексного клинико-неврологического осмотра, проведенной дифференциальной диагностики, данных ЭМГ и уровня активности креатинкиназы всем детям установлен диагноз ИХП.
Подходы к терапии. С учетом особенностей аффективной сферы большинства детей в качестве методов лекарственной терапии у некоторых пациентов были применены мягкие средства с транквилизирующим и анксиолитическим действием: гамма-амино-бетафенилмасляная кислота (фенибут), гидроксизина гидрохлорид (атаракс), препараты растительного происхождения, содержащие мяту, мелису, валериану (персен). Препараты назначались у 52,5 % пациентов с ИХП в виде повторных 2-месячных курсов. Таким образом, целью лечения было воздействие на комплекс коморбидных проявлений ИХП только в тех случаях, когда они носили явно выраженный характер. Итогом терапии явилось снижение возбудимости, тревоги, аффективной лабильности, двигательной и психической гиперактивности.
Всем пациентам было рекомендовано ношение корригирующей ортопедической обуви с фиксацией области голеностопного сустава. Необходимыми педагогическими факторами являлись пересмотр модели внутрисемейных отношений, уменьшение гиперопеки, снижение влияний факторов возбуждения нервной системы ребенка (ограничение зрительной нагрузки и использования гаджетов). Рекомендовались упражнения, обеспечивающие подвижность голеностопных суставов и направленные на ослабление патологического стереотипа ходьбы. В 4 случаях наличия тугоподвижности в голеностопных суставах курсами осуществлялись тепловые аппликации (парафин, озокерит, солевые разогревающие грелки) с последующей механической разработкой суставов (пассивное тыльное сгибание) для предотвращения формирования фиксированных контрактур. Пациентам с фиксированными контрактурами (5 случаев) было показано оперативное лечение (чрескожная ахиллотомия) с последующим ортезированием голеностопных суставов.
Катамнестическое наблюдение за пациентами в течение 2–6 лет показало полный регресс имевшихся симптомов и нормализацию формулы ходьбы к 7–8 годам жизни в большинстве (84,8 %) случаев ИХП. С учетом данных о том, что транквилизирующая и анксиолитическая терапия, направленная на коррекцию коморбидных расстройств невротического уровня, применялась только у 52,5 % пациентов с ИХП, можно предполагать спонтанный, а не лекарственно обусловленный регресс нарушений биомеханики ходьбы. При формировании миогенных и фиксированных контрактур (9 пациентов) возникала необходимость применения физических методов реабилитации и оперативной коррекции. В 2 случаях были проведены корригирующие ортопедические операции, значительно улучшившие функцию ходьбы у этих пациентов.
Таким образом, идиопатическая ходьба на пальцах стоп представляет собой доброкачественное возрастзависимое (возрастлимитированное) расстройство формулы ходьбы со спонтанным регрессом симптомов, обладающее высокой коморбидностью с расстройствами невротического спектра, не требующее применения активных методов физической реабилитации, медикаментозного лечения и локальной ботулинотерапии. Вторичные осложнения ИХП в виде фиксированных контрактур голеностопных суставов могут потребовать проведения хирургической ортопедической коррекции.
Лечение варусной деформации нижних конечностей
Оглавление
Варусная деформация нижних конечностей является достаточно опасной патологией. Чаще всего она встречается у малышей дошкольного возраста и требует обязательного лечения. В противном случае повреждениям будет подвергаться не только измененная стопа, но и голень, и бедро.
Сегодня существуют эффективные методы лечения варусной деформации у детей и взрослых. Необходимо лишь своевременно обратиться к опытным специалистам. Они подберут необходимую технику для проведения терапии на различных стадиях развития дефекта.
Что такое варусные деформации?
Данная патология аппарата характеризуется искривлением сводов стопы и ее оси. Стопа разворачивается во внутреннюю сторону. Это приводит к неравномерному распределению нагрузки при ходьбе и при статичном положении тела. В отличие от врожденной косолапости, дефект может возникать как в первые годы жизни ребенка, так и у взрослых людей под действием различных агрессивных факторов.
Лечение варусной деформации нижних конечностей нужно проводить как можно раньше. В противном случае будут изменяться и голени, они приобретут форму. Страдают при такой патологии и коленные суставы. Они развиваются неравномерно по отношению друг к другу. Таким образом, дефект вносит изменения во всю хрящевую и костную структуру нижних конечностей.
Лечение варусной деформации стопы и голени у детей и взрослых особенно актуально по причине таких возможных последствий, как:
При патологии пятка человека постоянно располагается неправильно, что может провоцировать нарушение походки. В некоторых случаях на фоне нарушения развивается остеоартроз – заболевание, которое приводит к постепенному разрушению хрящей и костей.
На фоне врожденной или приобретенной в первые годы жизни деформации могут возникнуть задержки в умственном и психическом развитии. Это обусловлено тем, что биологически активные точки на стопе не получают нужной нагрузки. Дети могут столкнуться с трудностями общения со сверстниками, так как они лишены возможностей в подвижных играх. Все это приводит к серьезным последствиям!
Виды и степени деформации
Перед началом лечения варусной деформации стопы обязательно определяются ее вид и степень.
В зависимости от причины патологии выделяют следующие ее типы:
Различают и несколько степеней патологии:
Причины и симптомы деформаций
К основным причинам патологии относят:
Важно! До 2 лет диагноз «Варусная деформация стопы» не ставится и лечение не проводится. Это обусловлено тем, что у малышей небольшие отклонения считаются нормой. При формировании суставов и костей они естественным образом устраняются. Терапия назначается после постановки диагноза уже в 2 года и после. Чтобы не пропустить момент, когда норма превратилась в патологию, нужно тщательно следить за ребенком.
О нарушениях у детей обычно свидетельствуют:
Взрослые могут сталкиваться с проблемами, связанными с:
Диагностика
Выявление патологии всегда начинается с простого осмотра. Опытный ортопед способен выявить изменения уже на ранних стадиях.
Для постановки точного диагноза назначаются:
Как проводится лечение варусной деформации нижних конечностей?
Методика подбирается индивидуально. При подборе оптимальных способов и схем терапии учитываются:
В некоторых случаях ограничиваются профилактическими мерами.
Они подразумевают проведение:
В запущенных случаях зачастую не обойтись без оперативного вмешательства.
Устраняется деформация при помощи остеотомии. При таком вмешательстве выполняются разрезы в костях и устанавливается аппарат Илизарова, который подбирается индивидуально под пациента. Процесс лечения варусных голеней у детей и взрослых является достаточно длительным.
Преимущества обращения в МЕДСИ
Плоскостопие: виды, профилактика и лечение
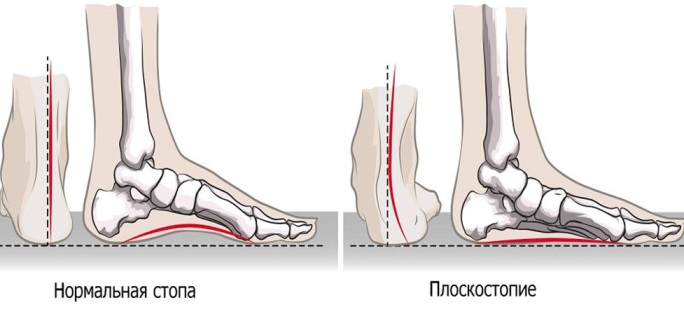
Плоскостопие у детей либо взрослых – это патологическое состояние, при котором вся подошва одной или обеих ног касается земли в положении стоя. Обычно внутренняя часть стопы (так называемый свод) немного приподнята над землей. При симптомах плоскостопия у взрослых, подростков либо детей практически нет свода или щели между кожей и полом. Плоскостопие влияет на осанку, может вызвать проблемы с лодыжками и коленями, что может изменить положение ног.
Причины возникновения плоскостопия
У маленьких детей свод обычно не виден из-за сильно развитых мягких тканей стоп и подкожно жировой клетчатки. С возрастом своды постепенно развиваются, формируя правильную постановку стопы.
Плоскостопие возникает по разным причинам, включая:
Иногда чрезмерная нагрузка на стопу, мышечный дисбаланс, давление из-за веса тела также могут вызвать уплощение естественного свода стопы.
Виды и степени плоскостопия
Выделяют продольный свод стопы, который формирует арку с внутренней стороны от основания большого пальца до пятки, и поперечный, от основания большого пальца до мизинца. За счет сводов и подвижного сочленения костей стопа пружинит при ходьбе и смягчает удары. Соответственно, выделяют три типа патологии:
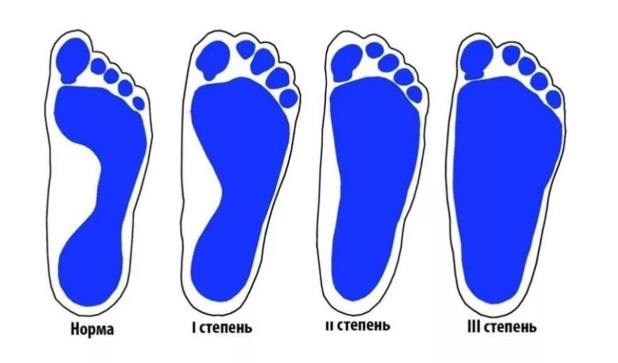
Кроме формы важно определение степени плоскостопия. От этого зависит тяжесть проявлений и лечение, развитие осложнений.
Для поперечного плоскостопия выделена 4 степень, с высоким углом отклонения.
Берут ли в армию с плоскостопием?
Для юношей важен вопрос – с каким плоскостопием не берут в армию. По данным на 2020 год не берут в армию и не подлежат призыву парни:
Они призываются только в военное время, получая на руки военный билет.
Как определить плоскостопие, какой врач проводит диагностику
Прежде всего, важны симптомы плоскостопия (у детей или взрослых), которые включают:
Кроме того, обувь снашивается с внутренней стороны, сильно деформируется. Все эти жалобы – повод для посещения ортопеда и диагностики плоскостопия.
Для выявления плоскостопия врач попросит встать на пальцы ног и опуститься на пол, посмотрит, касается ли ступня земли. Если врач заметит, что дуги нет или она слабо выражена, он порекомендует следующие тесты:
Методы лечения плоскостопия
Лечение плоскостопия зависит от симптомов и первопричины заболевания у взрослых либо детей. В некоторых случаях вмешательств не требуется, если состояние не вызывает боли или каких-либо других трудностей, не прогрессирует. Врач порекомендует конкретные варианты лечения, которые зависят от возраста и причин патологии.
Большинство случаев плоскостопия у детей являются генетическими. Однако их ступни гибкие от природы.
Исправление плоскостопия подразумевает:
Варианты безоперационного лечения для предотвращения развития плоскостопия и его симптомов у взрослых:
Кроме того, важна потеря веса, занятия физической культурой и полноценный отдых. Если безоперационные методы лечения не избавляют от болей, напряжения и проблем, связанных с плоскостопием, тогда следующим вариантом может быть операция.
Профилактика
Основные методы профилактики плоскостопия: регулярный осмотр ортопеда по мере взросления ребенка, подбор правильной обуви, физическая активность для гармоничного развития стопы. У взрослых это профилактика травм, контроль веса и подбор обуви по размеру и полноте стопы.